
1
GUÍA DE PRÁCTICA CLÍNICA
GPC
Tratamiento de la
D
IABETES
M
ELLITUS TIPO
2
en el primer nivel de Atención
Evidencias y Recomendaciones
Catálogo Maestro de Guías de Práctica Clínica: IMSS-718-14

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
2
Avenida Paseo de la Reforma 450, piso 13,
Colonia Juárez, Delegación Cuauhtémoc, C. P. 06600, México D. F.
www.cenetec.salud.gob.mx
Publicado por CENETEC
© Copyright Instituto Mexicano del Seguro Social, “Derechos Reservados”. Ley Federal de Derecho de Autor
Editor General
Centro Nacional de Excelencia Tecnológica en Salud
Esta guía de práctica clínica fue elaborada con la participación de las instituciones que conforman el Sistema Nacional de
Salud, bajo la coordinación del Centro Nacional de Excelencia Tecnológica en Salud. Los autores han hecho un esfuerzo
por asegurarse de que la información aquí contenida sea completa y actual; por lo que asumen la responsabilidad
editorial por el contenido de esta guía, declaran que no tienen conflicto de intereses y en caso de haberlo lo han
manifestado puntualmente, de tal manera que no se afecte su participación y la confiabilidad de las evidencias y
recomendaciones.
Las recomendaciones son de carácter general, por lo que no definen un curso único de conducta en un procedimiento o
tratamiento. Las recomendaciones aquí establecidas, al ser aplicadas en la práctica, podrían tener variaciones
justificadas con fundamento en el juicio clínico de quien las emplea como referencia, así como en las necesidades
específicas y preferencias de cada paciente en particular, los recursos disponibles al momento de la atención y la
normatividad establecida por cada Institución o área de práctica.
En cumplimiento de los artículos 28 y 29 de la Ley General de Salud; 50 del Reglamento Interior de la Comisión
Interinstitucional del Cuadro Básico y Catálogo de Insumos del Sector Salud y Primero del Acuerdo por el que se establece
que las dependencias y entidades de la Administración Pública Federal que presten servicios de salud aplicarán, para el
primer nivel de atención médica el cuadro básico y, en el segundo y tercer nivel, el catálogo de insumos, las
recomendaciones contenidas en las GPC con relación a la prescripción de fármacos y biotecnológicos, deberán aplicarse
con apego a los cuadros básicos de cada Institución.
Este documento puede reproducirse libremente sin autorización escrita, con fines de enseñanza y actividades no
lucrativas, dentro del Sistema Nacional de Salud. Queda prohibido todo acto por virtud del cual el Usuario pueda explotar
o servirse comercialmente, directa o indirectamente, en su totalidad o parcialmente, o beneficiarse, directa o
indirectamente, con lucro, de cualquiera de los contenidos, imágenes, formas, índices y demás expresiones formales que
formen parte del mismo, incluyendo la modificación o inserción de textos o logotipos.
Deberá ser citado como: Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención. México:
Instituto Mexicano del Seguro Social, 08/07/2014
Esta guía puede ser descargada de Internet en: http://www.cenetec.salud.gob.mx/interior/catalogoMaestroGPC.html
ISBN: 978-607-7790-59-4

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
3
CIE-10: E11X. Diabetes mellitus no insulino dependiente
GPC: Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
Autores y Colaboradores
COORDINADORES:
Dra. Laura del Pilar Torres
Arreola
Médico Familiar
IMSS/Dirección de Prestaciones
Médicas. Unidad de Atención Médica.
Coordinación de UMAES. División de
Excelencia Clínica
Médico Familiar adscrito a la División de Excelencia
Clínica
AUTORES:
Dra. Laura del Pilar Torres
Arreola
Médico Familiar
IMSS/Dirección de Prestaciones
Médicas. Unidad de Atención Médica.
Coordinación de UMAES. División de
Excelencia Clínica
Médico Familiar adscrito a la División de Excelencia
Clínica
Dra. Luisa Estela Gil Velázquez Médico Familiar
IMSS/Dirección de Prestaciones
Médicas. Unidad de Atención Médica.
Coordinación de Áreas Médicas.
División Medicina Familiar.
Médico Familiar adscrito a la División de Medicina
Familiar
Dra. Maria Juana Sil Acosta Médico Internista
IMSS/Dirección de Prestaciones
Médicas. Unidad de Atención Médica.
Coordinación de Áreas Médicas.
División Hospitales
Médico No Familiar adscrito a la División de
Hospitales
Lic. Elia R. Domínguez Sánchez Nutricionista-Dietista
IMSS/Dirección de Prestaciones
Médicas. Unidad de Atención Médica.
Coordinación de Áreas Médicas.
División de Medicina Familiar
Licenciada en nutrición adscrito a la División de
Medicina Familiar
Dr. Juan Ismael Parrilla Ortiz Médico Familiar
IMSS/ Unidad de Medicina Familiar 21
Delegación Sur DF
Médico Familiar adscrito a la Consulta de Medicina
Familiar
Dra. Sonia Patricia de
Santillana
Hernández
Médico Familiar
IMSS/Unidad de Medicina Familiar 41
Delegación Norte D:F
Médico Familiar adscrito a la Consulta de Medicina
Familiar
VALIDADORES
:
Dr. Juan Humberto Medina
Chávez
Geriatría
IMSS/Dirección de Prestaciones
Médicas. Unidad de Atención Médica.
Coordinación de UMAES. División de
Excelencia Clínica
Médico Geriatra adscrito a la División de Excelencia
Clínica

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
4
Índice
1. Clasificación .............................................................................................................................................................................. 5
2. Preguntas a Responder ......................................................................................................................................................... 7
3. Aspectos Generales ............................................................................................................................................................... 8
3.1 Antecedentes ........................................................................................................................................................................... 8
3.2 Justificación............................................................................................................................................................................... 9
3.3 Propósito .................................................................................................................................................................................... 9
3.4 Objetivo de esta guía ........................................................................................................................................................... 10
3.5 Definición ................................................................................................................................................................................. 10
4. Evidencias y Recomendaciones......................................................................................................................................... 12
4.1 Prevención Primaria ............................................................................................................................................................. 13
4.1.1 Educación grupal e individual ........................................................................................................................................... 13
4.2 Diagnóstico ............................................................................................................................................................................. 15
4.3 Tratamiento No Farmacológico ....................................................................................................................................... 16
4.3.1 Cambio en el estilo de vida ............................................................................................................................................... 16
4.3.2 Tratamiento médico nutricional (Cuadro 4, 5) .......................................................................................................... 19
4.3.3 Actividad Física (Ejercicio) (Cuadro 6, 7, 8, 9, 10, 11) ............................................................................................ 21
4.4 Tratamiento Farmacológico .............................................................................................................................................. 24
4.4.1 Hipoglucemiantes orales (Algoritmo 1, 2) (Cuadro 12, 13, 14) .......................................................................... 24
4.4.2 Uso de Insulina (Esquema 1,2,3 Cuadro 15, 16) (Algoritmo 2) ............................................................................ 29
4.5 Comorbilidad ........................................................................................................................................................................... 33
4.5.1 Riesgo cardiovascular ......................................................................................................................................................... 33
4.5.2 Hipertensión arterial en el paciente diabético (Cuadro 18, 19,20) (Algoritmo 3 .......................................... 36
4.5.3 Dislipidemia en el paciente diabético (Cuadro 22) (Algoritmo 4) ....................................................................... 39
4.5.4 Enfermedad Estomatologica en el paciente diabético (Algoritmo 5) ................................................................. 41
4.6 Complicaciones Crónicas .................................................................................................................................................... 42
4.6.1 Polineuropatía Diabética Distal (Cuadro 23, 25)(Algoritmo 6) ............................................................................ 42
4.6.2 Pie diabético evaluación, prevención y tratamiento (Cuadro 23,24, 25, 26, 27, 28) (Algoritmo 7) ........ 44
4.6.4 Úlcera de Pie diabético (Cuadro 30) ............................................................................................................................... 47
4.6.6 Disfunción eréctil .................................................................................................................................................................. 49
4.6.7 Nefropatía diabética (Cuadro 31, 32, 33, 34, 35) (Algoritmo 8, 9, 10) ............................................................ 50
4.7 Complicaciones Agudas ...................................................................................................................................................... 56
4.7.1 Estado hiperosmolar, hiperglucémico (Cuadro 36) (Algoritmo 11) ................................................................... 56
4.7.2 Hipoglucemia (Cuadro 37, 38) (Algoritmo 12) ......................................................................................................... 58
4.8 Esquema de inmunizaciones .............................................................................................................................................. 59
4.9 Criterios de Referencia a segundo nivel de atención ................................................................................................. 60
5. Anexos ...................................................................................................................................................................................... 64
5.1. Protocolo de búsqueda ........................................................................................................................................................ 64
5.2 Sistemas de clasificación de la evidencia y fuerza de la recomendación ............................................................. 65
5.3 Clasificación o escalas de la enfermedad ...................................................................................................................... 85
5.4 Algoritmos ............................................................................................................................................................................ 114
5.5 Cédula de Verificación de Apego a las Recomendaciones Clave de la Guía de Práctica Clínica ................ 126
6. Glosario. ................................................................................................................................................................................ 129
7. Bibliografía. ........................................................................................................................................................................... 133
8. Agradecimientos. ............................................................................................................................................................... 136
9. Comité académico. ............................................................................................................................................................ 137
10. Directorio Sectorial y del Centro Desarrollador ....................................................................................................... 138
11. Comité Nacional de Guías de Práctica Clínica ........................................................................................................... 139
1.

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
5
2. Clasificación
Catálogo maestro:
IMSS
-
718
-
14
Pr
ofesionales
de la salud.
Médico familiar, médico internista, medico endocrinólogo, estomatólogo, enfermera general, nutricionista, dietista,
trabajador social
Clasificación de
la enfermedad.
E11X DIABETES MELLITUS NO INSULINO DEPENDIENTE
Categoría de
GPC.
Tratamiento
Vigilancia y seguimiento Primer nivel de Atención
Usuarios
potenciales.
Médico Familiar
Estomatólogo
Enfermera general
Nutricionista dietista
Trabajadora social
Médico residente
Tipo de
organización
desarrolladora.
Instituto Mexicano del Seguro Social
Unidad de atención medica
Coordinación de áreas médicas, división de medicina familiar y división de hospitales
Coordinación de UMAES división de excelencia clínica
Delegación DF Sur UMF 21
Población
blanco.
Mujeres y hombres mayores de 16 años con factores de riesgo para diabetes Mellitus y con diabetes Mellitus tipo 2
Fuente de
financiamiento
/ patrocinador.
Instituto Mexicano del Seguro Social
Intervenciones
y actividades
consideradas.
Evaluación vascular de
pie
Evaluación neurológica de pie
Evaluación mecánica del pie
Evaluación de riesgo cardiovascular
Cambio de estilo de vida
Tratamiento farmacológico.
Esquema de inmunizaciones
Criterios técnico médicos para la referencia y contrarreferencia
Manejo de complicaciones agudas y crónicas
Criterios de valoración de incapacidad
Metas de control glucémico y metabólico
Impacto
esperado en
salud.
Detección oportuna de los pacientes con riesgo para desarrollo de diabetes
Retardar la presencia de diabetes
Alcanzar metas de control individualizadas
Identificación temprana y manejo oportuno de las complicaciones
Disminuir el número de hospitalizaciones de las complicaciones crónicas
Disminuir el número de atenciones en urgencias y terapia intensiva
Evitar las complicaciones agudas y crónicas
Disminuir el número de incapacidades por complicaciones
Disminuir la discapacidad secundaria a complicaciones de la diabetes
Metodología.
Definir el enfoque de la GPC
Elaboración de preguntas clínicas
Métodos empleados para colectar y seleccionar evidencia
Protocolo sistematizado de búsqueda
Revisión sistemática de la literatura
Búsquedas de bases de datos electrónicas
Búsqueda de guías en centros elaboradores o compiladores
Búsqueda manual de la literatura
Número de Fuentes documentales revisadas: 68
Guías seleccionadas: 22 del período 2002-2011 ó actualizaciones realizadas en este período
Revisiones sistemáticas: 4
Ensayos controlados aleatorizado: 10
Estudios de cohorte, casos y controles: 5

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
6
Estudios transversales: 1
Descriptivos:13
Recomendaciones y consenso: 9
Libros de texto: 4
Validación del protocolo de búsqueda por la División de Excelencia Clínica de la Coordinación de Unidades Médicas
de Alta Especialidad del Instituto Mexicano del Seguro Social
Adopción de guías de práctica clínica Internacionales:
Selección de las guías que responden a las preguntas clínicas formuladas con información sustentada en
evidencia
Construcción de la guía para su validación
Responder a preguntas clínicas por adopción de guías
Análisis de evidencias y recomendaciones de las guías adoptadas en el contexto nacional
Responder a preguntas clínicas por revisión sistemática de la literatura y gradación de evidencia y
recomendaciones
Emisión de evidencias y recomendaciones *
Ver Anexo 1utilizada.
Método de
validación y
adecuación.
Validación del protocolo de búsqueda
Método de Validación de la GPC: Validación por pares clínicos
Validación Interna: Instituto Mexicano del Seguro Social/Delegación o UMAE/Unidad Médica
Prueba de Campo: Instituto Mexicano del Seguro Social/Delegación o UMAE/Unidad Médica
Revisión externa : Academia: número de otras fuentes seleccionadas
Método de
validación
Validación del protocolo de búsqueda: Instituto Mexicano del Seguro Social
Método de validación de la GPC: validación por pares clínicos.
Validación interna: Instituto Mexicano del Seguro Social
Conflicto de
interés
Todos los miembros del grupo de trabajo han declarado la ausencia de conflictos de interés.
Registro
IMSS-718-14
Actualización
Fecha de publicación:
08/07/
2014
. Esta guía será actualizada nuevamente cuando exista evidencia que así lo
determine o de manera programada, a los 3 a 5 años posteriores a la publicación de la actualización.
Para mayor información sobre los aspectos metodológicos empleados en la construcción de esta guía se puede contactar al CENETEC-
Salud a través de su portal http://www.cenetec.salud.gob.mx/

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
7
3. Preguntas a Responder
1. ¿Cuáles son las estrategias de educación para el auto cuidado del paciente con diabetes mellitus?
Individual, familiar y de reforzamiento grupal.
2. ¿En qué consiste el tratamiento farmacológico de diabetes mellitus?
3. ¿Cuáles son los hipoglucemiantes orales disponibles actualmente para el tratamiento de diabetes y
cómo usarlos?
4. ¿Cuándo iniciar tratamiento con insulina?
5. ¿Cuáles son los tipos de insulina disponibles, y sus indicaciones?
6. ¿En qué casos aplicar prevención primaria o secundaria cardiovascular con antitrombóticos?
7. ¿Cuál es la comorbilidad asociada a diabetes mellitus?
8. ¿Cuáles son los fármacos recomendados en el paciente con diabetes, hipertensión arterial y
enfermedad renal crónica?
9. ¿Cuáles son los hipolipemiantes recomendados en el paciente con diabetes y dislipidemia?
10. ¿Cuál es la utilidad del ajuste terapéutico dinámico en el retardo de las complicaciones en el paciente
con diabetes mellitus?
11. ¿Cómo identificar y tratar la neuropatía y el pié diabético y su referencia pertinente?
12. ¿Cómo identificar la enfermedad renal crónica y su referencia oportuna?
13. ¿Cuáles son las medidas utilizadas para iniciar nefroprotección en los pacientes con enfermedad renal
crónica?
14. ¿Cómo prevenir, identificar y tratar, la enfermedad bucodental en el paciente diabético?
15. ¿Cómo prevenir, identificar y manejo inicial de las complicaciones agudas de la diabetes estado
hiperosmolar, cetoacidosis e hipoglucemia?
16. ¿Cuál es el esquema de inmunizaciones que deben de recibir los pacientes con diagnóstico de
diabetes mellitus?
17. ¿Cuáles son los criterios de referencia al segundo nivel de atención?

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
8
4. Aspectos Generales
3.1 Antecedentes
La diabetes mellitus (DM) es un grupo heterogéneo de trastornos que se caracterizan por concentraciones
elevadas de glucosa en sangre. Los factores de riesgo (FR) más importantes son el sobrepeso y obesidad, que
se asocian con inactividad física y alimentación inadecuada (Hu FB et al, 2001)
Su evolución es silenciosa, progresiva e irreversible que requiere de un manejo con perspectiva dinámica,
estructurada, integral, del equipo multidisciplinario, enfocado en el paciente; para su prevención, control,
limitación del daño y rehabilitación (Renders C et al, 2001)
Se considera un problema de salud pública a nivel mundial, el aumento de las personas afectadas por
diabetes mellitus tipo 2 (DM2) se debe a varios factores:
• El crecimiento de la población.
• El envejecimiento de la población, la diabetes es más común en personas mayores; sin embargo
debido a diferencias demográficas, en países ricos la diabetes predomina arriba de los 60 años y en
los países en vías de desarrollo la edad está entre los 40 y 60 años.
• La urbanización, asociada a cambios alimentarios y de un estilo de vida más sedentario
• La epidemia de obesidad, derivada de mayor prosperidad y reducción de la actividad física.
Se estima que existen, en el mundo, 170 millones de personas afectadas por diabetes mellitus el cual se
duplicaría para el año 2030.(Wild S, 2004)
América Latina no es la excepción, estimándose que de 13,3 millones de pacientes con diabetes en el año
2000 esta cifra aumentara a unos 33 millones para el año 2030 lo que representa un incremento de 148%.
En el caso de México, se estima que de 6,8 millones de afectados aumentará a 11,9 millones con un
incremento del 175%.(OPS;2007)
El número de casos nuevos de diabetes en niños y adolescentes mexicanos entre 1990 y 2007 se triplico,
particularmente entre los mayores de 25 años; el grupo más afectado fue el de 15 a 19 años a partir del año
2000 y el número de casos en 2007 se multiplico casi por cinco ya que pasó de 411 a 1770 casos.(Perdigón
V, 2009)
La Organización Mundial de la Salud reporta en enero del 2011 que:
• Más del 80% de las muertes por diabetes se registran en países de ingresos bajos y medios.
• Casi la mitad de esas muertes corresponden a personas de menos de 70 años, y un 55% a mujeres.
• La OMS prevé que las muertes por diabetes se multipliquen por dos entre 2005 y 2030.
• La alimentación saludable, la actividad física regular, el mantenimiento de un peso corporal normal y
evitar el consumo de tabaco pueden prevenir la diabetes de tipo 2 o retrasar su aparición.(OMSS,
2011)
La diabetes mellitus es la primera causa de muerte a nivel nacional y se estima que la tasa de mortalidad
crece 3% cada año (Gutiérrez T et al, 2006), En el IMSS durante el período 2004-2009 la DM ha sido la
primera causa de muerte con 21,096 defunciones en el año 2011 (Sistema Institucional de Mortalidad
SISMOR) 2004-2011.
La DM consume entre 4.7% y 6.5% del presupuesto para la atención de la salud (Arredondo A et al, 2004).
El
IMSS estimó el gasto médico por componente de atención médica en el año 2009 el cual corresponde a los 3

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
9
primeros lugares a la hipertensión arterial, la diabetes mellitus y la insuficiencia renal, en un porcentaje de 40,
36 y 13 respectivamente.( Informe. Riesgos del IMS, 2009-2010)
3.2 Justificación
En México, en 2006, la Encuesta Nacional de Salud y Nutrición (ENSANUT).informó una prevalencia de
obesidad abdominal, de acuerdo a la circunferencia de cintura, de 70% en hombres y 74% en mujeres. La
prevalencia de sobrepeso y obesidad en los adolescentes en México es de 31.9%. Alrededor de 7 de cada 10
adultos padecen sobrepeso u obesidad. La obesidad mórbida, sin embargo, aumentó 45% en mujeres y 22%
en hombres en los últimos 6 años.
Los casos de diabetes por diagnóstico anterior fueron de 15.4% en los hombres y 19.6% en las mujeres. De
estas cifras solo una cuarta parte de los hombres y la quinta parte de las mujeres tenían diabetes bien
controlada, de acuerdo con el porcentaje de hemoglobina glucosilada (Hba1c
). ( Mortalidad, 2002)
La diabetes constituye un reto creciente y trascendente para el IMSS porque:
• Durante el 2010, la prevalencia de diabetes mellitus fue de 10.5% en la población derechohabiente.
• Ocupa el segundo lugar de demanda de consulta en medicina familiar, el quinto lugar en la consulta
de especialidades.
• Ocupa el octavo lugar en la consulta de urgencias y como motivo egreso hospitalario.
• 5 de cada 10 pacientes en los programas de diálisis son diabéticos tipo 2.
• Es primera causa de los dictámenes de invalidez que corresponde el 14.3% del total, con una relación
hombre mujer de 8 a 1. (83 y 17% respectivamente)
• La diabetes mellitus es un factor de riesgo cardiovascular, se estima que entre 7 y 8 de cada 10
personas con diabetes mueren por este motivo.( División de información en salud, 2010, Méndez D,
2010)
Derivado de la trascendencia y el impacto de esta enfermedad crónica, se requiere unificar el proceso de
atención que se otorga en las unidades médicas, por lo que la presente guía de práctica clínica se realizó
utilizando la metodología de la medicina basada en evidencia para la buena práctica clínica a través de:
• Tratamiento de la hiperglucemia no farmacológico y farmacológico
•
Identificación temprana y oportuna de las complicaciones agudas y crónicas de la diabetes mellitus y
su
tratamiento.
3.3 Propósito
Debido al incremento en la prevalencia de las diabetes mellitus tipo 2 y aunado al giro poblacional con
presencia de la enfermedad en grupos de edad menor a 40 años de edad se requiere que el personal de salud
en el primer nivel de atención identifique a los pacientes con prediabetes y evitar el paso a la enfermedad así
como la prevención de las complicaciones tardías.
Por lo que esta guía describe las estrategias farmacológicas (terapia oral combinada, insulinización
temprana, diferentes esquemas de insulina (basal, intensiva y uso de pre mezclas), y no farmacológicas
(programa educativo colaborativo centrado en la participación activa del paciente y su red de apoyo) para

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
10
modificar el estilo de vida y favorecer el autocuidado, como herramientas que le permitan al equipo
multidisciplinario de salud (médico familiar, estomatólogo, enfermera, nutricionista-dietista y trabajador
social) tomar la mejor decisión clínica para alcanzar las metas de control glucémico y metabólico
reflejándose en una atención médica sistematizada.
3.4 Objetivo de esta guía
La guía de práctica clínica: Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de atención,
forma parte de las guías que integrarán el catálogo maestro de guías de práctica clínica, el cual se
instrumentará a través del Programa de Acción Desarrollo de Guías de Práctica Clínica, de acuerdo con las
estrategias y líneas de acción que considera el Programa Nacional de Salud 2007-2012.
La finalidad de este catálogo, es establecer un referente nacional para orientar la toma de decisiones clínicas
basadas en recomendaciones sustentadas en la mejor evidencia disponible.
Esta guía pone a disposición del personal del primer nivel de atención, las recomendaciones basadas en la
mejor evidencia disponible con la intención de estandarizar las acciones nacionales sobre:
1. Establecer criterios estandarizados para el tratamiento de la enfermedad y la detección oportuna y
manejo de las complicaciones.
2. Estandarizar los procesos de organización de la atención del paciente diabético.
Lo anterior favorecerá mejor efectividad, seguridad y calidad de la atención médica, contribuyendo de esta
manera al bienestar de las personas y de las comunidades, que constituye el objetivo central y la razón de ser
de los servicios de salud.
3.5 Definición
Diabetes Mellitus tipo 2: Trastorno que se caracteriza por concentraciones elevadas de glucosa en sangre,
debido a la deficiencia parcial en la producción o acción de la insulina.
Prediabetes: Se considera a la glucosa anormal de ayuno y la intolerancia a la glucosa, ya sea de manera
aislada o combinados.
Glucosa anormal de ayuno: Se refiere al hallazgo de concentración de glucosa en ayuno, por arriba del
valor normal (≥ 100mg/dL); pero, por debajo del valor necesario para diagnosticar la diabetes (<126
mg/dL).
Glucosa posprandial: Presencia de la concentración de glucosa capilar 2 horas después de la ingesta de
alimento, inicia desde el momento de la ingerir el primer bocado (≤ 140 mg/dL).

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
11
Intolerancia a la glucosa: Hallazgo de concentración elevada de glucosa plasmática, 2 horas después de
tomar una carga de 75 g de glucosa en agua, por arriba del valor normal (≥ 140 mg/dL); pero por debajo del
valor necesario para diagnosticar diabetes (<200 mg/dL).

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
12
5. Evidencias y Recomendaciones
Las recomendaciones señaladas en esta guía son producto del análisis de las fuentes de
información obtenidas mediante el modelo de revisión sistemática de la literatura. La presentación
de las Evidencias y Recomendaciones expresadas corresponde a la información disponible y
organizada según criterios relacionados con las características cuantitativas, cualitativas, de diseño
y tipo de resultados de los estudios que las originaron.
Las Evidencias y Recomendaciones provenientes de las guías utilizadas como documento base se
gradaron de acuerdo a la escala original utilizada por cada una. En caso de Evidencias y/o
Recomendaciones desarrolladas a partir de otro tipo de estudios, los autores utilizaron la(s)
escala(s): Shekelle Modificada
Símbolos empleados en las tablas de Evidencias y Recomendaciones de esta guía:
En la columna correspondiente al nivel de Evidencia y Recomendación, el número o letra
representan la calidad de la Evidencia o fuerza de la Recomendación, especificando debajo la escala
de gradación empleada; el primer apellido e inicial del primer nombre del primer autor y el año de
publicación identifica a la referencia bibliográfica de donde se obtuvo la información, como se
observa en el ejemplo siguiente:
Evidencia / Recomendación
Nivel / Grado
La valoración del riesgo para el desarrollo de UPP a
través de la escala de “BRADEN” tiene una capacidad
predictiva superior al juicio clínico del personal de
salud.
Ia
Shekelle
Matheson S, 2007
R
RR
R
E
EE
E
Evidencia
Recomendación
Punto de buena práctica
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
13
4.1 Prevención Primaria
4.1.1 Educación grupal e individual
Evidencia / Recomendación
Nivel / Grado
La educación es esencial en el manejo del paciente diabético ya
que se mejoran los niveles de hemoglobina glucosilada y
glucosa en ayuno, lo que disminuye los requerimientos de
fármacos.
B
Guidelines
for the Prevention and
Management
of Diabetes
Canada, 2008
La efectividad de la educación llevada a cabo por programas
estructurados mejoran el control de peso, disminuyen el hábito
tabáquico y mejora la aceptación de la enfermedad.
1b
E:[Shekelle]
Davies MJ et al 2009
Estudios que utilizan una intervención educativa han reportado
una disminución en la HbA1c (0.81%) y disminución de presión
arterial de 5 mmHg.
1+/1++
Chodosh J, et al 2005
La educación en diabetes que fomenta el auto-cuidado mejora
el control glucémico (HbA1c), las cifras de presión arterial, así
como el control de peso y la calidad de vida.
1+
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
Las intervenciones estructuradas de fomento de la actividad
física (AF) y alimentación adecuada en las personas con
prediabetes disminuyen el riesgo de desarrollar diabetes [RR 0,
51 (IC 95%: 0, 44-0, 60); NNT 6, 4].
1++
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008.
El Programa de Prevención de la Diabetes encontró que las
personas en riesgo de desarrollar diabetes tipo 2 fueron
capaces de reducir su riesgo en un 58% con AF moderada (30
minutos al día) y pérdida de peso (5 a 7% del peso corporal).
Para las personas > 60 años de edad, el riesgo se redujo en casi
un 71%.
1A
Guidelines for the Prevention
and Management of Diabetes
in Canada, 2008
1A
AACE Diabetes
Care Plan Guidelines,
2011
2+
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
14
La actividad física moderada (intensidad ≥5,5 MET, Metabolic
Equivalent T, y de duración mayor a 40 minutos/semana)
reduce la incidencia de nuevos casos de DM 2.
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008.
Modificar el estilo de vida con dieta hipocalórica, baja en
grasas, ejercicio físico (al menos 150 minutos a la semana) y
un programa de sesiones educativas es más efectivo que
metformina en la prevención de diabetes.
1++
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008.
El estado pre-diabético supone un incremento en el riesgo
cardiovascular, no hace diferencias entre la glucosa alterada en
ayunas o la intolerancia a la glucosa; estas alteraciones pueden
desembocar en un elevado número de pacientes con eventos
cardiovasculares.
1A
E:[Shekelle]
Earl S, et al 2010
Los antidiabéticos aumentan en forma significativa el riesgo de
efectos secundarios (gastrointestinales, hipoglucemias) en
pacientes con prediabetes.
1++
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
Las personas con prediabetes deben integrarse a un programa
de prevención primaria para modificar su estilo de vida,
incluyendo :
• Dieta baja en calorías, grasas saturadas y alta en fibra
• Técnicas de modificación de conducta y mantenimiento del
cambio (terapia conductual)
• Apoyo emocional
• Actividad física durante 30 minutos de intensidad
moderada, por lo menos 5 días a la semana.
• Reducción moderada de peso (5% a 10% de su peso
actual).
1A
AACE Diabetes
Care Plan
Guidelines, 2011
A
Guidelines for the Prevention
and Management of Diabetes
in Canada, 2008
A
ADA, 2011
El tratamiento con metformina para la prevención de la
diabetes tipo 2 se recomienda en las personas con uno o más
riesgo de desarrollar diabetes:
• Edad menor de 40 años.
• Historia familiar de DM de primer grado.
• Falta de respuesta a pesar de seguir las recomendaciones
B
ADA 2011

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
15
de dieta y ejercicio, no se modifica el nivel de glucemia en
ayuno y/o posprandial 2 horas.
• Factores de riesgo cardiovascular (obesidad, HTA,
dislipidemia, o síndrome de ovario poliquístico).
• Progresión de la hiperglucemia (Hb1Ac >6%).
En los pacientes con intolerancia a metformina podrá utilizarse
acarbosa en dosis progresivas, hasta alcanzar 100 mg, 3 veces
al día.
En todo paciente que se identifique prediabetes, deberán
investigarse, otros componente del Síndrome metabólico y de
riesgo cardiovascular como:
• Obesidad
• Hipertensión arterial
• Dislipidemia
• Tabaquismo
Deberá recibir el tratamiento apropiado para cada una de
estas condiciones.
C
AACE Diabetes
Care Plan
Guidelines,
2011
4.2 Diagnóstico
Evidencia / Recomendación
NIVEL / GRADO
El diagnóstico se debe establecer cuando ocurran síntomas de
diabetes como son: Polidipsia, poliuria, polifagia y baja de peso,
acompañado del resultado de una glicemia en cualquier
momento del día ≥ 200 mg/dL, sin relación con el tiempo
transcurrido desde la última comida.
A
ADA, 2011
1 A
AACE Diabetes
Care Plan
Guidelines,
2011
Los síntomas de la diabetes en los adultos mayores son
inespecíficos y de aparición tardía, entre los cuales se han
documentado:
• Fatiga
• Letargia
• Somnolencia
• Pérdida de peso
• Incontinencia urinaria
• Perdidas del plano de sustentación
3
Guidelines for improvitng the
care of the older person with
diabetes mellitus
JAGS, 2003

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
16
• Síntomas genitourinarios y alteraciones del estado
conciencia.
Una vez hecho el diagnóstico, se recomienda realizar un
diagnóstico diferencial de acuerdo a la clasificación de la
diabetes mellitus (Cuadro 1)
A
ADA, 2011
4.3 Tratamiento No Farmacológico
4.3.1 Cambio en el estilo de vida
EVIDENCIA / RECOMENDACIÓN NIVEL / GRADO
La atención integral donde se involucra el equipo de salud, el
paciente y su red de apoyo, se relaciona a la mejoría del nivel
de la hemoglobina glucosilada (HbA1c), pérdida de peso, y
disminución del hábito tabáquico.
IA
E:[Shekelle]
Davies MJ et al 2009
1b
E:[Shekelle]
Kattah W, et al. 2007
En la educación para el autocuidado se emplean técnicas de
activación, entrevista motivacional, cognitivo-conductuales y
de modificaciones de la conducta alimentaria.
A
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
Las intervenciones que consideran un papel activo de los
pacientes para tomar decisiones informadas mejoran el auto
cuidado y el control glucémico (HbA1c).
1+
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
El entrenamiento grupal para el auto cuidado en personas con
DM2 es más eficaz que la educación individual para mejorar el
control glucémico, el conocimiento sobre diabetes, habilidades
para el autocuidado, disminución de la presión arterial, peso
corporal, y uso de medicamentos a mediano y largo plazo.
1+
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
17
La participación activa del paciente logra mejores resultados
en el control glucémico. El proceso educativo debe ser
permanente.
A
AACE Diabetes
Care Plan
Guidelines,
2011
A las personas con diabetes se les debe ofrecer educación
continua, ordenada y sistematizada con objetivos claros al
momento del diagnóstico y durante su evolución.
A
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
Se recomienda utilizar técnicas de aprendizaje variadas,
adaptadas a las características de cada grupo, activo
participativas. (Cuadro 2)
D
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
En la educación para el autocuidado, se recomiendan técnicas
de activación, entrevista cognitivo-conductuales y de
modificación de conducta (Cuadro 3)
2
Guidelines
Prevention
Management
Diabetes
Canada, 2008
El aspecto psicosocial en el paciente diabético debe ser parte
del manejo. Debe investigarse depresión, ansiedad, desordenes
de alimentación y trastornos cognitivos y considerar
valoración especializada.
E
ADA 2011
Combinar la cita típica para el control del paciente con
diabetes, con una sesión de educación grupal. Se recomienda
que sea el mismo día la consulta médica, la enseñanza y el
apoyo psicosocial con la misma frecuencia, como un proceso
continuo y sistemático.
La atención médica grupal mejora procesos relacionados con el
control y detección temprana de complicaciones, en el
paciente los resultados son:
• Disminución del nivel de HbA1c
• Incremento el conocimiento sobre la enfermedad
• Modifica estilos de vida
• Mejora la percepción de calidad de vida.
• Incorpora técnicas de auto cuidado y automonitoreo.
A
AACE Diabetes
Care Plan
Guidelines,
2011
A
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
A
ADA, 2011

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
18
La frecuencia de la medición de la glucemia capilar por el
paciente (automonitoreo) debe ser en función de las
características específicas de cada persona, metas de
tratamiento, valoración del control metabólico, ajustes de
tratamiento y tipo de insulina, por el equipo de salud.
A
Recomendaciones de la
medición de glucemia capilar
en personas con diabetes
SED 2010
El automonitoreo en pacientes con DM2 es útil como una guía
para:
• Informar sobre el conocimiento y manejo de la hipoglucemia.
• Control glucémico después de cambiar medicamentos o
estilo de vida.
• Monitoreo de cambios durante enfermedades intercurrentes
y/o práctica de ejercicio.
D
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
El aspecto psicosocial en el paciente diabético deber ser parte
del manejo, por lo que será necesario investigar depresión,
ansiedad, desórdenes de alimentación y trastornos cognitivos,
así como solicitar valoración especializada.
E
ADA 2011
B
Guidelines
Prevention Management
Diabetes
Canada, 2008
La educación debe dar elementos necesarios para la resolución
de los problemas de los pacientes en base al autocuidado
Se recomienda verificar que estos cambios se están dando en
la vida cotidiana del paciente a través de:
• Muestra gastronómica
• Demostraciones de actividad física (concurso de baile,
caminatas por la salud)
• Autocuidado de los pies, piel, boca.
• Automonitoreo de glucosa en casa con toma de
decisiones en base a resultados (adecuación de
alimentación o dosis de insulina)
Punto de buena práctica.
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
19
4.3.2 Tratamiento médico nutricional (Cuadro 4, 5)
EVIDENCIA / RECOMENDACIÓN NIVEL / GRADO
Las modificaciones en la alimentación, ejercicio y las terapias
conductuales son eficaces en la disminución del peso y control
glucémico de la DM2, su combinación aumenta la eficacia.
1+
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
Una pérdida del 5 al 10% en el peso corporal mejora la
sensibilidad a la insulina, control glucémico, presión arterial,
dislipidemia y el riesgo cardiovascular.
2
Guidelines
Prevention
Management of Diabetes
Canada, 2008
Las dietas basadas en alimentos con bajo índice glucémico
muestran una tendencia favorable en el control de la glucosa.
1+
Guía de práctica clínica sobre
diabetes tipo 2 España,2008
Las grasas deben constituir no más del 30% del consumo
energético.
Las grasas monosaturadas deben representar del 12 a 15% del
consumo calórico diario. Sus fuentes primarias son los
alimentos de origen animal.
2
Guidelines
Prevention
Management of Diabetes
Canada, 2008
1A
Anderson J W, et al 2004
Una proporción más alta de uso de grasas
poliinsaturadas/saturadas se ha relacionado con aumento del
riesgo de mortalidad por cardiopatía isquémica.
1a
(Shekelle)
Soinio M et al, ADA 2003
Las recomendaciones para la población diabética son las
mismas que para la población general: disminuir la ingesta de
grasa saturada <10% de la energía total, ingesta de colesterol
<300 mg/día o <200 mg/día si el colesterol LDL es superior a
100 mg/dL.
2+
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
20
Se ha establecido la ingesta del consumo de alimentos con
contenido de fibra como son verduras, frutas y cereales en:
• Alto: >20g/1000 kcal.
• Medio: 10 a 19.9 g/1000 kcal.
• Bajo: <10g/1000 Kcal.
Ia
E:[Shekelle]
Anderson J W, et al 2004
La cirugía bariátrica puede ser considerada en pacientes con
IMC ≥
40 kg/m2 o IMC ≥ 35 kg/m2 con diabetes, hipertensión
arterial dislipidemia Existen 3 métodos: restrictivos,
malabsorción y una combinación de ambos
I
GPC Diagnóstico, Tratamiento
y Prevención de Sobrepeso y
Obesidad en el Adulto.
Se recomienda distribuir la ingesta de hidratos de carbono a lo
largo del día con el objetivo de facilitar el control glucémico,
ajustándola al tratamiento famacológico.
D
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
Podría plantearse el uso de ácidos grasos omega 3 en
diabéticos con hipertrigliceridemia grave que no responden a
otras medidas (dieta y fármacos).
A
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
Se recomiendan programas educativos estructurados que
combinen ejercicio físico con asesoramiento dietético,
reducción de la ingesta de grasa (<30% de energía diaria),
contenidos de hidratos de carbono entre 55% 60% de la
energía diaria y consumo de fibra de 20-30 g. En pacientes con
un IMC ≥25 kg/m2 la dieta debe ser hipocalórica.
A
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
La distribución de hidratos de carbono, proteínas y grasas
depende de las características individuales.
A
AACE Diabetes
Care Plan
Guidelines,
2011
La cirugía bariátrica es una alternativa terapéutica para
pacientes obesos mórbidos con diabetes tipo 2 y un IMC ≥ 35
kg/m
2
, siempre y cuando cumplan con los criterios como: edad
15 – 60 años, diabetes de menos de 10 años de evolución,
mala respuesta al tratamiento médico de la obesidad y de la
diabetes, paciente informado, psicológicamente estable y
comprometido con el tratamiento.
B
Guía clínica Diabetes Mellitus
Tipo 2. Santiago:
Chile, 2010
B
ADA 2011

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
21
4.3.3 Actividad Física (Ejercicio) (Cuadro 6, 7, 8, 9, 10, 11)
EVIDENCIA / RECOMENDACIÓN NIVEL / GRADO
Antes de iniciar un programa de actividad física es importante
evaluar la condición física del paciente que pudiera
contraindicar cierto tipo de ejercicio por el riesgo de
enfermedad cardiovascular.
2
Guidelines for the Prevention
and Management
of Diabetes Canadá, 2008
La realización de ejercicio físico de forma regular reduce el
riesgo de enfermedad coronaria y vascular cerebral. Una mejor
condición física asociada a una mayor intensidad del ejercicio
disminuye el riesgo de muerte, independientemente del grado
de obesidad.
2+
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
Los programas de ejercicio físico de intensidad aeróbica y
anaeróbica son eficaces para el mejor control glucémico
(reducción de HbA1c de 6%), mejoran la resistencia a la
insulina y los niveles de triglicéridos.
1+
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
Ventajas fisiológicas inmediatas de la actividad física (AF):
• Aumento en la captación muscular de glucosa balanceada
con producción hepática de glucosa.
• A mayor intensidad de AF, mayor utilización de
carbohidratos.
• Aumento la captación de glucosa por el músculo.
• La AF de resistencia disminuye la glucosa en las primeras
24 hrs.
• La combinación de ejercicio aeróbico y resistencia es más
efectivo en mejorar el control glucémico que por separado.
• Mejora la acción sistémica de la insulina de 2 a 72 hrs.
A
ACSM/ADA 2010
C
ACSM/ADA 2010
C
ACSM/ADA 2010
A
ACSM/ADA 2010

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
22
Ventajas fisiológicas largo plazo de la AF:
• Mantenimiento de la acción de la insulina, control de la
glucosa, oxidación de las grasas y almacenamiento en el
músculo
• El ejercicio de resistencia incrementa la masa músculo
esquelética
• La respuesta de los lípidos séricos a la AF, resulta en una
pequeña disminución del LDL colesterol, sin cambios en
HDL colesterol o triglicéridos. Si la actividad física se
acompaña de pérdida de peso, es más efectiva en mejorar
la Dislipidemia
• Mejora la presión sistólica más que la diastólica
• A mayor actividad física, menor riesgo de mortalidad por
cualquier causa, incluyendo cardiovascular
• Para mejores resultados de pérdida de peso, realizar más
de 60 minutos al día de AF
• Mejores resultados con el ejercicio monitorizado por otra
persona
• La AF mejora la depresión
B
ACSM/ADA 2010
A
ACSM/ADA 2010
C
ACSM/ADA 2010
C
ACSM/ADA 2010
C
ACSM/ADA 2010
B
ACSM/ADA 2010
B
ACSM/ADA 2010
Ejercicio en pacientes descontrolados:
• Los pacientes con glucosa >300 mg/dL, sin cetosis, pueden
realizar AF siempre y cuando estén asintomáticos y bien
hidratados
• Los pacientes que no usan insulina o secretagogos, rara vez
presentan hipoglucemia relacionada a la AF.
• Los pacientes que utilizan insulina o secretagogos, se
deben consumir una ración de carbohidratos, durante y
después del ejercicio para prevenir la hipoglucemia.
C/E
ACSM/ADA 2010
C
ACSM/ADA
2010
C
ACSM/ADA
2010
Hay efectos de algunos medicamentos en respuesta a la AF
(insulina, secretagogos, beta bloqueadores, algunos diuréticos
y estatinas.
C
ACSM/ADA
2010

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
23
• La enfermedad cardiovascular no es contraindicación
absoluta para realizar AF.
• Pacientes con angina de moderado riesgo, integrarlos a un
programa de rehabilitación cardiaca.
• Los pacientes con neuropatía periférica, sin ulceración
aguda, deben realizar AF.
• Los pacientes con DM2, deben de revisar diariamente sus
pies y avisar cualquier cambio.
• Los pacientes con neuropatía autonómica cardiaca utilizar
la medición de la frecuencia cardiaca máxima para
prescribir la intensidad del ejercicio.
• Pacientes con retinopatía proliferativa no controlada,
deben de evitar actividades que incrementen la presión
intraocular y el riesgo de hemorragia
• Los pacientes con enfermedad renal crónica (ERC Etapa 1 a
5), la AF, mejora la calidad de vida, y la presencia de
microalbuminuria, no contraindica su realización.
C
ACSM/ADA 2010
C
ACSM/ADA
2010
B
ACSM/ADA
2010
B
ACSM/ADA
2010
C
ACSM/ADA
2010
D/E
ACSM/ADA
2010
C
ACSM/ADA
2010
Mantenimiento del ejercicio:
• Debe de enfocarse en desarrollar el autocuidado y el apoyo
de la familia y las redes sociales, aconsejar la realización de
AF de leve a modera es más favorable para aceptarla y
mantenerla en forma regular.
B
ACSM/ADA
2010
Todos los pacientes a corto plazo deben cambiar el hábito
sedentario, mediante caminatas diarias al ritmo del mismo
paciente.
D
Guía de Asociación
Latinoamericana de
Diabetes, 2006
El ejercicio intenso o el deporte competitivo requiere de
medidas preventivas:
• Evaluar el estado cardiovascular en mayores de 30
años o con diabetes de > 10 años de evolución con
retinopatía proliferativa, neuropatía autonómica
• Paciente con insulinoterapia deben consumir una
colación rica en carbohidratos complejos antes de iniciar el
ejercicio y siempre llevar una bebida azucarada
• Revisión de los pies
• Está contraindicada la actividad física en pacientes
descompensados, ya que el ejercicio empeora el estado
metabólico (precaución).
1B
E[Shekelle]
Sigal RJ et al 2007
D
Guía de Asociación
Latinoamericana de
Diabetes, 2006

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
24
Una prueba de esfuerzo debe considerarse para los pacientes
sedentarios con diabetes en alto
de riesgo de ECV que desean realizar el ejercicio más intenso
que caminar a paso ligero.
D
Guidelines
Prevention and Management
Diabetes
Canadá, 2008
En pacientes con retinopatía diabética proliferativa activa
deben evitar los ejercicios anaeróbicos y actividad física que
involucre tensión extrema, cargar o maniobras tipo Válsala.
D
ADA 2011
No hay evidencia de que la reducción de peso o el ejercicio
afecta a la progresión de la enfermedad renal crónica (ERC)
En pacientes con enfermedad renal crónica se recomienda
actividad física moderada.
SIGN 2008
Se recomienda clasificar el píe diabético antes de indicar
ejercicios de carga de peso.
D
ADA 2011
4.4 Tratamiento Farmacológico
4.4.1 Hipoglucemiantes orales (Algoritmo 1, 2) (Cuadro 12,
13, 14)
EVIDENCIA / RECOMENDACIÓN NIVEL / GRADO
Las intervenciones con metformina y acarbosa con glucosa
alterada en ayunas o intolerancia a la glucosa disminuyen el
riesgo de desarrollar diabetes [RR 0,70 (IC 95%: 0,62-0,79);
NNT 11 (8 a 15)].
1++
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
El estricto control de la glucemia, se asocia con reducción en la
incidencia de complicaciones micro y macrovasculares.
A
ADA 2011
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
25
Se recomienda control más estricto (Hb1Ac < 6.5%) a
pacientes con riesgo cardiovascular elevado, microalbuminuria,
con mayor expectativa de vida, adolescentes, diabetes y
embarazo.
A
Guidelines
for the Prevention and
Management
of Diabetes
Canadá, 2008
En pacientes con DM 2 obesos o no, el tratamiento con
metformina reduce 1-2% la hemoglobina glucosilada.
En pacientes obesos está asociada con pérdida de peso, menor
hipoglucemia comparada con terapia con sulfonilurea.
1
AACE Diabetes
Care Plan
Guidelines,
2011
El tratamiento con metformina produce pérdida de peso (~1-5
kg) sin aumentar el riesgo de hipoglucemia.
La dosis máxima efectiva de metformina es 2000 mg/día.
1+
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
Las sulfonilureas disminuyen la HbA1c entre 1-2% con un
mayor riesgo para hipoglucemia.
1+
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
El riesgo de hipoglucemia en pacientes adultos mayores es más
frecuente con el uso de sulfonilureas.
1a
Tratamiento de Diabetes tipo
2 Costa Rica, 2005
Los pacientes en tratamiento con tiazolidinedionas reducen la
hemoglobina glucosilada entre 0.9-1.5%.
1
AACE Diabetes
Care Plan
Guidelines,
2011
En una revisión sistemática se demuestra que el uso
tiazolidinedionas presenta un aumento significativo para
insuficiencia cardiaca, Riesgo Relativo (RR) 2.9, fractura en
mujeres, anemias, infarto al miocardio.
1+
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
1
AACE Diabetes
Care Plan
Guidelines,
2011
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
26
En caso de hiperglucemia posprandial está indicado las glinidas
y / o inhibidores de la alfa-glucosidasa, o insulina de corta o
rápida duración.
La acarbosa reducen la hemoglobina glucosilada entre 0.5% -
1.0%, sus efectos adversos gastrointestinales son motivo de
abandonar el tratamiento.
1+
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
1
AACE Diabetes
Care Plan
Guidelines,
2011
La repaglinida es casi tan eficaz como la metformina o la
sulfonilurea, en disminuir 1.5% los niveles de hemoglobina
glucosilada (A1C). La nateglinida es menos eficaz en la
reducción de A1C que repaglinida cuando se utiliza como
monoterapia o en terapia combinada. El riesgo de aumento de
peso es similar al de las sulfonilureas, pero la hipoglucemia
puede ser menos frecuente, con nateglinida, que con algunas
sulfonilureas.
1
AACE Diabetes
Care Plan
Guidelines,
2011
1
NICE, 2008
Los esquemas de hipoglucemiantes dobles o triples, tienen un
efecto mayor y reducen la HbA1c más que la monoterapia
(reducción absoluta del 1%).
1+
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
En pacientes no controlados con sulfonilureas, agregar
metformina es más efectivo para el control glucémico que
continuar con dosis máximas de sulfonilureas.
1+
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
La combinación de metformina con sulfonilureas o glitazonas
se ha asociado a menos efectos adversos gastrointestinales
que metformina en monoterapia; 2%-63%
• Metformina + SU 1%-35%
• Metformina + glitazonas 17%.
Siempre que se administre a dosis inferiores a las que se
utilizan en monoterapia.
1+
Guía de práctica
clínica sobre diabetes tipo 2
España, 2008
Las glitazonas y las sulfonilureas provocan aumento de peso
similar (3 kg) cuando se utilizan en monoterapia o en
combinación con otros antidiabéticos orales.
1+
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
27
La triple terapia oral con una sulfonilurea, metformina y una
glitazona consigue mayor disminución de HbA1c que la doble
terapia oral con sulfonilureas y metformina o con metformina
y una glitazona, sin embargo vigilar presencia de hipoglucemia
y aumento de peso.
1+
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
La triple terapia oral con una sulfonilurea, metformina y una
glitazona provoca una mayor incidencia de edema que la
asociación de metformina y una sulfonilurea.
1+
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
El esquema de tratamiento farmacológico elegido debe ser
individualizado teniendo en cuenta:
• El grado de hiperglucemia.
• Las propiedades de los hipoglucemiantes orales (eficacia en
disminuir la glucosa).
• Efectos secundarios, contraindicaciones.
• Riesgos de hipoglucemia.
• Presencia de complicaciones de la diabetes.
• Comorbilidad.
• Preferencias del paciente.
D
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
D
Guidelines Prevention and
Management
Diabetes
Canadá, 2008
Iniciar tratamiento farmacológico con metformina (a no ser
que esté contraindicada), junto con cambios en el estilo de vida
en todo paciente diabético, al momento del diagnóstico.
D
ADA 2011
4
SED 2010
Si en 3 meses no se alcanza la meta con HbA1c además de
intensificar el cambio de estilo de vida se debe ajustar el
tratamiento farmacológico hasta alcanzar la meta de control
D
ADA 2011
4
SED 2010
Si después de 3 meses de tratamiento inicial con dosis
terapéuticas de metformina, no se logra una HbA1c<7%,
asociar una sulfonilurea o insulina.
D
ADA 2011
4
SED 2010
La meta del tratamiento debe individualizarse, las personas en
los extremos de edad (muy jóvenes o ancianos) suelen ser más
vulnerables a los efectos de la hipoglucemia).
B
JAGS, 2003

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
28
Antes del inicio de la terapia con hipoglucemiantes orales, se
debe evaluar la función renal y la comorbilidad.
B
JAGS, 2003
D
CSN,2008
La Norma Oficial Mexicana (NOM) recomienda el uso de
metformina y sulfonilureas dependiendo del índice de masa
corporal.
NOM 015 de diabetes mellitus
2005
Las sulfonilureas deben considerarse una alternativa de
tratamiento de primera línea cuando metformina no se tolera o
está contraindicada.
A
Guía de práctica clínica sobre
diabetes tipo 2
España, 2008
La dosis inicial de metformina es 500 mg/día dos veces al día o
850 mg en la mañana.
A
AACE Diabetes
Care Plan
Guidelines,
2011
Se recomienda evitar el uso de metformina en estadios 4-5 de
ERC o en estadio 3 ante la evidencia de inestabilidad de la
función renal
B
CSN 2008
C
[E: Shekelle]
Haneda M et al, 2009
A
[E: Shekelle]
Lipska KJ, 2011
Acarbosa puede considerarse una terapia alternativa cuando
existe intolerancia o contraindicación al resto de
hipoglucemiantes no es recomendable como fármaco de
primera línea por sus efectos secundarios, su alto costo y su
pobre repercusión en el control de la glucemia.
B
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
Inhibidores de la enzima dipeptidil peptidasa-4 (DPP-4), El
péptido similar al glucagón tipo 1 o por sus siglas en inglés
GLP-1, tienen ventajas frente a las sulfonilureas y glinidas por
su bajo riesgo de hipoglucemias y sin modificación del peso.
Se desconoce su seguridad a largo plazo y su influencia en la
evolución de la diabetes y sus complicaciones.
A
NICE, 2008
1
AACE Diabetes
Care Plan
Guidelines,2011

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
29
Si con metformina no se logra alcanzar las metas terapéuticas
asociar una sulfonilurea.
C
Guía de práctica clínica
Chile 2010
Si con la asociación de metformina más sulfonilurea no se
logran las metas terapéuticas, agregar una dosis de insulina
NPH nocturna, o considerar la asociación de tres drogas orales.
B
Guía de práctica clínica
Chile 2010
Las pioglitazona es fármaco de segunda elección en terapia
combinada. Se recomienda individualizar su uso. No debe
utilizarse en pacientes diabéticos con insuficiencia cardiaca
máximo tiempo de tratamiento 12 meses.
B
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
En caso de no cumplir metas de control de la glucemia a pesar
de utilizar doble terapia oral, se recomienda iniciar el
tratamiento con insulina.
A
Guía de práctica clínica sobre
diabetes tipo 2, España 2008
En caso de que el paciente se encuentre controlado y se hayan
alcanzado las metas terapéuticas el paciente puede ser visto
en un período de 3 meses o más.
Buena Práctica
4.4.2 Uso de Insulina (Esquema 1,2,3 Cuadro 15, 16)
(Algoritmo 2)
EVIDENCIA / RECOMENDACIÓN NIVEL / GRADO
La terapia intensiva (HbA1c <7%) que incluya insulina ha
demostrado reducción de las complicaciones micro y
macrovasculares comparada con la terapia convencional.
1b
E:[Shekelle]
UKPDS 33
Lancet, 1998.
1b
E:[Shekelle]
Nathan. N Engl J Med, 2002
A
ADA, 2011
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
30
En el estudio UKPDS 33, el tratamiento intensivo que incluyó
insulina, reportó reducción significativa del 12% de
complicaciones microvasculares (24 a 33% nefropatía
diabética, 17 a 21% retinopatía y 16% cardiovascular)
1+
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
A
Guidelines Prevention and
Management
Diabetes
Canadá, 2008
La terapia combinada con insulina NPH en dosis única nocturna
asociada a hipoglucemiantes orales, proporciona un control
glucémico comparable a la monoterapia con insulina cada 12
horas.
1+
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
La insulina mejora el control glucémico y reduce el riesgo de la
morbilidad asociada a la diabetes.
1++
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
1
ADA 2011
No existen diferencias significativas en el control glucémico
evaluado mediante HbA1c, entre los análogos de insulina de
acción prolongada y la insulina NPH.
Los análogos de insulina de acción prolongada se asocian a
menor riesgo de hipoglucemias.
1+
Guía de práctica clínica sobre
diabetes
tipo 2 España 2008
Los análogos de insulina acción prolongada reducen el riesgo
de hipoglucemia nocturna.
1
Guidelines
Prevention and Management
Diabetes
Canada, 2008
En el paciente tratado con insulina, la evidencia para
recomendar el uso del auto-monitoreo y autoajuste, proviene
de estudios observacionales ya que la información acerca del
nivel de glucosa es útil para ajustar las dosis, dando lugar a un
mejor control glucémico.
2+
Guía de práctica clínica sobre
diabetes tipo 2 España, 2008
Se recomienda iniciar el tratamiento con insulina cuando no se
llega a la meta de control glucémico, a pesar de cambio en el
estilo de vida y uso de hipoglucemiantes orales.
D
ADA,2011
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
31
Asegurar la adherencia al cambio del estilo de vida al iniciar la
terapia con insulina.
D
ADA, 2011
Debe de explicarse al paciente desde el momento del
diagnóstico, que la insulina es una de las opciones para el
control de su diabetes y que puede ser la mejor opción e
incluso necesaria conforme evoluciona la enfermedad.
D
ADA, 2011
Explicar al paciente que las dosis iniciales de insulina son bajas
por razones de seguridad, pero que se espera que se necesiten
dosis mayores hasta llegar a la dosis terapéutica.
D
ADA,2011
Antes de iniciar tratamiento con insulina se debe:
Enseñar el automonitoreo de glucosa capilar
Demostrar la técnica de aplicación de insulina
Explicar los síntomas y manejo de la hipoglucemia así como
las medidas de prevención y tratamiento.
En el seguimiento se debe reforzar la importancia del
automonitoreo de glucosa capilar
A
ADA, 2011
Continuar con los hipoglucemiantes orales (esquema doble o
triple) cuando se inicie el tratamiento con insulina basal
(Esquema 2)
D
ADA, 2011
Se recomienda automonitoreo en el tratamiento con insulinas,
para vigilancia de hipoglucemia e hiperglucemia.
D
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
• Esquemas de insulina:
• Dosis única de insulina basal con análogo de insulina de
acción prolongada preferentemente que con insulina NPH
por el menor riesgo de hipoglucemia (Esquema 3)
• Agregar insulina de acción corta prandial cuando el paciente
ha logrado la meta de glucemia en ayuno pero NO la de
hemoglobina glucosilada.
A
AACE Diabetes
Care Plan
Guidelines,
2011

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
32
Cuando la insulina está indicada para el control de la
hiperglucemia posprandial utilizar análogos de la insulina
acción rápida, preferentemente que insulina humana regular
debido a que tienen un inicio más rápido y su vida media se
asocian con menor riesgo de hipoglucemias.
A
AACE Diabetes
Care Plan
Guidelines,
2011
Si se utiliza insulina regular debe administrarse media hora
antes de la ingesta de alimento.
D
Guía de Asociación
Latinoamericana de
Diabetes, 2006
Si se emplea un análogo de acción rápida se debe de
administrar al momento de iniciar la ingesta.
D
Guía de Asociación
Latinoamericana de
Diabetes, 2006
La dosis de la insulina de acción corta debe tener en cuenta el
contenido de hidratos de carbono y ajustar en cada comida.
B
Guía de Asociación
Latinoamericana de
Diabetes, 2006
La ingesta de grandes cantidades de proteínas aumenta el
requerimiento de insulina y las grasas retardan la absorción de
los alimentos, por lo que puede ser necesario aumentar la dosis
de insulina.
D
Guía de Asociación
Latinoamericana de
Diabetes, 2006
Las mezclas fijas de insulina de acción intermedia y corta (70 U
NPH y 30 U de regular), tienen mayor riesgo de hipoglucemia,
sin lograr un control glucémico adecuado, por lo que NO es
recomendable su uso.
D
Guía de Asociación
Latinoamericana de Diabetes
2006
En la terapia combinada con insulina se recomiendan el uso de
análogos de acción prolongada, dado que se presentan menos
eventos de hipoglucemia nocturna.
A
Guidelines
the Prevention and
Management
of Diabetes Canadá, 2008

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
33
La insulina pre mezcla (combinación fija de análogos acción
corta y prolongada puede ser considerada para pacientes con
pobre adherencia a un régimen de medicamentos, sin embargo,
estas preparaciones carecen de flexibilidad en sus
componentes, dosis y pueden aumentar el riesgo de
hipoglucemia con dificultad para lograr la meta de control
glucémico (hipo-hiperglucemias en comparación con la insulina
basal o con un régimen intensivo.
D
AACE Diabetes
Care Plan
Guidelines,
2011
La medición de la glucemia capilar postprandial (2 horas) es el
mejor parámetro para hacer los ajustes de dosis de insulina
prandial.
D
Guía de Asociación
Latinoamericana de
Diabetes, 2006
Para los ajustes de dosis de insulina, se recomienda utilizar un
régimen de autotitulación, aumento de la dosis de dos
unidades cada 3 días.
Régimen de algoritmo escalonado tomando como guía el
automonitoreo de glucemia pre y postprandial. (Cuadro 16)
A
ADA 2011
Para reducir la frecuencia de hipoglucemias es necesario tomar
alimentos en pequeñas cantidades entre 3 y 4 horas después
de la aplicación de insulina rápida.
Punto de buena práctica
4.5 Comorbilidad
4.5.1 Riesgo cardiovascular
EVIDENCIA / RECOMENDACIÓN NIVEL / GRADO
La incidencia de complicaciones clínicas en pacientes con DM2
depende de los niveles basales de HbA1c. Se estima que por
cada 1% de incremento en la HbA1c el riesgo cardiovascular
(CV) se incrementa en un 18%.
2++
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
34
La población diabética tiene mayor riesgo coronario que la
población general, pero el riesgo es inferior al de la población
con antecedentes de cardiopatía isquémica.
2+
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
La hiperlipidemia es la causa principal de aterosclerosis y por
consiguiente de cardiopatía coronaria.
IA
Detección estratificación
factores de riesgo
cardiovascular, 2010
El colesterol es el principal factor de riesgo cardiovascular
especialmente para cardiopatía isquémica, demostrado en
estudios epidemiológicos, coronario gráficos y de investigación
clínica.
IA
Detección y estratificación
factores de riesgo
cardiovascular, 2010
Utilizar las escalas de factores de riesgo como Framingham
para cuantificar el riesgo cardiovascular (CV) y establecer
estrategias de prevención. (Cuadro 17)
IB
ACCF/AHA 2010
Considerar uso de ácido acetil salicílico 75 a 162 mg/día en
pacientes con diabetes tipo 1 y 2 con alto riesgo CV, como
estrategia de prevención primaria en hombres >50 años de
edad mujeres > 60 años con:
• Historia familiar de enfermedad cardiovascular.
• Tabaquismo.
• Hipertensión arterial sistémica
• Dislipidemia (HDL <40 mg/dL, LDL >100mg/dL, triglicéridos
>150 mg/dL).
• Albuminuria (≥ 30 µg/día).
C
ADA, 2011
Considerar uso de aspirina 75 a 162 mg/día como estrategia
de prevención secundaria en pacientes diabéticos con historia
de enfermedad CV y enfermedad arterial periférica.
A
ADA, 2011
El uso de un Inhibidor de la Enzima Convertidora de
Angiotensina (IECA) en los pacientes diabéticos con
microalbuminuria, además de tratamiento intensivo con
modificación del estilo de vida, control glucémico estricto y
tratamiento agresivo farmacológico (que incluyó Aspirina y
estatinas) redujo la morbimortalidad CV.
1+
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
35
Los IECA son más eficaces que los antagonistas del calcio en la
prevención de la morbimortalidad CV.
1+/-
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
Los Antagonistas de los receptores de angiotensina II (ARA II)
no son superiores a los IECA en la reducción de mortalidad
cardiovascular en personas diabéticas.
1+
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
El tratamiento con estatinas debe considerarse en pacientes
con enfermedad cardiovascular y mayores de 40 años sin
enfermedad cardiovascular con uno o más factores de riesgo
cardiovascular.
A
ADA, 2011
Se recomienda clopidrogel como alternativa siendo su
indicación:
• Presencia de sangrado de tubo digestivo reciente
• Alergia a la aspirina
• Anticoagulación concomitante o enfermedad hepática
aguda.
B
ADA, 2011
Esta indicado el uso de aspirina (75 a 162 mg/ día) para
prevención primaria en hombres o mujeres con factores de
riesgo para eventos CV y enfermedad arterial periférica.
C
ADA, 2011
La terapia con aspirina no se recomienda en menores de 30
años de edad debido a la falta de evidencia de beneficio, está
contraindicada en pacientes < 21 años de edad, ya que se
asocia al riesgo de Síndrome de Reye.
C
ADA, 2011
Los pacientes diabéticos con riesgo cardiovascular la meta
recomendada de LDL colesterol es < 100mg/dL.
A
ADA, 2011
En pacientes diabéticos de más de 15 años de evolución,
especialmente si son mujeres, se recomienda considerar un
tratamiento con aspirina y estatinas, debido a su alto riesgo
CV.
C
Guía de práctica clínica sobre
diabetes tipo 2 España 2008

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
36
En pacientes asintomáticos con diabetes mellitus y/o
hipertensión es útil medir micro albuminuria para detectar
riesgo CV.
B
ACCF/AHA 2010
En pacientes asintomáticos con diabetes mellitus y/o
hipertensión considerar electrocardiograma para buscar riesgo
CV.
B
ACCF/AHA 2010
4.5.2 Hipertensión arterial en el paciente diabético (Cuadro
18, 19,20) (Algoritmo 3
EVIDENCIA / RECOMENDACIÓN NIVEL / GRADO
La hipertensión es más frecuente de 1.5 a 2 veces en la
población diabética que en la no diabética, de los pacientes con
DM2 hasta un 70-80% tienen hipertensión arterial.
1b
Tratamiento de Diabetes tipo
2 Costa Rica, 2005
Estudios controlados han reportado que disminuir la presión
arterial en los pacientes diabéticos, reduce el riesgo
cardiovascular, por cada 10 mmHg que se logre reducir la
presión arterial sistólica; existe asociación de un 15% de
reducción del riesgo de muerte cardiovascular en 10 años.
1b
Tratamiento de Diabetes tipo
2 Costa Rica, 2005
El ejercicio de tipo aeróbico regular (150 minutos/semana) en
los pacientes hipertensos consigue disminución en la presión
sistólica y diastólica de 2 a 3 mmHg.
B
NICE HTA, 2006
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
37
Pacientes con normo albuminuria sin enfermedad renal crónica
con presión arterial igual o mayor de 130/80 además de los
cambios en los estilos de vida debe iniciarse alguno de los
anteriores:
• Inhibidor de los IECA (1A)
• Inhibidores de los receptores de angiotensina (1A)
• Los bloqueadores de los canales de calcio no
dihidropiridinicos (2B)
• Los diuréticos tiazídicos (1A)
Cuando los fármacos anteriores no son tolerados o
ontraindicados se debe indicar:
• Los beta bloqueadores cardio-selectivos (2B)
•
Los bloqueadores de los canales de calcio
dihidropiridínicos. (2B)
1 A
Guidelines
Prevention Management
of Diabetes Canada, 2008
Los IECA y los bloqueadores de angiotensina en pacientes con
microalbuminuria son fármacos de primera elección.
1 A
Guidelines
Prevention Management
Diabetes
Canada, 2008
En pacientes con diagnóstico de diabetes e hipertensión de 55
a 80 años con signos electrocardiográficos de hipertrofia de
ventrículo izquierdo (HVI), losartán reduce en mayor medida la
morbimortalidad cardiovascular que atenolol.
1++
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
En pacientes con diagnóstico de diabetes mayores de 55 años
con otro factor de riesgo cardiovascular (incluida la
hipertensión arterial), el uso de ramipril 10 mg, reduce la
morbimortalidad cardiovascular.
1++
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
Los IECA son más eficaces que placebo y que los antagonistas
del calcio para prevenir la aparición de microalbuminuria.
1++
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
Se debe realizar medición de presión arterial de los pacientes
con diabetes en cada visita al médico con una técnica
adecuada. (Cuadro 18)
C
ADA, 2011

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
38
A todo paciente diabético con presión arterial ≥ >140/90 mm
Hg, se le debe indicar cambios en su estilo de vida y
tratamiento farmacológico, desde el momento del diagnóstico.
A
Guía clínica Diabetes Mellitus
Tipo 2. Santiago:
Chile, 2010
Pacientes con TA sistólica de 130-139 y diastólica de 80-89
mmHg iniciar únicamente cambios en su estilo de vida máximo
3 meses y si la meta no es alcanzada iniciar tratamiento
farmacológico.
E
ADA, 2011
Los pacientes con diagnóstico de diabetes con hipertensión
arterial deben ser tratados para alcanzar presión arterial
sistólica de <130 mmHg.
C
ADA, 2011
Los pacientes con diagnóstico de diabetes con hipertensión
arterial deberán ser tratados para alcanzar presión arterial
diastólica de <80 mmHg.
B
ADA, 2011
En pacientes con diagnóstico de diabetes con hipertensión y
microalbuminuria el objetivo de control se recomienda
≤125/75mmHg. debe individualizarse, sobre todo en pacientes
de la tercera edad.
B
Guía clínica Diabetes Mellitus
Tipo 2. Santiago:
Chile, 2010
En el paciente diabético hipertenso es recomendable una
reducción moderada de peso (5% a 10% de su peso actual).
2
Guidelines
the Prevention and
Management
of Diabetes Canada, 2008
La reducción del consumo de sal de 2.4 gr al día reduce la
presión diastólica de 2 a 3 mmHg en pacientes no diabéticos.
2
Guidelines
the Prevention and
Management
of Diabetes Canada, 2008

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
39
Iniciar el tratamiento de la hipertensión arterial con IECA como
fármaco de primera línea en todo paciente diabético por el
mayor riesgo de complicaciones renales.
A
Guidelines Prevention
Management Diabetes
Canada, 2008
A
Guía clínica Diabetes Mellitus
Tipo 2. Santiago:
Chile, 2010
Los beneficios del tratamiento en el paciente diabético se
obtienen con cifras de presión arterial bajo 130/80 mmHg,
para lo que se requiere el uso de dos o más fármacos
antihipertensivos. (Cuadro 20)
A
Guía clínica Diabetes Mellitus
Tipo 2. Santiago:
Chile, 2010
4.5.3 Dislipidemia en el paciente diabético (Cuadro 22)
(Algoritmo 4)
EVIDENCIA / RECOMENDACIÓN NIVEL / GRADO
La reducción de colesterol total sérico reduce la mortalidad y
los eventos coronarios tanto en prevención primaria como
secundaria.
1b
Tratamiento de Diabetes tipo
2 Costa Rica, 2005
Las modificaciones dietéticas disminuyen el colesterol pero los
cambios son relativamente pequeños (5% a los 3 meses) con
gran variabilidad en el tiempo entre los pacientes. (Cuadro 21)
1b
Tratamiento de Diabetes tipo
2 Costa Rica, 2005
Además de los cambios en los estilos de vida iniciarse terapia
con estatinas ya que se disminuye el riesgo cardiovascular.
1
ADA, 2011

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
40
Existen escalas para valorar el riesgo cardiovascular la más
utilizada es la de Framingham calibrada. (Anexo 17)
2+
Guía de práctica clínica sobre
diabetes tipo 2
España 2008
Paciente con riesgo alto de enfermedad cardiovascular iniciar
estatina, hasta llevarlo a la meta de tratamiento (C-LDL:
<70mg/dL).
1 A
Guidelines Prevention
Management Diabetes
Canada, 2008
Las estatinas están contraindicadas en el embarazo.
E
ADA, 2011
Todos los pacientes deben iniciar con terapia no farmacológica
(cambios en el estilo de vida):
• Terapia Médica Nutricional: reducir consumo de grasas
saturadas <7% por día, colesterol <200mg/día, aumentar
consumo de fibra >14 gr por cada 1000 kcal/d (anexo 24).
• Reducción de peso en caso necesario: 5-10%.
• Suspender tabaquismo.
• Aumentar actividad física: 150 minutos/semana de actividad
física aeróbica de moderada intensidad (ver sección de
actividad física).
A
ADA, 2011
Se iniciará manejo con estatinas en los siguientes casos:
• Paciente con enfermedad CV conocida, y C-LDL >70mg/dL
• Paciente sin enfermedad CV previa, mayor de 40 años
con uno o más de los siguientes factores de riesgo CV:
- Hipertensión Arterial
- Tabaquismo
- Colesterol HDL < 50 mg/dL
- Antecedentes familiares de enfermedad cardiovascular
prematura(varón < 55 años, mujer < 65 años)
A
ADA, 2011
En caso de hipertrigliceridemia severa (triglicéridos > 400
mg/dL):
• Iniciar tratamiento no farmacológico + bezafibrato, valorarlo
en 8 semanas.
• Valorar C-LDL e inicio de tratamiento con pravastatina.
C
AACE Diabetes
Care Plan
Guidelines,2011

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
41
Terapia combinada usando estatinas y otros agentes que
disminuyen los niveles de lípidos se utilizan para alcanzar las
metas de tratamiento sin embargo, los resultados
cardiovasculares o de seguridad no han sido evaluados.
E
ADA,2011
El ezetimiba se puede utilizar para potenciar el efecto de las
estatinas en personas con DM y cuando se combina permite
alcanzar la meta de cLDL con dosis más bajas de estatinas.
D
Guía de Asociación
Latinoamericana de
Diabetes, 2006
Debe tenerse precaución al utilizar la combinación de estatina
con un fibrato por el riesgo aumentado de presentar
rabdomiólisis.
Este riesgo es mayor si el fibrato utilizado en combinación es
gemfibrozil. (Contraindicación B).
Guía de Asociación
Latinoamericana de
Diabetes, 2006
En pacientes con niveles de C-LDL < 100 mg/dL, C-HDL > 50
mg/dL y triglicéridos < 150 mg/dL), repetir perfil de lípidos al
año.
Punto de buena práctica
4.5.4 Enfermedad Estomatologica en el paciente diabético
(Algoritmo 5)
EVIDENCIA / RECOMENDACIÓN NIVEL / GRADO
La asociación entre diabetes mellitus y enfermedad periodontal
tiene una alta prevalencia con una relación de 6 veces a 1 en
los no diabéticos.
IV
E: [Shekelle]
Taylor 1996
Entre peor control metabólico mayor es la enfermedad
periodontal.
Ia
E:[Shekelle]
Brian L. Mealey 2006

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
42
La prevalencia de enfermedades estomatológica en los
pacientes con diabetes es del 99%: (enfermedad periodontal
72%, Xerostomía 59%, candidiasis eritematosa 18.5%), se
incrementa 3.5 veces en los pacientes con diagnóstico de
diabetes descontrolada.
III
E:[Shekelle]
Gonzales GM et al 2008
En los pacientes con diabetes mellitus se debe realizar una
exploración estomatológica por el médico estomatólogo
tratante.
C
ADA, 2011
La valoraciones preventivas (detección de placa
dentobacteriana, educación de higiene bucal, técnica de
cepillado uso de hilo dental) por el estomatólogo deben ser
mínimo cada 6 meses.
C
Guía para la atención de las
personas diabéticas tipo 2
2007
4.6 Complicaciones Crónicas
4.6.1 Polineuropatía Diabética Distal (Cuadro 23,
25)(Algoritmo 6)
EVIDENCIA / RECOMENDACIÓN NIVEL / GRADO
El control óptimo de la diabetes, que incluye HbA1c menor a
7%, tensión arterial <130/80 mmHg y lípidos en meta
terapéutica reduce hasta en 59% la incidencia de neuropatía, el
principal factor de riesgo para úlceras en el pie.
1
AACE Diabetes
Care Plan
Guidelines, 2011
Existen pocos ensayos comparativos entre los distintos
fármacos utilizados en el tratamiento de la neuropatía
dolorosa.
La comparación entre antidepresivos tricíclicos frente a
gabapentina, carbamazepina, no se reportan diferencias en
eficacia y los efectos adversos de los antidepresivos tricíclicos
fueron frecuentes y predecibles. (Cuadro 26)
1+
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
1
E:[Shekelle]
Man-chun W,et al 2007

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
43
Todos los pacientes con DM2 deben recibir tratamiento
intensivo para
alcanzar las metas de control en glucemia,
presión arterial , triglicéridos séricos, evitar sobrepeso y
suspender el hábito de fumar para prevenir la aparición y
progresión de la neuropatía
A
Guidelines Prevention
Management Diabetes
Canada, 2008
El ácido tióctico reduce los síntomas y mejora el déficit de la
polineuropatía diabética (PND) al reducir el estrés oxidativo
celular, a dosis de 600 mg demostró reducción en los cuatro
síntomas de la PND (dolor, ardor, parestesia y
adormecimiento).
A
Guía Práctica En El Manejo De
La Polineuropatía
Diabética
NEURALAD 2010
A todos los pacientes con DM2 se les debe realizar un examen
físico buscando polineuropatía simétrica distal al diagnóstico y
el seguimiento anual. En los pacientes con factores de riesgo
cada 3 a 6 meses (Cuadro 24)
B
ADA, 2011
Se recomiendan iniciar con los antidepresivos tricíclicos
Imipramina, amitriptilina o nortriptilina. La desipramina y la
nortriptilina tienen menos efectos secundarios. Amitriptilina:
25 a 150 mg (dosis nocturna).
A
Guía Práctica En El Manejo De
La Polineuropatía
Diabética
NEURALAD 2010
Los Inhibidores selectivos de la recaptura de serotonina son
alternativas sólo si los tricíclicos no son tolerados.
Puede usarse paroxetina 20 a 40 mg/día, citalopram 20
mg/día.
A
Guía Práctica En El Manejo De
La Polineuropatía
Diabética
NEURALAD 2010
Se recomiendan como opción final los inhibidores selectivos de
la recaptura de serotonina y noradrenalina como Duloxetina:
60 a 120 mg /día
A
Guía Práctica En El Manejo De
La Polineuropatía
Diabética
NEURALAD 2010
Los efectos tóxicos de los fármacos anticonvulsivantes
(Carbamazepina) limitan su uso. No se recomiendan como
tratamiento de primera línea.
C
Guía Práctica En El Manejo De
La Polineuropatía
Diabética
NEURALAD 2010

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
44
Se recomienda el uso gabapentina o pregabalina) cuando los
antidepresivos tricíclicos no son tolerados o como fármacos de
primera línea.
A
Guía Práctica En El Manejo De
La Polineuropatía
Diabética
NEURALAD 2010
Se recomienda Tramadol: de 50 a 400 mg/día puede
combinarse con otros fármacos (antidepresivos o
anticonvulsivantes) como fármaco de segunda línea.
B
Guía Práctica En El Manejo De
La Polineuropatía
Diabética
NEURALAD 2010
Para las combinaciones de fármacos en casos de ND de fibras
largas y movimientos atáxicos deben reservarse para el
Neurólogo.
Guía Práctica En El Manejo De
La Polineuropatía
Diabética
NEURALAD 2010
Se debe realizar detección de signos y síntomas de neuropatía
autonómica cardiovascular al momento del diagnóstico de
DM2, rara vez se requieren pruebas especiales.
E
ADA, 2011
4.6.2 Pie diabético evaluación, prevención y tratamiento
(Cuadro 23,24, 25, 26, 27, 28) (Algoritmo 7)
EVIDENCIA / RECOMENDACIÓN NIVEL / GRADO
La exploración utilizando el monofilamento tiene una
sensibilidad del 66% al 91% y una especificidad del 34% al
86% para predecir el riesgo de úlcera.
II
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
El diapasón es más impreciso y tiene menor capacidad
predictiva para el riesgo de úlceras que el monofilamento.
(Cuadro 24)
II
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
45
Los síntomas de sospecha de enfermedad arterial periférica
son la ausencia de soplo iliaco, femoral o poplíteo y el pulso
normal, así como la combinación de estos signos, son útiles
para descartar la enfermedad. (Cuadro 26)
II
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
Un índice tobillo-brazo de 0.90 o menor indica enfermedad
arterial periférica. (Cuadro 27)
2++
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
El escrutinio sistematizado de atención al pie reduce de forma
significativa las úlceras a los dos años; en pacientes con úlceras
reduce el progreso a amputaciones.
1+
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
Existe limitada evidencia que la educación dirigida al paciente
puede mejorar el conocimiento acerca del cuidado de los pies y
su actitud. En un ensayo realizado en pacientes de alto riesgo,
la educación redujo la incidencia de úlceras y las amputaciones
al año. Otros ensayos no han mostrado beneficios.
1+
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
Estudios casos y control y estudios transversales muestran que
fumar es un predictor de amputación.
2+/3
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
El estudio UKPDS demostró que el control glucémico intensivo
era eficaz para reducir las complicaciones microvasculares, con
una tendencia a reducir las amputaciones.
1+
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
El calzado terapéutico y el material ortopédico pueden reducir
la incidencia de úlceras en pacientes de riesgo, con úlceras
previas o con deformidades importantes del pie.
1+/2+
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
El examen anual de los pies debe incluir la clasificación del
riesgo de ulceración para determinar el manejo posterior y la
frecuencia de las revisiones en la consulta.
C
Guía clínica Diabetes Mellitus
Tipo 2. Santiago: Chile, 2010

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
46
A todos los pacientes con diagnóstico de diabetes se les debe
realizar examen físico que incluya estado de la piel,
temperatura color resequedad, fisuras, eritema, zonas
anormales de presión, edema.
Examen vascular, que incluye prueba de llenado capilar,
presencia de pulsos tibial posterior, pedio, peroneo, poplíteo y
femoral, prueba de retorno venoso; uso del diapasón (128
Hertz), monofilamento y valoración del calzado. Cuadro
23,24,26
B
ADA 2011
B
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
Para determinar la pérdida de sensibilidad protectora es
adecuada la exploración con monofilamento de nylon de 10
5.07 g en 4 puntos distales plantares, considerándose positiva
la pérdida de sensibilidad en al menos uno de ellos. Cuadro 23
B
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
El índice tobillo-brazo debe explorarse en los pacientes con
signos o síntomas de enfermedad arterial periférica o ausencia
de pulsos a la exploración física. Cuadro 27
D
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
El equipo de salud que atiende a pacientes con diagnóstico de
diabetes debe evaluar el riesgo de desarrollar pie diabético en
las visitas de control.
Se recomienda:
• Una revisión anual en los pacientes de bajo riesgo,
• Cada tres-seis meses en los de riesgo moderado y
• Cada uno-tres meses en los de alto riesgo. (Cuadro 28)
D
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
Se debe proporcionar educación sobre los cuidados del pie
diabético, dentro de un programa educativo estructurado con
múltiples componentes, con el objetivo de mejorar el
conocimiento, fomentar el autocuidado y reducir el riesgo de
complicaciones. (Cuadro 29)
B
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
Los pacientes con úlcera previa sin deformidades importantes
pueden utilizar calzado habitual (bien ajustado, de calidad),
mientras que los pacientes con deformidades en los pies
pueden beneficiarse de calzado terapéutico.
B
Guía de práctica clínica sobre
diabetes tipo 2 España 2008

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
47
En el paciente con alteraciones de la biomecánica (zonas de
enrojecimiento, abrasiones, callosidades), se recomienda:
• Inspección visual en cada visita al médico.
• Uso de calzado ortopédico específico para prevenir
lesiones.
• El paciente debe revisar visualmente la calidad del calzado
en busca de deterioro, introducir su mano para detectar
zonas que puedan causar fricción con el pie o humedad.
Uso de calzado apropiado o calzado deportivo u ortopédico
especial a la medida que soporte el pie, redistribuya la presión
plantar, y en caso de deformidades óseas se amolde sin
lesionar la piel. Si existen callosidades debe tener cuidados de
personal capacitado para su corte y cuidado.
Punto de buena práctica
4.6.4 Úlcera de Pie diabético (Cuadro 30)
EVIDENCIA / RECOMENDACIÓN NIVEL / GRADO
Los factores de riesgo para desarrollar úlceras o amputación
en pacientes con diabetes mellitus son:
• Diabetes de más de 10 años de evolución.
• Sexo masculino.
• Neuropatía diabética.
• Insuficiencia arterial.
• Deformidad de pie con evidencias de sitios de presión, o
callosidad plantar severa.
• Patología de uñas.
• Historia previa de úlcera o amputación.
2+
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
Los pacientes con diagnóstico de diabetes pueden desarrollar
diferentes heridas en los pies. No todas las heridas son úlceras.
II
IDSA 2004
No todas las ulceras en los pies están infectadas, los signos y
síntomas son calor, rubor y tumefacción.
II
IDSA 2004
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
48
El diagnóstico de infección local es clínico los exámenes de
laboratorio incluyendo los microbiológicos son muy limitados
para hacer el diagnóstico excepto en el caso de osteomielitis.
II
IDSA 2004
La radiografía simple de pie es útil en todos los caso buscando
osteomielitis otras patologías óseas o presencia de gas en
tejidos blandos.
I
IDSA 2004
No hay suficiente evidencia que sustente el uso de
antibioticoterapia en ulceras clínicamente sin infección.
III
IDSA 2004
El diagnóstico se debe correlacionar con los factores de riesgo,
los datos clínicos y exámenes de laboratorio y gabinete.
A
IDSA 2004
No se recomienda el cultivo de rutina en úlceras del pie
diabético, ya que tiene un valor diagnóstico limitado.
C
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
Realizar radiografía simple de pie en los pacientes con riesgo
osteomielitis.
A
IDSA 2004
La antibioticoterapia no es necesaria en todos los pacientes
con ulcera de pie del paciente diabético.
D
IDSA 2004
La antibioticoterapia es necesaria en todas las ulceras
infectadas pero es insuficiente sin los cuidados de la herida.
D
IDSA 2004
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
49
4.6.6 Disfunción eréctil
EVIDENCIA / RECOMENDACIÓN NIVEL / GRADO
La disfunción eréctil (DE) afecta a aproximadamente 34 a 45%
de los hombres con DM2, se ha demostrado un impacto
negativo en la calidad de vida entre los afectados en todos los
estratos de edad, y puede ser la primera señal de enfermedad
cardiovascular.
1b
E:[Shekelle]
Bacon CG, et al.
2002
Existe evidencia sólida de que los inhibidores de la
fosfodiesterasa 5 (FDE-5) sildenafilo, tadalafilo y vardenafilo,
son eficaces en la mejora de la DE en hombres con DM2.
1++
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
1++
NICE, 2008
La psicoterapia de grupo puede ser efectiva en personas
seleccionadas, ya que la respuesta es variable. La terapia de
grupo es más eficaz que la intervención individual. La
combinación de sildenafilo con terapia grupal es más eficaz que
sildenafilo solo.
1+
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
En los pacientes masculinos con DM2 se debe interrogar
antecedentes de su vida sexual incluyendo la presencia de
disfunción eréctil.
D
Guidelines Prevention
Management
Diabetes
Canada, 2008
1
En caso de contraindicación o intolerancia a los inhibidores de
la FDE-5, son fármacos alternativos los siguientes: alprostadil
intracavernoso (tolerancia y aceptabilidad) o apomorfina
(eficacia dudosa). Es necesario valorar preferencias del
paciente y la respuesta al tratamiento.
B
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
En pacientes seleccionados en los que no está indicado o sin
respuesta a la terapia farmacológica, se recomienda incluirlo
en psicoterapia grupal.
B
Guía de práctica clínica sobre
diabetes tipo 2 España 2008

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
50
4.6.7 Nefropatía diabética (Cuadro 31, 32, 33, 34, 35)
(Algoritmo 8, 9, 10)
EVIDENCIA / RECOMENDACIÓN NIVEL / GRADO
En los pacientes con diagnóstico de diabetes mellitus, el control
estricto de glucosa se asocia con prevención del desarrollo de
microalbuminuria así como la progresión a Macroalbuminuria.
(cuadro 32)
Ib
E: [Shekelle]
DCCT, 1993
UKPDS 33, 1998
La hiperglucemia sostenida se asocia a un mayor deterioro de
la función renal y progresión hacia la falla renal crónica
(Enfermedad renal crónica etapa 5) (cuadro 34).
Ib
E: [Shekelle]
DCCT, 1993
UKPDS 33, 1998
Los factores de riesgo asociados a progresión de la
enfermedad renal pueden ser:
• No Modificables:
Como la edad, raza, diabetes mellitus, hipertensión arterial,
características genéticas, bajo peso al nacer, disminución del
número de nefronas (congénita o adquirida).
• Modificables
Tiempo de evolución de la DM, mal control de la glucemia o de
la presión arterial, presencia de proteinuria, obstrucción, reflujo
o infección del tracto urinario, uso de antiinflamatorios no
esteroideos y otras nefrotoxinas, anemia, dislipidemia,
tabaquismo y sobrepeso u obesidad.
1a
Prevención, Diagnóstico y
Tratamiento de la
Enfermedad Renal Crónica
Temprana, 2009
No debe evaluarse la función renal con el empleo aislado de la
Creatinina sérica (CrS), ya que ésta no tiene suficiente
sensibilidad para identificar pacientes con Enfermedad Renal
Crónica (ERC) en estadios tempranos.
La CrS puede permanecer en rangos normales aun cuando la
función renal esté disminuida significativamente.
1a
Prevención, Diagnóstico y
Tratamiento de la
Enfermedad Renal Crónica
Temprana, 2009
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
51
Los marcadores de daño renal incluyen la proteinuria y
anormalidades en el sedimento urinario, estudios de imagen o
histopatológicos.
El análisis de la orina mediante sedimento urinario o tiras
reactivas (para identificar leucocitos o eritrocitos) debe
realizarse en todos los sujetos con nefropatía o con riesgo de
desarrollarla.
1a
Prevención, Diagnóstico y
Tratamiento de la
Enfermedad Renal Crónica
Temprana, 2009
El sobrepeso y la obesidad son factores de riesgo de
susceptibilidad y progresión de la enfermedad renal crónica
(ERC).
Ia
E: Shekelle
Hsu CY et al,2006
Wang Y et al,
2008
La presencia de microalbuminuria en los pacientes con diabetes
se acompaña de un aumento de la mortalidad general [RR 1,9
(IC 95%: 1,7 a 2,1)] y cardiovascular [RR 2 (IC 95%: 1,7 a
2,3)].
2+
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
La presencia de proteinuria o albuminuria persistente en la
orina es evidencia de daño renal. Las pruebas diagnósticas
actuales pueden detectar rápida y confiablemente la presencia
de esta alteración, y son una parte esencial en su diagnóstico y
manejo.
Ia
E: [Shekelle]
Perna, 1996
1+
NICE CKD, 2008
Estudios observacionales demuestran que el hábito de fumar
se asocia con incremento de la proteinuria y progresión del
daño renal.
Los fumadores tienen mayor riesgo (RR 2.52, IC95% 1.06-
5.99) p<0.001 de disminuir su tasa de filtrado glomerular
(TFG) comparados con los no fumadores.
2+
NICE CKD
2+
SIGN CKD 2008
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
52
El concepto de nefroprotección se entiende como la estrategia
que incluye tratamiento farmacológico y no farmacológico y
tiene como objetivo revertir o retardar la progresión del daño
renal, los factores incluidos para la nefroprotección son:
• Hb1Ac <7%,
• Presión arterial ≤ ≤130/80 mmHg
• Triglicéridos ≤150 mg/dL
• LDL colesterol ≤ ≤100mg/dL
• Colesterol total ≤200 mg/dL
• Restricción de sal < 6 gr/día
• Proteínas en la dieta 0.8 a 1 gr/kg/día
• IMC < 25
• Suspender tabaquismo
• Suspender uso de nefrotóxicos.
III
[E]: Shekelle
Brenner
BM, 2003.
Las medidas no farmacológicas son tan importantes como las
farmacológicas para alcanzar las metas para la
nefroprotección y deben realizarse al mismo tiempo.
III
[E]: Shekelle
Brenner
BM, 2003
Prescribir dietas hipoproteicas (0.3 a 0.6 g/Kg/día) en
pacientes con ERC continúa siendo controversial, además de la
adherencia difícil a este tipo de alimentación.
1+
NICE CKD, 2008
El manejo renal de sodio está alterado en la ERC, y la retención
de dicho catión juega un papel principal en la hipertensión de la
enfermedad renal, generalmente asociado con la expansión del
volumen extracelular.
La reducción de sal en la dieta disminuye la presión arterial en
ERC.
1a
Prevención, Diagnóstico y
Tratamiento de la
Enfermedad Renal Crónica
Temprana, 2009
Los medicamentos pueden causar hasta el 20% de los casos de
insuficiencia renal aguda (IRA), por frecuencia, de uso los AINE,
aminoglucósidos y material de contraste radiográfico.
1+
NICE CKD,2008
Los IECA y ARA se consideran los fármacos de primera línea en
estas condiciones porque poseen propiedades
nefroprotectoras.
Estas drogas disminuyen la hipertensión intraglomerular, y son
además cardioprotectores.
1+
NICE CKD,2008

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
53
El beneficio de los IECA se ha comprobado en pacientes con
nefropatía y DM tipo 1 (tanto en hipertensos como en
normotensos), y en pacientes con DM tipo 2 con
microalbuminuria.
1+
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
Se ha evaluado el impacto de la referencia al Nefrólogo de
pacientes con ERC antes de iniciar terapia de reemplazo renal.
La mayoría de ellos coincide en que los pacientes que son
enviados tarde al especialista tienen los peores resultados una
vez que se inicia diálisis: mayor morbilidad, mortalidad y costos
y menor calidad de vida.
3
NICE CKD,2008
El control estricto de la glucemia así como de la presión
arterial, es indispensable para evitar la progresión del daño
renal. Se debe, alcanzar la meta medida con HbA1C <7.0% y
presión arterial <130/80 mmHg en pacientes
A
ADA, 2011
La evaluación clínica de rutina en los pacientes debe incluir:
• Medición de la presión arterial
• Análisis del sedimento urinario
• Evaluar la presencia de marcadores de daño renal (micro
albuminuria-proteinuria). (Cuadro 32)
• Medición de la Creatinina sérica para estimación la TFG.
(Cuadro 33)
C,O
K/DOQI, 2002
Se recomienda el escrutinio de la microalbuminuria en el
momento del diagnóstico inicial de los pacientes con
diagnóstico de diabetes tipo 2 y posteriormente con una
periodicidad anual.
C
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
Para establecer el diagnóstico de albuminuria-proteinuria se
requiere la corroboración de cuando menos 2 resultados
positivos, preferentemente realizados con métodos
cuantitativos. (Cuadro 31).
C
NICE CKD, 2008
La medición de proteinuria mediante relación
albuminuria/creatinuria o proteinuria/creatinuria son
preferibles ya que corrigen inexactitudes e inconveniencias de
otros métodos y recolecciones de orina.
NICE CKD, 2008
D
Guía de práctica clínica sobre
diabetes tipo 2 España 2008

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
54
La depuración de creatinina en orina de 24 hrs no proporciona
una estimación de la tasa de filtración glomerular más exacta
que la estimada por formula. (Cuadro 32)
A
Guías K DOQI enfermedad
renal, 2008
Debe estimarse la TFG basal cuando se prescriba un
medicamento potencialmente nefrotóxico y dar seguimiento
después de iniciar o incrementar la dosis, y una vez al año
cuando la prescripción sea crónica.
C
NICE CKD, 2008
Las medidas de nefroprotección son más efectivas cuando se
aplican en forma temprana con monitoreo de las metas
establecidas para su cumplimiento.
Diagnóstico y Tratamiento de
la Enfermedad Renal Crónica
Temprana, 2009
Aún con evidencia contradictoria, una restricción moderada de
proteínas en la dieta (0.8-1.0 g/Kg/día) se recomienda en
pacientes con ERC 1-3 y de 0.8 g/Kg/día en ERC 4-5 (ver
cuadro 33).
B
ADA, 2011
La mayoría de pacientes con DM2, hipertensos y con ERC
estadios 1-4 deberán reducir la ingestión de sodio en la dieta a
<2.4 g/día, como parte de una estrategia global para reducir la
presión arterial, ECV y progresión de la ERC. La reducción a
<1.2 g/día del sodio en la dieta puede disminuir aún más la
presión arterial, pero la adherencia a esta dieta es más difícil de
lograr.
B
SIGN CKD 2008
Iniciar tratamiento con IECA o ARA II con DM2 y
microalbuminuria o nefropatía diabética clínica,
independientemente de las cifras de presión arterial.
A
Guía clínica Diabetes Mellitus
Tipo 2. Santiago: Chile, 2010
Se recomiendan diuréticos tiazídicos en pacientes con TFG >30
ml/min/1.73m (estadios 1-3 de ERC), los diuréticos de asa en
pacientes con TFG <30 ml/min/1.73m (estadios 4-5 de ERC).
Los diuréticos de asa en combinación con las tiazidas pueden
ser usados para pacientes con expansión del volumen
extracelular y edema.
A
Diagnóstico y Tratamiento de
la Enfermedad Renal Crónica
Temprana, 2009

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
55
Los IECA y ARA II deben utilizarse con precaución en pacientes
con sospecha de estenosis de la arteria renal. Se recomienda la
monitorización de la creatinina plasmática y el potasio a las
dos semanas del inicio de un tratamiento.
D
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
Cuando se use IECA o ARA, se deberá incrementar poco a poco
hasta lograr la dosis terapéutica máxima tolerada antes de
agregar otro fármaco de segunda línea, y checar la CrS y el
potasio séricos antes y dos semanas después de iniciar el
tratamiento.
E
ADA, 2011
En los casos en los que no se pueda utilizar IECAs o ARAs se
pueden usar los bloqueadores de los canales de calcio como los
no dihidropiridina (verapamil o diltiazem) o dihidropiridina en
preparaciones de larga duración (amlodipina o nifedipina).
E
ADA, 2011
En los sujetos que no son hipertensos, los IECAs o ARA II
pueden utilizarse por sus propiedades nefroprotectoras
teniendo especial cuidado de evitar periodos de hipotensión
arterial u otros efectos indeseables.
A
K/DOQI, 2002
Se recomienda evitar el uso de metformina en estadios 4-5 de
ERC o en estadio 3 si no hay evidencia de estabilidad de la
función renal.
A, C
Diagnóstico y Tratamiento de
la Enfermedad Renal Crónica
Temprana, 2009
Las tiazolidinedionas no necesitan ajuste de su dosis en la ERC;
sin embargo, estos agentes deben ser cuidadosamente
empleados en sujetos con daño renal debido a la probabilidad
de empeorar la retención de líquidos y agravar la insuficiencia
cardíaca.
C
Diagnóstico y Tratamiento de
la Enfermedad Renal Crónica
Temprana, 2009
El uso de insulina, humana o análoga, se recomienda en sujetos
diabéticos con ERC estadios 3-5.
No obstante, se recomienda que la dosis de insulina se reduzca
en los estadios más avanzados. Se sugiere una disminución del
25% cuando la TFG es de 10-50 ml/min, y de 50% cuando es
menor de 10 ml/min. El automonitoreo es necesario, conforme
disminuya la función renal, para hacer los ajustes en el régimen
de insulina para evitar la hipoglucemia.
C
Diagnóstico y Tratamiento de
la Enfermedad Renal Crónica
Temprana, 2009

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
56
4.7 Complicaciones Agudas
4.7.1 Estado hiperosmolar, hiperglucémico (Cuadro 36)
(Algoritmo 11)
EVIDENCIA / RECOMENDACIÓN NIVEL / GRADO
Las dos formas de presentación de la descompensación de la
hiperglucémica severa son:
• Estado hiperosmolar hiperglucémico no cetósico
(EHHNC)
• Cetoacidosis diabética (CAD). (Cuadro 36)
IV
(Shekelle)
Consensus
Statement
Abbas E. et al 2009
Los factores desencadenantes más frecuentes para EHHNC y
CAD son:
• Infección
Interrupción o insuficiente tratamiento con insulina
• Pancreatitis
• Infarto agudo al miocardio
• Accidente cerebrovascular
IV
(Shekelle)
Consensus Statement
Abbas E. et al, 2009
En CAD, el manejo inicial debe de utilizar insulina acción corta,
administrada vía intravenosa (IV) a una dosis de 0.1
U/kg/hora. La tasa de infusión de insulina mantenerse hasta la
resolución de la cetosis alcanzar normalización del equilibrio
ácido-base.
B
Guidelines
the Prevention and
Management
of Diabetes Canada, 2008

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
57
La EHHNC y CAD se consideran urgencia médica, por lo que la
atención hospitalaria es necesaria.
IV
(Shekelle)
Consensus
Statement
Abbas E.et al 2009
En CAD administrarse inicialmente solución de cloruro de sodio
al 0.9% 500ml/hora por 4 horas después, 250 ml/hrs para 4
hrs, en la presencia de coma 1-2 litros por hora.
D
Guidelines
the Prevention
and Management
of Diabetes Canada, 2008
Los pacientes con EHHNC la administración de soluciones debe
ser individualizada de acuerdo a las necesidades del paciente.
D
Guidelines
the Prevention
Management
of Diabetes Canada, 2008
Una vez que la concentración de glucosa en plasma llega a 250
mg/ dL, solución de glucosa al 5% IV debe iniciarse para evitar
la hipoglucemia.
D
Guidelines
the Prevention
and Management
of Diabetes Canada, 2008

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
58
4.7.2 Hipoglucemia (Cuadro 37, 38) (Algoritmo 12)
EVIDENCIA / RECOMENDACIÓN NIVEL / GRADO
La hipoglucemia debe tratarse en forma sistemática. Este
manejo suele seguir los siguientes pasos:
• Administrar una sola dosis de azúcar simple que puede ser
un vaso de agua con tres cucharadas de azúcar, o el
equivalente a 20-25 g de glucosa o un frasco de dextrosa
al 50%
• Cuándo existe pérdida del conocimiento o se encuentra en
estado de confusión y el paciente se niega a ingerir azúcar,
se le aplica una ampolleta vía subcutánea o intramuscular
de un miligramo de glucagón o se le administra un bolo
intravenoso de dextrosa que contenga 25 g.
• Después de haber recibido la dosis oral o parenteral de
glucosa, siempre y cuando esté consciente el paciente y
tenga la capacidad de ingerir alimentos, debe otorgarse
una colación rica en carbohidratos.
1a
Guía de Asociación
Latinoamericana de
Diabetes,2006
Es importante considerar que los pacientes con diagnóstico de
diabetes con descontrol metabólico pueden presentar
síntomas de hipoglucemia con niveles > 70 mg/dL.
(hipoglucemia relativa), mientras que aquellos con control
estricto y episodios frecuentes de hipoglucemia pueden
presentar episodios inadvertidos (hipoglucemia asintomática)
(Cuadro 37 y 38)
1A
Guidelines
the Prevention Management
of Diabetes Canada, 2008
El riesgo de hipoglucemia es más frecuente en:
• Pacientes de la tercera edad.
• Con DM de larga evolución.
• Pacientes con baja reserva pancreática de insulina.
• Presencia de enfermedad renal crónica etapa 5.
• Alcohólicos.
• Uso de insulina y sulfonilureas.
4
AACE Diabetes
Care Plan
Guidelines, 2011
La hipoglucemia se debe a un desequilibrio entre la terapia
insulínica, la ingesta de alimentos, actividad física,
(gluconeogénesis) y contrarregulación con glucagón y /o
epinefrina (hipoglucemia asociada a la disfunción autonómica)
4
AACE Diabetes
Care Plan
Guidelines, 2011

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
59
El uso de metformina aunado a terapia con insulina reduce el
nivel de glicemia, el riesgo de hipoglucemia y no produce
aumento de peso.
D
Tratamiento de Diabetes tipo
2 Costa Rica, 2005
Se recomienda para prevenir la reaparición de los síntomas
hipoglucémicos una vez corregido el cuadro, garantizar que la
persona ingiera sus alimentos usuales según el momento del
día.
D
Tratamiento de Diabetes tipo
2 Costa Rica, 2005
Se recomienda ajustar la dosis de insulina e ingesta de
colaciones proteicas con carbohidratos por la noche en caso
de hipoglucemia asintomática nocturna.
IV
(Shekell)
Sociedad Argentina de
Diabetes,2007
El automonitoreo de glucosa capilar se recomienda en muchos
pacientes para mejorar los niveles de Hb1Ac y reducir la
hipoglucemia.
D
AACE Diabetes
Care Plan
Guidelines, 2011
4.8 Esquema de inmunizaciones
EVIDENCIA / RECOMENDACIÓN NIVEL / GRADO
Todos los pacientes diabéticos deben de recibir anualmente la
vacuna contra la influenza
C
ADA, 2011
D
Guidelines
the Prevention Management
of Diabetes Canada, 2008
Los pacientes con diagnóstico de diabetes deben recibir una
segunda dosis de vacuna antineumocóccica cada 5 años, una
sola vez a las personas ≥ 65 años.
C
ADA, 2011

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
60
4.9 Criterios de Referencia a segundo nivel de atención
EVIDENCIA / RECOMENDACIÓN NIVEL / GRADO
Medicina Interna, y o Endocrinología de acuerdo a
disponibilidad de recursos.
Endocrinológicas
• Otras causas de DM2
• Pacientes con mal control metabólico crónico a pesar de
modificaciones terapéuticas.
• Pacientes menores de 40 años con posible DM 1 en el
momento del diagnóstico.
• Mujeres en edad fértil que deseen embarazo que cursan
con algún tipo de diabetes.
D
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
A
ADA, 2011
Hipertensión refractaria (>150/90 mmHg) a tratamiento a
pesar de combinación de 3 drogas de clases complementarias
a dosis terapéuticas.
Sospecha de hipertensión secundaria (reno vascular o
endócrina).
E
Guía clínica diabetes Mellitus
tipo 2
Chile 2010
Nefrología:
Se recomienda cuando:
• La filtración se encuentre ≤ 60 ml/min. ERC Etapa 3
valoración anual.
• Etapa 3 de ERC con hematuria.
• La filtración glomerular se encuentre ≤ 30ml/min.
• ERC Etapa 4-5 con manejo conjunto entre el segundo y
primer nivel de atención.
B
K DOQI 2002

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
61
En caso de sospecha de nefropatía no diabética
• Deterioro de la filtración glomerular en ausencia de
albuminuria y de retinopatía diabética.
• Proteinuria rápidamente progresiva (duplica concentración
urinaria de albúmina en menos de 6 meses)
• Síndrome nefrótico (excreción de ≥ 3.5g albúmina/día) a
pesar de tratamiento y adecuado control de TA
• Proteinuria (>1000 mg/día) sin síndrome nefrótico.
• Descenso brusco de la depuración de creatinina >30% en 3
meses; especialmente si ocurre después del inicio de
inhibidores de la enzima convertidora o bloqueadores de la
angiotensina.
• Hematuria no urológica asociada a proteinuria, incremento
de la cre
atinina sérica mayor 1mg/dL en menos de un mes.
(Cuadro 35)
• Historia de edema pulmonar recurrente inexplicado con
sospecha de estenosis arterial renal.
• Caída de la TFG (>15% en 12 meses) con sospecha de
estenosis de arteria renal.
• Anemia inexplicada (<11.0 g/dL) en estadios 1-3 de ERC.
• Proteinuria con hematuria.
• Casos con sospecha de causa genética o rara de ERC.
B,C,D,
NICE CKD,2008
Una vez que la referencia se haya hecho y un plan de acción se
realizó, puede ser posible que el seguimiento de rutina sea
hecho en el primer nivel de atención. Si el caso lo requiere, se
puede volver a referir al paciente con el especialista, o seguir
siendo visto paralelamente por ambos niveles.
A
Prevención, Diagnóstico y
Tratamiento de la
Enfermedad Renal Crónica
Temprana, 2009
Oftalmología:
• Revisión por el oftalmólogo al momento del diagnóstico.
• Revisión subsecuente al año o antes por indicación del
especialista.
• Si después de varias revisiones por el oftalmólogo no se
diagnóstica retinopatía evaluar cada dos o tres años
B
ADA, 2011
Los pacientes con diagnóstico de diabetes se requiere una
revisión temprana (3 a 6 meses) en caso de:
• Nuevas lesiones o que hayan empeorado desde el último
examen.
• Exudados dispersos de más 1 diámetro de disco de la
fóvea.
• Pacientes con alto riesgo de progresión.
• Por criterios del oftalmólogo.
II-IV
Guidelines for the
Management Diabetic
Retinopathy
NHMRC, 2008

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
62
Urología
Diabéticos con trastornos de la eyaculación, disfunción eréctil
y vejiga neurogénica.
Las mujeres con cistouretritis recurrente o recaídas frecuentes,
presencia de hematuria persistente y resistencia bacteriana a
fármacos disponibles en el primer nivel de atención.
A
Diagnóstico y Tratamiento
de la Infección aguda, no
complicada del Tracto
Urinario de la mujer
IMSS, 2008
Neurología y/o Ortopedia
Pacientes con diagnóstico de diabetes que presenten
alteraciones de la sensibilidad protectora anormalidades de la
biomecánica del pie y presencia de antecedentes de
alteraciones vasculares de las extremidades.
C
ADA, 2011
Angiología:
Se debe considerar a todo paciente con cuadro clínico que
incluya por los menos 5 de los siguientes signos o síntomas:
• Los pacientes con DM2 y factores de riesgo como
hipertensión arterial, dislipidemia, tabaquismo crónico,
• Claudicación intermitente (glúteo, muslo, pantorrilla)
• Dolor isquémico de reposo con o sin úlcera isquémica
• Ausencia o disminución de pulsos arteriales periféricos.
• Soplo abdominal, iliaco o femoral
• Hipotermia y palidez de extremidades
• Ulcera isquémica o úlcera no infectada que no mejora o no
cierra después de 6 semanas de cuidados apropiados.
• Ulcera infectada que no mejora después de 7 días de
tratamiento adecuado.
A
Diagnóstico
y Tratamiento
de la Enfermedad Arterial
Periférica, 2008
Cirugía
Los paciente con isquemia crítica y pérdida de piel (Wagner 2-
5) deben ser referidos a personal de salud especializado.
A
Diagnóstico
y Tratamiento
de la Enfermedad Arterial
Periférica, 2008
Cardiovasculares
Debe ser derivada a cardiólogo toda persona con
sintomatología sugerente de enfermedad coronaria (Angor o
equivalentes), signos de enfermedad oclusiva carotidea. Así
como
ECG de reposo con signos de isquemia o infarto antiguo.
Además, sería deseable evaluación cardiológica en los
pacientes que tienen más de 2 factores de riesgo coronario y
en aquellos que van a iniciar un programa de ejercicio intenso.
Sospecha o presencia de cardiopatía isquémica.
D
Guía clínica diabetes Mellitus
tipo 2
Chile 2010
D
Guía de práctica clínica sobre
diabetes tipo 2 España 2008

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
63
Urgencias hospitalarias
• Clínica sugestiva de coma hiperglucémico-hiperosmolar o
de cetoacidosis diabética
• Hipoglucemia grave o coma hipoglucémico, sobre todo si
es secundario a tratamiento con antidiabéticos orales
(sulfonilureas)
• Hiperglucemia grave que necesite tratamiento inicial con
insulina y que en atención primaria no pueda realizarse
D
Guía de práctica clínica sobre
diabetes tipo 2 España 2008
Obstetricia
• Embarazo y DM2
• Diabetes Mellitus gestacional
D
Guía de práctica clínica sobre
diabetes tipo 2 España 2008

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
64
6. Anexos
5.1. Protocolo de búsqueda
Diagnóstico y Tratamiento de la Diabetes Mellitus tipo 2
La búsqueda se realizó en los sitios específicos de Guías de Práctica Clínica, la base de datos de la biblioteca
Cochrane y PubMed.
Criterios de inclusión:
Documentos escritos en idioma inglés o español.
Publicados durante los últimos 8 años.
Documentos enfocados a diagnóstico, complicaciones y tratamiento.
Criterios de exclusión:
Documentos escritos en idiomas distintos al español o inglés.
Estrategia de búsqueda
Primera etapa
Esta primera etapa consistió en buscar guías de práctica clínica relacionadas con el tema:
Diagnóstico y Tratamiento de la Diabetes Mellitus tipo 2 en PubMed.
La búsqueda fue limitada a humanos, documentos publicados durante los últimos 8 años, en idioma inglés o
español, del tipo de documento de guías de práctica clínica y se utilizaron términos validados del MeSh. Se
utilizó el término MeSh: Mellitus Diabetes type 2. En esta estrategia de búsqueda también se incluyeron los
subencabezamientos (subheadings): Epidemiology, detection and diagnosis Classification, drug therapy,
effects, prevention and control y complication, se limitó a la población de adultos mayores de 18 años de
edad. Esta etapa de la estrategia de búsqueda dio 32 resultados, de los cuales se utilizaron 32 guías por
considerarlas pertinentes y de utilidad en la elaboración de la guía.
Protocolo de búsqueda de GPC.
Resultado Obtenido
"Mellitus Diabetes type 2/classification"[Mesh] OR "Mellitus Diabetes type 2/diagnosis"[Mesh] OR "Mellitus
Diabetes type 2 /complication [Mesh] OR "Mellitus Diabetes type 2/complication kidney chronic” [Mesh] OR
"Mellitus Diabetes type 2/complication retinopathy” [Mesh] OR "Mellitus Diabetes type 2/complication
neuropathy” [Mesh] OR "Mellitus Diabetes type 2 /complication risk cardiovascular” [Mesh] OR "Diabetic
foot infections” [Mesh] OR Mellitus Diabetes type 2/complication peripheral arterial disease” [Mesh] OR
“Mellitus Diabetes type 2/hipertensión” [Mesh] OR “Mellitus Diabetes type 2/pregnancy” [Mesh] OR
“Gestational diabes type 2” [Mesh] OR “Mellitus Diabetes type 2/self-management education” [Mesh] OR
“Mellitus Diabetes type 2/physical activity” [Mesh] OR “Mellitus Diabetes type 2/ dyslipidemia/lipid
management” [Mesh] OR “Mellitus Diabetes type 2/foot care” [Mesh] OR “Mellitus Diabetes type

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
65
2/Bariatric surgery” [Mesh] OR “Mellitus Diabetes type 2/Medical nutrición therapy” [Mesh] OR
“Management of Diabetic Ketoacidosis” [Mesh] OR “Hyperglicemic Hiperosmolar Syndrome” [Mesh]
Algoritmo de búsqueda
1. Mellitus Diabes [Mesh]
2.-Diagnosis [Subheading]
3. Therapy [Subheading]
4. Epidemiology [Subheading]
5. Prevention and Control[Subheading]
6. Complication [Subheading]
Segunda etapa
Se realizó una búsqueda de revisiones sistemáticas en la biblioteca Cochrane, relacionadas con el tema de
diabetes mellitus tipo 2. Se obtuvieron 10 RS, de los cuales 10 tuvieron información relevante para la
elaboración de la guía
5.2 Sistemas de clasificación de la evidencia y fuerza de la
recomendación
Criterios para Gradar la Evidencia
El concepto de Medicina Basada en la Evidencia (MBE) fue desarrollado por un grupo de internistas y
epidemiólogos clínicos, liderados por Gordon Guyatt, de la Escuela de Medicina de la Universidad McMaster
de Canada. En palabras de David Sackett, “la MBE es la utilización consciente, explícita y juiciosa de la mejor
evidencia clínica disponible para tomar decisiones sobre el cuidado de los pacientes individuales” (Evidence-
Based Medicine Working Group 1992, Sackett DL et al, 1996).
En esencia, la MBE pretende aportar más ciencia al arte de la medicina, siendo su objetivo disponer de la
mejor información científica disponible -la evidencia- para aplicarla a la práctica clínica (Guerra Romero L
,
1996).
La fase de presentación de la evidencia consiste en la organización de la información disponible según
criterios relacionados con las características cualitativas, diseño y tipo de resultados de los estudios
disponibles. La clasificación de la evidencia permite emitir recomendaciones sobre la inclusión o no de una
intervención dentro de la GPC (Jovell AJ et al, 2006).
Existen diferentes formas de gradar la evidencia (Harbour R
2001) en función del rigor científico del diseño
de los estudios pueden construirse escalas de clasificación jerárquica de la evidencia, a partir de las cuales
pueden establecerse recomendaciones respecto a la adopción de un determinado procedimiento médico o
intervención sanitaria (Guyatt GH et al, 1993). Aunque hay diferentes escalas de gradación de la calidad de
la evidencia científica, todas ellas son muy similares entre sí.
A continuación se presentan las escalas de evidencia de cada una de las GPC utilizadas como referencia para
la adopción y adaptación de las recomendaciones.

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
66
La Escala Modificada de Shekelle y Colaboradores
Clasifica la evidencia en niveles (categorías) e indica el origen de las recomendaciones emitidas por medio del
grado de fuerza. Para establecer la categoría de la evidencia utiliza números romanos de I a IV y las letras a y
b (minúsculas). En la fuerza de recomendación letras mayúsculas de la A a la D.
Categoría de la evidencia Fuerza de la recomendación
Ia. Evidencia para meta-análisis de los estudios clínicos
aleatorios
A. Directamente basada en evidencia categoría I
Ib. Evidencia de por lo menos un estudio clínico
controlado aleatorio
IIa. Evidencia de por lo menos un estudio controlado sin
aleatoriedad
B. Directamente basada en evidencia categoría II o
recomendaciones extrapoladas de evidencia I
IIb. Al menos otro tipo de estudio cuasiexperimental o
estudios de cohorte
III. Evidencia de un estudio descriptivo no experimental,
tal como estudios comparativos, estudios de
correlación, casos y controles y revisiones clínicas
C. Directamente basada en evidencia categoría III
o en recomendaciones extrapoladas de evidencias
categorías I o II
IV. Evidencia de comité de expertos, reportes opiniones
o experiencia clínica de autoridades en la materia o
ambas
D. Directamente basadas en evidencia categoría
IV o de recomendaciones extrapoladas de
evidencias categorías II, III
Modificado de: Shekelle P, Wolf S, Eccles M, Grimshaw J. Clinical Guidelines. Developing Guidelines. BMJ
1999; 3:18:593-59
Asociación Americana de Diabetes (ADA) 2011.
Escala de evidencia American Diabetes Association (ADA) 2011
Nivel de Evidencia
Descripción
A
Clara evidencia de ensayos clínicos aleatorizados generalizables, incluyen:
Evidencias de estudios multicéntricos bien realizados
Evidencia de meta-análisis que incluyen evaluación de calidad en el análisis
Evidencias no experimentales, por ejemplo “todo o nada” regla desarrollada por el
Centro de Medicina Basada en Evidencias de Oxford
Evidencia apoyada en ensayos clínicos aleatorizados que son adecuadamente
realizados, incluyen:
Evidendencias de estudios bien realizados en una o más instituciones
Evidencias de meta-análisis que incluyen evaluación de calidad en el análisis
B
Evidencia apoyada en estudios de cohorte bien realizados, incluyen:
Evidencias de estudios de cohorte prospectivos o registros
Evidencias de meta-análisis de estudios de cohorte bien diseñados
Evidencia apoyada en estudios de casos y controles bien diseñados
C
Evidencia apoyada en estudios pobremente controlados o estudios no controlados
incluyen:
Evidencia de ensayos clínicos aleatorizados con defectos metodológicos:
mayores (una o más) o menores (3 o más) que pueden invalidar los resultados
Evidencia de estudios observacionales con alto potencial de sesgo (tal como serie de
casos comparada con controles históricos).
Conflicto con el peso de la evidencias que soportan las recomendaciones
D Consenso de expertos o experiencias clínicas
Fuente: American Diabetes Association. Standards of Medical Care in Diabetes 2009.

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
67
Guía de Práctica Clínica para la Prevención y Manejo de la Diabetes en Canadá. Asociación
Canadiense de Diabetes 2008.
Tabla 1. Criterios para asignar niveles de evidencia de estudios publicados
Nivel Criterio
Estudios de Diagnóstico
Nivel 1
a) Una interpretación) independiente de los resultados de la prueba (sin conocimiento del
resultado del estándar de oro)
b) La interpretación independiente de la norma de diagnóstico (sin conocimiento del
resultado de la prueba)
c) Selección de las personas que se sospecha (pero no se sabe) para que el trastorno
d) Descripción reproducibles de la prueba y el diagnóstico estándar
e) Por lo menos 50 pacientes con y 50 pacientes sin la enfermedad
Nivel 2 Reúna 4 de los criterios del nivel 1
Nivel 3 Reúna 3 de los criterios del nivel 1
Nivel 4 Reúna 2 de los criterios del nivel 1
Estudios de Tratamiento y Prevención
Nivel 1A
Revisión sistemática y meta-análisis de ECA de alta calidad
a) Búsqueda exhaustiva de la evidencia
b) Autores evitar el sesgo en la selección de artículos para su inclusión
c) Los autores evaluaron cada artículo para la validez
d) Los informes conclusiones claras que se apoyan en los datos y los análisis apropiados
O
ECA adecuadamente diseñados con suficiente poder para responder a la pregunta planteada
por los investigadores
a) Los pacientes fueron asignados al azar a los grupos de tratamiento
b) Seguimiento de al menos el 80% de avance
c) Los pacientes y los investigadores estaban cegados a la * tratamiento
d) Los pacientes fueron analizados en los grupos de tratamiento al que fueron asignados
e) El tamaño de la muestra fue lo suficientemente grande como para detectar el resultado de
interés
Nivel 1B Ensayo clínico no aleatorio o estudio de cohorte con resultados indiscutibles
Nivel 2 ECA o revisión sistemática que no cumpla con los criterios de nivel 1
Nivel 3 Ensayo clínico no aleatorio o estudio de cohorte
Nivel 4 Otros

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
68
Estudios de pronóstico
Nivel 1 a) Origen cohorte de pacientes con la condición de interés, pero sin el resultado de interés
b) reproducibles inclusión / exclusión
c) El seguimiento de al menos el 80% de los sujetos
d) el ajuste estadístico de los factores pronósticos extraños (confusión)
e) la descripción reproducible de las medidas de resultado
Nivel 2 Cumple el criterio a) anterior, además de tres de los otros cuatro criterios
Nivel 3 Cumple el criterio a) anterior, además de dos de los otros criterios
Nivel 4 Cumple el criterio a), más 1 de los otros criterios
* En los casos en que tal desconocimiento no era posible o era poco práctico (por ejemplo, a una terapia
intensiva de insulina vs convencional), el cegamiento de los pacientes que evaluaron y adjudicaron los
resultados del estudio se consideró suficiente.
ECA = ensayo controlado aleatorizado
Tabla 2. Criterios para la asignación de grados de
recomendaciones para la clínica
práctica
Grado Criterio
Grado A
La mejor evidencia fue en Nivel 1
Grado B La mejor evidencia fue en Nivel 2
Grado C La mejor evidencia fue en Nivel 3
Grado D La mejor evidencia fue en Nivel 4 o consenso
Protocolo para la realización de la Guía de Práctica Clínica. Asociación Americana de
Endocrinólogos Clínicos. 2010.
Tabla 1
Nivel de
evidencia
b
Metodología de referencia
1 Meta-análisis de ensayos controlados aleatorios (MRCT)
1 Ensayos controlados aleatorios (ECA)
2 Meta-análisis de ensayos no aleatorios prospectivos o de casos y controles (MNRCT)
2 Ensayo controlado no aleatorio (NRCT)
2 Estudio prospectivo de cohorte (PCS)
2 Retrospectivo de casos y controles (RCC)
3 Estudio transversal (CSS)
3
Estudio de vigilancia (registros, encuestas, estudio epidemiológico, retrospectivo
revisión, los modelos matemáticos de la base de datos) (SS)
3 Serie de casos consecutivos (CCS)
3 Informes de caso único (SCR)
4 No hay evidencia (la teoría, la opinión, el consenso, una revisión o estudio preclínico) (NE)
Adaptado de la referencia 1: Endocr Pract. 2010, 16:270-283.
b 1 = fuerte evidencia, 2 = pruebas intermedias, 3 = evidencia débil, y 4 = ausencia de pruebas.

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
69
Tabla 2
Endocrinólogos protocolo clínico para la producción de las Directrices de práctica clínica-Paso II: Análisis de
evidencia y factores subjetivas
Diseño del estudio Análisis de datos
Interpretación de los
resultados
Premisa de la corrección Por intención de tratar Generalización
Ocultamiento de la asignación (al azar) Estadísticas apropiadas Lógico
El sesgo de selección Incompleto
Adecuado cegamiento Validez
Uso de los puntos subrogados (en especial en
"Primero en su clase" de la intervención)
Tamaño de la muestra (error beta)
Hipótesis nula frente a las estadísticas
bayesianas
Reference 1: Endocr Pract. 2010;16:270-283.
Tabla 3
2010 Asociación Americana de Endocrinólogos Clínicos Protocolo para la producción de las Directrices de
práctica clínica-Paso III:
Clasificación de las recomendaciones; cómo los niveles de pruebas distintas. Se puede asignar al grado misma
recomendación, a,b
Mejor nivel de
evidencia
Factor de impacto
subjetivo
Dos tercios
de consenso
Mapa
Grado de
recomendación
1 Ninguno Si Directo A
2 Positivo Si Ajustar hacia arriba A
2 Ninguno Si Directo B
1 Negativo Si Ajustar hacia abajo B
3 Positivo Si Ajustar hacia arriba B
3 Ninguno Si Directo C
2 Negativo Si Ajustar hacia abajo C
4 Positivo Si Ajustar hacia arriba C
4 Ninguno Si Directo D
3 Negativo Si Ajustar hacia abajo D
1, 2, 3, 4 NA No Ajustar hacia abajo D
a A partir de una columna de la izquierda, los mejores niveles de evidencia (BELS), los factores subjetivos, y el
mapa de consenso a los grados de recomendación en la columna derecha. Cuando los factores subjetivos
tienen poco o no ("ninguno"), entonces la BEL está mapeada a los grados de recomendación. Cuando los
factores subjetivos tienen un fuerte impacto, a continuación, grados de recomendación se puede ajustar
hacia arriba (impacto "positivo") o hacia abajo ("negativo" impacto). Si el consenso de dos tercios no puede
ser alcanzado, entonces el grado de recomendación es D. NA: no aplicable (independientemente de la
presencia o ausencia de fuertes factores subjetivos, la ausencia de mandatos del Consenso de dos tercios, un
grado de recomendación D).
b
Reference 1: Endocr Pract. 010;16:270-283.

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
70
Guía de Práctica Clínica sobre Diabetes tipo 2. Ministerio de Sanidad y Consumo. España 2008.
Tabla 1. Niveles de evidencia y grados de recomendación de SIGN
Niveles de evidencia
1++
Metaanálisis de alta calidad, revisiones sistemáticas de ensayos clínicos o ensayos clínicos de
alta calidad con muy poco riesgo de sesgo.
1+
Metaanálisis bien realizados, revisiones sistemáticas de ensayos clínicos o ensayos clínicos
bien realizados con poco riesgo de sesgo.
1-
Metaanálisis, revisiones sistemáticas de ensayos clínicos o ensayos clínicos con alto riesgo de
sesgo.
2++
Revisiones sistemáticas de alta calidad de estudios de cohortes o de casos y controles.
Estudios de cohortes o de casos y controles con riesgo muy bajo de sesgo y con alta
probabilidad de establecer una relación causal.
2+
Estudios de cohortes o de casos y controles bien realizados con bajo riesgo de sesgo y con una
moderada probabilidad de establecer una relación causal.
2-
Estudios de cohortes o de casos y controles con alto riesgo de sesgo y riesgo significativo de
que la relación no sea causal.
3
Estudios no analíticos, como informes de casos, series de casos o estudios descriptivos.
4
Opinión de expertos.
Grados de recomendación
A
Al menos un metaanálisis, revisión sistemática o ensayo clínico clasificado como 1++ y
directamente aplicable a la población diana de la guía; o un volumen de evidencia compuesta
por estudios clasificados como 1+ y con gran consistencia entre ellos.
B
Un volumen de evidencia compuesta por estudios clasificados como 2++, directamente
aplicable a la población diana de la guía y que demuestran gran consistencia entre ellos; o
evidencia extrapolada desde estudios clasificados como 1++ ó 1+
C
Un volumen de evidencia compuesta por estudios clasificados como 2+ directamente
aplicables a la población diana de la guía que demuestran gran consistencia entre ellos; o
evidencia extrapolada desde estudios clasificados como 2++
D
Evidencia de nivel 3 ó 4; o evidencia extrapolada desde estudios clasificados como 2+
Buena práctica clínica
Práctica recomendada basada en el la experiencia clínica y el consenso del equipo redactor.
* En ocasiones, el grupo elaborador encuentra aspectos prácticos importantes que es necesario destacar, y
para los cuales no se ha encontrado ninguna evidencia científica. En general, estos casos están relacionados
con algún aspecto del tratamiento que nadie cuestionaría habitualmente y son valorados como puntos de
«buena práctica clínica».

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
71
Tabla 2. Niveles de evidencia y grados de recomendación de OXFORD
Niveles de evidencia
Tipos de Evidencia
Ia
Revisión sistemática con homogeneidad de estudios de nivel 1
Ib
Estudios de nivel 1
II
Estudios de nivel 2
Revisión sistemática de estudios de nivel 2
III
Estudios de nivel 3
Revisión sistemática de estudios de nivel 3
IV Consenso, opiniones de expertos sin valoración crítica explícita
Estudios de Nivel 1
Cumplen:
• Comparación enmascarada con una prueba de referencia («patrón oro») válida
• Espectro adecuado de pacientes en la realización del patrón oro
Estudios de Nivel 2
• Presentan sólo uno de estos sesgos:
• Población no representativa (la muestra no refleja la población donde se aplicará la
prueba)
• Comparación con el patrón de referencia («patrón oro») inadecuado (la prueba a
evaluar forma parte del patrón oro o el resultado de la prueba a evaluar influye
• Comparación no enmascarada
• Estudios casos control
Estudios de Nivel 3
Presentan dos o más de los criterios descritos en los estudios de nivel 2
Recomendación Evidencia
A Ia o Ib
B II
C III
D IV
Guías de diagnóstico, control y tratamiento de la Diabetes Mellitus tipo 2. Asociación
Latinoamericana de Diabetes. 2006
Tabla 1. Clasificación de la evidencia.
Nivel de evidencia Tipo de estudio
1
• ECC correctamente aleatorizado con un control explícito del error alfa y un poder
suficiente
• Metaanálisis de buena calidad
2
• ECC correctamente aleatorizado pero sin un control explícito del error alfa y/o que
no alcanzan un poder suficiente para probar en forma inequívoca la efectividad de
una intervención
• Análisis de subgrupos o posthoc de ECC, que no alcanzan un poder suficiente para
probar en forma inequívoca la efectividad de una intervención
• Revisión sistemática
• Informe del comité de expertos con metodología explícita
3
• ECC sin una correcta aleatorización
• Estudios de cohorte
4
• Series de antes y después
• Estudios con cohorte histórica
• Estudios de caso-control
otros • Series de casos, informes de casos, opiniones de expertos, etcétera.
ECC= Experimento clínico controlado

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
72
Guía Clínica de Diabetes Mellitus Tipo 2. Santiago de Chile. 2010
Niveles de evidencia
Nivel de Evidencia Descripción
1 Ensayos aleatorizados
2
Estudios de cohorte, estudios de casos y controles, ensayos sin asignación
aleatoria
3
Estudios descriptivos
4
Opinión de expertos
Grados de recomendación
Grado Descripción
A
Altamente recomendada, basada en estudios de buena calidad.
B Recomendada, basada en estudios de calidad moderada.
C
Recomendación basada exclusivamente en opinión de expertos o estudios de
baja calidad.
I
Insuficiente información para formular una recomendación
Tabla 2. Grados para recomendar intervenciones terapéuticas o preventivas con base en el nivel de evidencia
Grado de
recomendación
Nivel de evidencia sobre la cual se basa
Significado con relación a la
intervención
AA
Al menos una evidencia de nivel 1 con un
desenlace clínicamente significativo
Hay evidencia óptima para
recomendarla
A Al menos una evidencia de nivel 1
Hay buena evidencia para
recomendarla
B
Evidencias de nivel 2. La revisión sistemática
debe ser sometida a la aprobación del grupo
de consenso.
Hay evidencia aceptable para
recomendarla
C
Evidencias de nivel 3 o 4. Deben ser
sometidas a la aprobación del grupo de
consenso
Después de analizar las evidencias
disponibles con relación a posibles
sesgos, el grupo de consenso las
admite y recomienda la intervención
D La evidencia es insuficiente o no existe
Los estudios disponibles no pueden ser
utilizados como evidencia, pero el
grupo de consenso considera por
experiencia que la intervención es
favorable y la recomienda

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
73
Guía Clinical Diabetes type 2. NICE (National Institute for Health and Clinical Excellence. Londres
2008.
Clasificación de la Evidencia
Nivel de
evidencia
Tipo de evidencia
1++
De alta calidad meta-análisis, revisiones sistemáticas de ECA, o ECA con un riesgo muy bajo
de sesgo.
1+
Bien realizado meta-análisis, revisiones sistemáticas de ECA, o ECA con un bajo riesgo de
sesgo
1–
Los meta-análisis, revisiones sistemáticas de ECA, o ECA con un alto riesgo de sesgo.*
2++
De alta calidad las revisiones sistemáticas de casos y controles o estudios de cohortes.
Estudios de alta calidad de casos y controles o de cohortes con un riesgo muy bajo de sesgo,
o azar y una alta probabilidad de que la relación sea causal.
2+
Bien realizado de casos y controles o estudios de cohortes con un riesgo bajo de sesgo, o
azar y una probabilidad moderada de que la relación sea causal.
2–
De casos y controles o estudios de cohortes con alto riesgo de sesgo, o azar y un riesgo
significativo de que la relación no es causal.*
3
Estudios no analíticos (por ejemplo, informes de casos de series de casos,).
4 Opinión de los expertos, el consenso formal.
* Los estudios con un nivel de evidencia '-' no se utilizan como base para hacer una recomendación.
ECA, ensayo controlado aleatorio
Criterios Técnicos y Recomendaciones Basadas en Evidencia para la Construcción de Guías de
Práctica Clínica para el Primer y Segundo Nivel de Atención. Costa Rica 2005
Niveles de evidencia para tratamiento
Grado de
Recomendación
Nivel de
Evidencia
Fuente
A
1a Revisión sistemática de ensayos clínicos aleatorios.
1b Ensayo clínico aleatorio individual.
1c
Eficacia demostrada por los estudios de práctica clínica y no por la
experimentación.
B
2a Revisión sistemática de estudios de cohortes.
2b
Estudio de cohorte individual y ensayos clínicos aleatorios de baja
calidad.
2c Investigación de resultados en salud, estudios ecológicos.
3a Revisión sistémica de estudios caso-control, con homogeneidad.
3b Estudios de caso-control individuales.
C 4
Series de casos, estudios de cohortes y caso-control de baja
calidad
D 5 Opinión de expertos sin valoración crítica explícita
Los Grados de Recomendación son criterios que surgen de la experiencia de expertos en conjunto con el
Nivel de Evidencia; y determinan la calidad de una intervención y el beneficio neto en las condiciones locales.

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
74
Grado de Recomendación
A Extremadamente recomendable
B Recomendación favorable
C Recomendación favorable, pero no concluyente
D Corresponde a consenso de expertos, sin evidencia adecuada de investigación.
Guía para mejorar la atención de las Personas de Edad con Diabetes Mellitus. Sociedad Americana
de Geriatría.2003
Calidad de la Evidencia
Nivel I Por lo menos un estudio aleatorizado y controlado bien diseñado.
Nivel II
Por lo menos un estudio no aleatorizado y controlado bien diseñado, de cohortes o de
casos y controles estudios analíticos, a partir de múltiples estudios de series de casos o
de resultados de experimentos no controlados.
Nivel III
La evidencia de autoridades respetadas, basadas en la experiencia clínica, estudios
descriptivos o informes de comités de expertos.
Fuerza de la Evidencia
A
Buena evidencia para apoyar el uso de una recomendación, los médicos deben hacer
esto todo el tiempo.
B
Moderada evidencia para apoyar el uso de una recomendación, los médicos deben
hacerlo la mayor parte de este tiempo.
C
Escasa evidencia para apoyar o rechazar el uso de una recomendación, los médicos
pueden o no seguir la recomendación.
D
Evidencia moderada contra el uso de una recomendación, los médicos no deben hacer
esto.
E
Buena evidencia en contra del uso de una recomendación, los médicos no deben hacer
esto.

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
75
Manejo de la hipertensión en adultos en atención primaria. Instituto Nacional de Salud y
Excelencia Clínica NICE 2006.
Niveles de Evidencia
Grado de
Evidencia
Tipo de Evidencia
Ia La evidencia de un meta-análisis de ensayos controlados aleatorios
Ib Evidencias de al menos un ensayo controlado aleatorio
IIa Evidencias de al menos un estudio controlado sin aleatorización
IIb Evidencias de al menos un tipo de estudio cuasi-experimental
III Evidencia de estudios observacionales
IV Los reportes de comité de expertos o peritos
Grado de Recomendación
Grado Evidencia
A Directamente basadas en las evidencias de la categoría I
B Directamente basadas en las evidencias de la categoría II o extrapolada de evidencias
de la categoría I
C Directamente basadas en las evidencias de la categoría III o extrapolada de evidencias
de la categoría I o II
D Directamente basadas en las evidencias de la categoría IV o extrapolada de la
categoría I, II o III
Guía de Práctica clínica en la DM2. Análisis crítico de las evidencias por la Red de Grupos de
Estudio de la Diabetes en Atención Primaria de la Salud. España 2010.
NIVELES DE EVIDENCIA Y GRADOS DE RECOMENDACIÓN DE OXFORD
RECOMENDACIÓN TIPO EVIDENCIA
1a Revisión sistemática con homogeneidad de estudios de nivel 1
Ib
Estudios de nivel 1
II
Estudios de nivel 2
Revisión sistemática de estudios de nivel 2
III
Estudios de nivel 3
Revisión sistemática de estudios de nivel 3
IV Consenso, opiniones de expertos sin valoración crítica explícita
Estudios de nivel 1
Cumplen:
- Comparación enmascarada con una prueba de referencia (“patrón oro”) válida
- Espectro adecuado de pacientes
Estudios de nivel 2
Presentan sólo uno de estos sesgos:
- Población no representativa (la muestra no refleja la población donde se
aplicará
la prueba)
- Comparación con el patrón de referencia (”patrón oro”) inadecuado (la prueba
a
evaluar forma parte del patrón oro o el resultado de la prueba evaluar influye en
la realización del patrón oro
- Comparación no enmascarada
- Estudios casos control
Estudios de nivel 3 Presentan dos o más de los criterios descritos en los estudios de nivel 2

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
76
RECOMENDACIÓN EVIDENCIA
A Ia o Ib
B II
C III
D IV
Guía de actualización para el Diagnóstico y Manejo de la insuficiencia cardíaca crónica en el
adulto. Asociación Americana de Cardiología 2005.
Clasificación de Recomendaciones
Clase I Condiciones para las cuales hay evidencia y / o acuerdo general de que una terapia
determinada procedimiento / es beneficioso, útil y / o efectivo.
Clase II Condiciones para las cuales hay evidencia conflictiva y / o divergencia de opinión sobre la
utilidad / eficacia de un procedimiento / tratamiento.
IIa Peso de la evidencia / opinión está a favor de la utilidad / eficacia.
IIb La utilidad / eficacia está menos establecida por la evidencia / opinión.
Clase III Condiciones para las cuales hay evidencia y / o acuerdo general que un procedimiento /
tratamiento no es útil / efectivo y en algunos casos puede ser perjudicial.
Nivel de Evidencia
A Los datos provienen de múltiples ensayos clínicos aleatorizados o meta análisis.
B Los datos provienen de un único ensayo aleatorio, o estudios no aleatorios.
C Opinión de consenso sólo de expertos, estudios de caso, o el nivel de atención
Evaluación del riesgo cardiovascular en adultos asintomáticos. Asociación Americana de
Cardiología 2010
Nivel de Evidencia
Nivel A
Múltiples poblaciones evaluadas *
Fecha derivados de múltiples ensayos clínicos aleatorios o meta-análisis
Nivel B
Poblaciones limitadas de evaluar *
Los datos procedentes de un único ensayo aleatorio o estudios no aleatorizados
Nivel C
Poblaciones muy limitadas para evaluar *
Opinión única, consenso de expertos, estudios de caso o nivel de atención

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
77
* Los datos disponibles de ensayos clínicos o registros sobre la utilidad / eficacia en diferentes subgrupos de
población, tales como sexo, edad, antecedentes de diabetes, antecedentes de infarto de miocardio previo,
antecedentes de corazón
fracaso, y el uso de aspirina antes.
Una recomendación con nivel de evidencia B o C no implica que la recomendación es débil. Muchas preguntas
clínicas importantes tratados en las directrices no se prestan a ensayos clínicos.
A pesar de que los ensayos aleatorios no están disponibles, puede haber un consenso clínico muy claro que
una prueba o tratamiento es útil o eficaz
Guía de Diagnóstico y tratamiento de infecciones del pie diabético. Clínica Americana de
Enfermedades Infecciosas 2004.
Fuerza de la
recomendación
Descripción
A Una buena evidencia para apoyar una recomendación para su uso, siempre se debe
ofrecer.
B Evidencia moderada para apoyar una recomendación para su uso, por lo general se
le puede ofrecer.
C Pobre evidencia para apoyar una recomendación, opcional
D Evidencia moderada para apoyar una recomendación contra el uso, en general no
deben ser ofrecidos.
E Buena prueba para apoyar una recomendación contra el uso, nunca se les debe
ofrecer
Calidad de la
evidencia
Descripción
I Evidencia de ≥ 1 ensayo clínico controlado aleatorizado.
II Evidencia de ≥ 1 estudio clínico bien diseñado, sin aleatorización; de cohorte o caso-
control estudios analíticos (preferiblemente de > 1centro), a partir de múltiples
series de tiempo, o de resultados dramáticos de experimentos no controlados
III III Evidencia de las opiniones de autoridades respetadas, basadas en la experiencia
clínica, descriptiva estudios o informes de comité de expertos
Clasificación para la práctica clínica de las recomendaciones. Colegio Americano de Medicina
Deportiva ACSM 2010
A
Los ensayos controlados aleatorios
(datos abrumadores)
Proporciona un patrón consistente de hallazgos con
estudios de fondo
B
Los ensayos controlados aleatorios
(datos limitados)
Pocos ensayos aleatorios existentes, que son pequeñas
en tamaño y los resultados son inconsistentes

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
78
C
Ensayos no aleatorios, estudios
observacionales
Resultados de estudios no controlados, no
aleatorizados, y / o de observación
D Juicio del consenso del panel
Opinión de expertos del panel cuando la evidencia no es
suficiente para colocarlo en las categorías A, C
Guía de Práctica Clínica de Enfermedad Renal Crónica: Evaluación, Clasificación y estratificación.
KDOQI 2002
Grado de Evidencia Descripción
S
Análisis de datos individuales de pacientes de una muestra grande,
estudio generalizable de alta calidad metodológica (por ejemplo
NHANES III)
C Compilación de artículos originales
R Revisión de revisiones y artículos originales selectos
O Opinión
Guía de Práctica Clínica y Recomendaciones de Enfermedad Renal Crónica. KDOQI 2003, 2004,
2007.
Nivel de evidencia Grado de recomendaciones
Fuerte A
(Las evidencias incluyen resultados de estudios bien
diseñados sobre la población blanco, evalúan
directamente los efectos sobre los resultados en salud)
(Fuertemente recomendado para que los médicos
sigan rutinariamente las pautas para la población
elegible. Existe fuerte evidencia que la práctica
mejora los resultados en salud)
Moderadamente fuerte B
(La evidencia es suficiente para determinar los efectos
en los resultados de salud en la población blanco, pero
la fuerza de la evidencia está limitada por el número,
calidad, o consistencia de los estudios individuales; o la
evidencia es de una población diferente a la población
blanco, pero con buen diseño; o la evidencia es de
estudios con algunos problemas en el diseño o en el
análisis)
(Se recomienda que los médicos sigan
rutinariamente las pautas para la población
elegible. Existe evidencia moderadamente fuerte
que la práctica mejora los resultados en salud)
Débil C
(Evidencia no suficiente para evaluar el efecto sobre los
resultados en salud porque son de estudios con algunos
problemas en el diseño o análisis; o la evidencia es solo
para medición en una población diferente a la población
blanco)
(Se recomienda que el médico deba considerar las
pautas para la población elegible. Esta
recomendación está basada en evidencia débil o en
la opinión de un grupo de trabajo)

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
79
Guía para el manejo de la Enfermedad Renal Crónica. Sociedad Canadiense de Nefrología 2008.
Fuerza de la
recomendación
Descripción
A Directamente basada en evidencia de estudios clínico aleatorizados
B
Directamente basada de estudios sin aleatorización o por lo menos un estudio
cuasiexperimental o estudios de cohorte
C
Directamente basada en evidencia de estudio descriptivos no experimental
(estudios comparativos, de correlación, casos y controles y revisiones clínicas)
D
Directamente basada en evidencia de comité de expertos, opiniones o experiencia clínica
de autoridades
Guía de diagnóstico y manejo de la enfermedad renal crónica. Scottish Intercollegiate Guidelines
Network (SIGN) 2008
Niveles de evidencia
1++
Alta calidad metaanálisis, revisión sistemática de ensayos clínicos aleatorios (ECA) ó ECA con un bajo
riesgo de sesgo
1+ Metaanálisis bien conducidos, revisiones sistemáticas de ECA ó ECA con bajo riesgo de sesgo
1- Metaanálisis, revisiones sistemáticas de ECA ó ECA con un alto riesgo de sesgo
2++
Alta calidad revisiones sistemáticas de estudios de cohorte ó casos y controles
Alta calidad estudios de cohorte ó casos y control con muy bajo riesgo de confusión ó sesgo y alta
probabilidad de que la relación es causal
2+
Estudios de cohorte o casos y controles bien conducidos con un bajo riesgo de confusión o sesgo y
una moderada probabilidad de que la relación es causal
2-
Estudios de cohorte o casos y controles bien conducidos con un alto riesgo de confusión o sesgo y
riesgo significativo de que la relación no es causal
3 Estudios no analíticos (reporte de casos, serie de casos)
4 Opinión de expertos

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
80
Grado de recomendación
A
Como mínimo un metaanálisis, revisión sistemática de ensayos clínicos aleatorios (ECA) ó
ECA clasificados como 1++ y directamente aplicable a la población blanco ó
El sustento de la evidencia consiste principalmente de estudios clasificados 1+ , directamente
aplicable a la población blanco y demostración consistente de los resultados
B
El sustento de la evidencia incluye estudios clasificados 2++ directamente aplicable a la
población blanco y demostración consistente de los resultados ó
Evidencia extrapolada de estudios clasificados como 1++ ó 1+
C
El sustento de la evidencia incluye estudios clasificados 2+ directamente aplicable a la
población blanco y demostración consistente de los resultados ó
Evidencia extrapolada de estudios clasificados como 2++
D
Nivel de evidencia 3 ó 4 ó
Evidencia extrapolada de estudios clasificados como 2+
Recomendaciones para mejorar la práctica clínica basada en la experiencia clínica del grupo
que elaboró la guía.
Guía Clínica Nacional para identificación temprana y manejo de enfermedad renal crónica en
adultos en primer y segundo nivel de atención. London Royal College of Physicians. NICE 2008.
Niveles de evidencia
1++
Alta calidad metaanálisis, revisión sistemática de ensayos clínicos aleatorios (ECA) ó ECA
con un bajo riesgo de sesgo
1+
Metaanálisis bien conducidos, revisiones sistemáticas de ECA ó ECA con bajo riesgo de
sesgo
1- Metaanálisis, revisiones sistemáticas de ECA ó ECA con un alto riesgo de sesgo
2++
Alta calidad revisiones sistemáticas de estudios de cohorte ó casos y controles
Alta calidad estudios de cohorte ó casos y control con muy bajo riesgo de confusión ó
sesgo y alta probabilidad de que la relación es causal
2+
Estudios de cohorte o casos y controles bien conducidos con un bajo riesgo de confusión o
sesgo y una moderada probabilidad de que la relación es causal
2-
Estudios de cohorte o casos y controles bien conducidos con un alto riesgo de confusión o
sesgo y riesgo significativo de que la relación no es casual
3 Estudios no analíticos (reporte de casos, serie de casos)
4 Opinión de expertos

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
81
Grado de recomendación
A
Como mínimo un metaanálisis, revisión sistemática de ensayos clínicos aleatorios (ECA) ó
ECA clasificados como 1++ y directamente aplicable a la población El sustento de la
evidencia consiste principalmente de estudios clasificados 1+ , directamente aplicable a la
población blanco y demostración consistente de los resultados
B
El sustento de la evidencia incluye estudios clasificados 2++ directamente aplicable a la
población blanco y demostración consistente de los resultados ó
Evidencia extrapolada de estudios clasificados como 1++ ó 1+
C
El sustento de la evidencia incluye estudios clasificados 2+ directamente y demostración
consistente de los resultados ó
Evidencia extrapolada de estudios clasificados como 2++
D
Nivel de evidencia 3 ó 4 ó
Evidencia extrapolada de estudios clasificados como 2+
Recomendaciones para mejorar la práctica clínica basadas en la experiencia clínica del
grupo que elaboró la guía.
Guía de Retinopatía Diabética. The Royal College of Ophthalmologist 2005.
Nivel de Evidencia
Nivel 1
Basado en los resultados de ensayos clínicos controlados aleatorizados, bien diseñados, con
resultados estadísticos validos
Nivel 2
Basado en resultados de casos y controles, series de casos u otros estudios prospectivos a oa
nálisis retrospectivo de datos.
Nivel 3
Basada en opinión de expertos, consenso u opinión actual. Análisis de casos sin criterios
formales
Recomendaciones
A Evidencia aceptada universalmente
B La probabilidad de beneficio para el paciente supera los riesgos
C
Donde se reconoce que no existe diferencia de opinión en cuanto al probable beneficio para el
paciente y la decisión de tratar se basará después de la discusión con el paciente
D Con evidencia débil y la recomendación debe aplicarse con cautela
E Buena evidencia en contra del uso de una recomendación, los médicos no deben hacer esto.

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
82
Guía para el manejo de la retinopatía diabética. Sociedad de diabetes Australiana 2008.
Nivel Intervención
I
Revisión sistemática de estudios nivel II
II
Evidencia de al menos un ensayo clínico controlado
III-1
Evidencia de un ensayo clínico controlado no aleatorizado
III-2
Evidencia clínica de un estudio comparativo, casos y controles, estudios de cohorte, series de
casos con grupo control
III-3
Evidencia obtenida de estudios comparativos con historia de control, series de estudio sin
grupo control
IV
Evidencia de estudios descriptivos
Guía de la Sociedad Española de Retina y Vítreo. 2008
Niveles de evidencia
A Alta calidad
B Moderada Calidad
C Baja calidad
Grado de recomendación
1 Fuerte recomendación ya que los beneficios superan claramente los riesgos
2
Sugerencias de tratamientos en la que los riesgos y beneficios están más próximos o son
más inciertos
Guía de Manejo de la Retinopatía Diabética. ICO International Council of Ophthalmology/
International Federation of Ophthalmologic Societies International 2007.
Recomendación Evidencia
A La más importante
B Moderadamente importante
C Relevante pero no criticable
√
Práctica recomendada, basada en la experiencia clínica y el consenso del
equipo redactor

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
83
Recomendación Evidencia
I
Nivel I se incluyen la evidencia obtenida de al menos un ensayo clínico
controlado, aleatorio, bien diseñado, correctamente realizado. Se podría
incluir meta-análisis de ensayos controlados aleatorios.
II
Nivel II incluye la evidencia obtenida a partir de los siguientes: ensayos
controlados, bien diseñados no aleatorios estudios analíticos, casos y
controles y de cohorte bien diseñados Múltiples series temporales con o
sin la intervención
III
Nivel III incluye la evidencia obtenida a partir de uno de los siguientes:
Estudios descriptivos de casos clínicos Informes de los Comités de
expertos y organizaciones
√
Practica recomendada, basada en la experiencia clínica y el consenso del
equipo redactor
El panel también evaluado cada una de las recomendaciones sobre la fortaleza de las pruebas en la literatura
disponible para apoyar la recomendación hecha. La "fuerza de puntuaciones de las pruebas" también se
divide en tres niveles
Diabetes en el embarazo tratamiento y sus complicaciones desde la preconcepción hasta el
período postnatal. Guía Clínica (National Institute for Health and Clinical Excellence) NICE 2008,
2010.
Niveles de evidencia por estudios de intervención
Nivel Fuente de evidencia
1++
De alta calidad meta-análisis, revisiones sistemáticas de ensayos controlados aleatorios (ECA)
o ECA con un riesgo muy bajo de sesgo
1+
Bien realizado meta-análisis, revisiones sistemáticas de ECA, o ECA con un bajo riesgo de
sesgo
1− Meta-análisis, revisiones sistemáticas de ECA, o ECA con un alto riesgo de sesgo
2++
De alta calidad las revisiones sistemáticas de casos y controles o estudios de cohortes, de alta
calidad de casos y controles o estudios de cohortes con un riesgo muy bajo de sesgo, o azar y
una alta probabilidad de que la relación sea causal
2+
Bien realizado de casos y controles o estudios de cohortes con un riesgo bajo de sesgo, o azar
y una probabilidad moderada de que la relación sea causal
2−
De casos y controles o estudios de cohortes con alto riesgo de sesgo, o azar y una riesgo
significativo de que la relación no es causal
3 No estudios analíticos (por ejemplo, informes de casos, series de casos)
4 Opinión de los expertos, el consenso formal

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
84
Niveles de evidencia para los estudios de la exactitud de las pruebas de diagnóstico
Nivel Tipo de evidencia
Ia Revisión sistemática (con homogeneidad) un estudios b de nivel-1
Ib Nivel- 1 de estudios b
II Nivel 2 estudios c, revisiones sistemáticas de estudios de nivel 2
III Estudios d nivel-3, las revisiones sistemáticas de estudios de nivel 3
IV
Consenso, experto en los informes del comité u opiniones y / o experiencia clínica sin
valoración crítica explícita, o basada en la fisiología, investigación de laboratorio o "primeros
principios
a) Homogeneidad significa que hay variaciones o en las direcciones y los grados de los resultados entre los
distintos estudios que se incluyen en la revisión sistemática.
b) Estudios de nivel 1 son los estudios que utilizan una comparación ciega de la prueba con un estándar de
referencia validado (estándar de oro)
en una muestra de pacientes que refleja la población a la que se aplicaría la prueba.
c) Nivel 2 de estudios son los estudios que sólo tienen uno de los siguientes:
• La población estrecha (la muestra no refleja la población a la que la prueba se aplica)
• Utiliza un estándar de referencia pobre (definido como el que se incluye la "prueba" en la "referencia", o
cuando la 'prueba' afecta a la "referencia")
• La comparación entre la prueba y norma de referencia no es ciego
• Estudios caso-control.
d) Nivel 3 son los estudios que tienen por lo menos dos o tres de las características enumeradas
anteriormente.

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
85
5.3 Clasificación o escalas de la enfermedad
CUADRO 1. Clasificación etiológica de la diabetes Mellitus
I.
Diabetes tipo 1
A) Inmune
B) Idiopática
II.
Diabetes tipo 2
III.
Otros tipos específicos:
A) Defectos genéticos en la función de la célula β
1. Cromosoma 12 , HNF-1α (MODY 3)
2. Cromosoma 7, glucocinasa (MODY 2)
3. Cromosoma 20, HNF-4α (MODY 1)
4. Cromosoma 13, factor promotor de insulina-1 (IPF-1;MODY 4)
5. Cromosoma 17, HNF-1β (MODY 5)
6. Cromosoma 2, neuroD1 (MODY 6)
7. Mutaciones DNA mitocondrial
8. Otros
B) Defectos genéticos en la acción de la insulina
1. Resistencia a loa insulina tipo A
2. Leprechaunismo
3. Síndrome Rabson-Mendenhall
4. Diabetes lipoatrófica
5. Otros
C) Enfermedades del páncreas exócrino
1. Pancreatitis
2. Trauma/pancreatectomía
3. Neoplasia
4. Fibrosis quística
5. Hemocromatosis
6. Pancreatopatía fibrocalculosa
7. Otras
D) Endocrinopatías
1. Acromegalia
2. Síndrome de Cushing
3. Glucagonoma
4. Feocromocitoma
5. Hipertiroidismo
6. Somatostatinoma
7. Aldosteronoma
8. Otras
E) Diabetes inducida químicamente o por drogas
1. Vacor
2. Pentamidina
3. Ácido nicotínico
4. Glucocorticoides
5. Hormonas tiroideas
6. Diazóxido
7. Agonistas β-adrenérgicos
8. Tiazidas
9. Dilantin
10. γInterferón
11. Otros
F) Infecciones
1. Rubéola congénita
2. Citomegalovirus
3. Otros
G) Diabetes poco común mediada inmunológicamente
1. Síndrome de ”stiff man”
2. Anticuerpos contra el receptor de insulina
3. Otros
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
86
H)
Otros síndromes g
enéticos algunas veces asociados con diabetes
1. Sindrome de Down
2. Síndrome de Klinefelter
3. Síndrome de Turner
4. Síndrome de Wolfram
5. Ataxia de Friedreich
6. Corea de Huntington
7. Síndrome Laurence-Moon-Biedl
8. Distrofia miotónica
9. Porfiria
10. Síndrome de Prader-Willi
11. Otros
IV.
Diabetes Mellitus Gestacional.
Los pacientes con algún tipo de diabetes pueden requerir tratamiento con insulina en algún momento de su enfermedad. Tal uso
de
insulina no por sí mismo no clasifica a la diabetes.
Fuente: Diabetes Care 2011; 34: S65
Cuadro 2: Programa educativo
Un programa educativo debe abordar en sus sesiones los siguientes aspectos:
• Bienvenida: Generalidades sobre la diabetes y sus mitos, la reflexión sobre el estilo de vida.
• Cómo establecer las metas de mi tratamiento
• Técnicas de automonitoreo
• Hiperglucemia e hipoglucemia
• Nutrición saludable
• El plato del bien comer
• Las etiquetas de productos alimenticios uso de endulzantes
• Aprende a solucionar problemas
• Enfrenta el estrés, prevención de recaídas
• Actividad física
• Cuidados de los pies, de la boca y otras medidas de autocuidado
• La familia y la diabetes, manejo de las emociones.
Durante estas sesiones educativas es conveniente abordar una serie de tópicos de acuerdo a las necesidades individuales y de grupo que
pueden incluir:
• Aceptación de la enfermedad.
• Activación de las capacidades de auto cuidado del enfermo (empowermet)
• Establecimiento y evaluación de las metas personales
• Información acerca de los aspectos fundamentales de la enfermedad y su tratamiento
• Desarrollo de habilidades de modificación de estímulos ambientales, negociación de diferentes tipos de apoyo, auto reforzamiento
y auto motivación
• Aprendizaje de habilidades para el control y vigilancia de la enfermedad: cuidado específicos de su enfermedad y uso de fármacos
• Aprendizaje de técnicas de auto monitoreo (glucosa capilar, presión arterial, conteo de grasas, actividad física)
• Reconocimiento, tratamiento y prevención de complicaciones agudas y crónicas
• Terapia nutricional
• Importancia de la actividad física
• Conductas a seguir en diferentes circunstancias: viajes, días de enfermedad, compromisos sociales
• Apoyo y guía para integrar el tratamiento de la enfermedad a la vida diaria
• Aprender los esquemas de exámenes clínicos anuales
• Aprender a manejar el estrés que generan diferentes demandas ambientales
• Aprender técnicas para evitar la recaída en conductas indeseables
• Aprender a aceptar y enfrentar diferentes complicaciones
• Desarrollar habilidades para mejorar problemas interpersonales, familiares y otros relacionados
• Aprender a identificar diferentes reacciones y trastornos afectivos (depresivos y de ansiedad), de alimentación, sexuales que
pudieran ocurrir al enfermo
• Se deben brindar intervenciones que favorecen la participación del paciente en la toma de decisiones de factores importantes del
tratamiento para mejorar la responsabilidad personal y la independencia.
Fuente: Diabetes Care 2011; 34: S91

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
87
Cuadro 3: Entrevista motivacional
Conceptos generales de entrevista motivacional
La entrevista motivacional es una técnica utilizada para motivar a los pacientes al cambio. La idea general es ayudarle al paciente a
moverse de un nivel de complacencia con el estado actual de su salud a una ambivalencia que permita que el paciente evoque la
deseabilidad del cambio.
Mediante esta técnica se busca modificar el balance de decisión hacia el cambio conductual haciendo evidente que los inconvenientes
del no cambio superan los inconvenientes de cambiar.
El abordaje de la entrevista motivacional es de tipo colaborativo en el cual el profesional busca provocar en el paciente el reconocimiento
de la necesidad y deseo de cambio. La perspectiva del paciente es reconocida, así como su autonomía.
Se asume que el paciente es responsable de encontrar en sí mismo, con el apoyo profesional, los medios para realizar los ajustes
necesarios.
El profesional apoya al paciente a visualizar el cambio. Se requiere una actitud de curiosidad sobre el impacto del cambio en los niveles
biológico, psicológico, social y espiritual. Se le apoya al paciente utilizando sus propios valores y metas
Fuente: Rollnick, S., & Allison, J. 2001. Motivational interviewing. In N. Heather, T. J. Peters & T. Stockwell (Eds.), International handbook
of alcohol dependence and problems (pp. 593-603). New York: John Wiley
Cuadro 4: Grupo de alimentos
Grupo Alimentos Tamaño de la porción Tips
Frutas
Ciruela, chabacano, guayaba, higo, plátano,
dominico
3 piezas
Una porción es
aproximadamente lo
equivalente a un puño de
fruta.
No consumir más de una
o dos porciones por
comida
Duraznos, mandarinas, tejocote, tuna
2 piezas
Manzana, higo, naranja, granada
1 pieza
Plátano, mango, pera, toronja, chicozapote,
zapote negro
½ pieza
Uvas, zarzamoras o jugo de naranja, toronja
o mandarina
½ taza
Fresas, toronja, naranja
(en gajos), melón,
papaya, sandía
1 taza
Mamey
1/3 taza
Piña
3/4 taza
Kiwi
1½ pieza
Verduras
Verduras crudas
1 taza
Una taza= un puño de
adulto
Media taza= un puño de
niño
Consumir al menos tres
porciones al día
**La papa y elote NO son
verduras
Verduras cocidas
½ taza
Cereales y
tubérculos
Arroz, pasta cocida, cereal sin azúcar
(hojuelas de maíz, de trigo integral) avena,
elote cocido
½ taza
DESAYUNO, CENA Y
REFRIGERIOS: No consumir
más de dos porciones al día
COMIDA: No consumir más
de tres porciones por
ocasión
Bolillo, telera sin migajón, media noche, bollo
de hamburguesa, barra de cereal
pieza
Tortilla de maíz, pan de caja integral, negro o
multigrano, papa cocida mediana, elote, hot
cake casero
1 pieza
Galleta (maría, haban
eras, saladas) o papas
de cambray, palitos de pan
4 piezas
Palomitas caseras sin grasa
2½ tazas
Camote
1/3 taza

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
88
Grupo Alimentos
Tamaño de la
porción
Tips
Grupo Rojo:
Muslo o pierna de pollo sin piel
1 pieza
Comida: No consumir más de una
porción por día
*Evitar esta selección en desayunos
Albóndigas de res, pollo o pescado
2 piezas
Comida: No consumir más de una
porción por día
*Evitar esta selección en desayuno y
cena
Quesos frescos (panela, canasto, cottage,
requesón, ricotta) en rebanada, jamón en
peso a 30 g o pechuga de pavo en
rebanada
2 rebanadas delgadas
equivalen en peso a 30
g
En desayuno y Cena: No consumir más
de una porción
Comida No consumir más de una porción
por ocasión
Salchicha de pavo, huevo
1 pieza
Claras de huevo
2 p
iezas
Atún en agua
1/2 taza
Leguminosas
Leguminosas cocidas: frijol, haba, lenteja,
garbanzo, alverjón, alubia, chícharo seco,
soya texturizada
1/2 taza
Consumir 1 a 2 porciones por ocasión
Alimentos de origen
animal
Leche descremada
· Líquida
· En polvo
· Evaporada
Yogurt natural sin azúcar descremado
Jocoque natural descremado
1 taza
3 cucharadas
1/2 taza o 120 ml
1 taza
1 taza
Se considera carne ya cocida
1 Ración
Aves (carne sin piel): Avestruz, codorniz,
faisán, gallina, pavo o pollo
Cerdo: maciza
Conejo: cualquier parte magra (sin grasa)
Res: aguayón, bistec, bola, carne seca,
cecina, chambarete, falda, filete, maciza y
molida especial
Ternera: espaldilla, lomo, pierna
40 g
40 g
40 g
40 g
Bistec de res, pechuga de pollo aplanad
a o
filete de pescado
Una porción es igual a
30 g
La recomendación para
Hombres= 120 g
Mujeres: 90 g
Comida: No consumir más de una
porción al día
Una porción es aproximadamente lo
equivalente a una palma de mano
(hombre o mujer respectivamente)
*Evitar esta selección en desayuno, cena
y colaciones o refrigerios
Fuente: Pérez LA, Palacios GB, Castro BA. Sistema Mexicano de Alimentos Equivalentes. 2008. Fomento de Nutrición y Salud AC. 3ª ed

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
89
Cuadro 5: Índice glucémico
El índice glucémico (IG) es una cl
asificación de los alimentos, basada en la respuesta postprandial de la glucosa sanguínea,
comparados con un alimento. Mide el incremento de glucosa en la sangre, luego de ingerir un alimento o comida. El Doctor David
Jenkins, creo esta clasificación, con el objetivo de ayudar a identificar los alimentos más adecuados para pacientes diabéticos. Su
estudio "Glycemic index of foods: a physiological basis for carbohydrate exchange", apareció en Marzo de 1981.
¿De qué depende que los alimentos tengan un alto índice glucémico?
En primer lugar dependerá del propio alimento en sí mismo observando así que una zanahoria (rica en hidratos de carbono) tendrá
un índice glucémico más alto que un cacahuete (maní).
Otros factores que también influyen son la cantidad de fibra que aporte ese alimento o que esté en esa comida y por supuesto un
factor básico será la proporción de hidratos y de proteína de esa comida. Así según que alimentos combinemos podrá variar el
resultado final. Los hidratos tienden a subir nuestros niveles de glucosa y las proteínas los disminuyen. Así veremos alimentos que
rápidamente provocan una subida de los niveles de azúcar o glucosa en nuestro organismo (tendrán un alto índice glucémico). y
otros que lo hacen muy lentamente (tendrán un bajo índice glucémico).
Consideraciones para el Uso de las Tablas.
Debemos tener en cuenta que el índice glucémico es una herramienta muy útil, pero no debe utilizarse en forma aislada. No
debemos clasificar a un alimento como perjudicial por tener un IG alto, ya que contrariamente en algunos casos esto puede ser
una ventaja.
Tampoco debemos esperar que el índice glucémico de un alimento sea preciso. Sin embargo, si nos puede orientar acerca de la
respuesta metabólica del cuerpo hacia los alimentos. Muchas tablas incluyen información tomando como alimento estándar al
pan blanco, así como a la glucosa. Hemos optado por incluir solamente valores de IG relativos a la glucosa (glucosa = 100), pero si
se desea conocer el valor de IG con respecto al pan blanco, se deberá multiplicar la cifra de nuestra tabla por 1,42 (Glucosa = 100
/ Pan blanco = 70).
Sustituyendo los hidratos de carbono de bajo índice glucémico, especialmente en las meriendas o comidas aisladas, podemos
mejorar la regulación del azúcar en sangre, reducir la secreción de insulina y ayudar a un programa de pérdida de peso.
Índice glucémico de los alimentos
Glucosa
110
Jugo de naranja
50
Naranja
40
Almidón de maíz
110
Piña
158
Leche entera
39
Zanahoria cocida
92
Frijoles
55
Tomate
38
Puré de patatas ins
tantáneo
92
Tortilla mexicana
54
Helado
36
Miel
87
Kiwi
53
Garbanzo
36
Maíz en copos
80
Plátano
52
Yogur
36
Mango
80
Arroz integral
52
Leche entera
34
Arroz blanco
72
Cereal integral
52
Peras
34
Papas cocidas
70
Habas verdes
51
Fresas
32
Palomitas
de maíz
69
Patatas dulces (boniatos)
51
Alubias
29
Pan blanco
69
Pan integral
51
Lentejas
29
Pasta de trigo
67
Espaguetis de harina refinada
50
Nopal
10
Chocolate
67
Espagueti blanco
49
Salchichas
28
Uvas
66
Leche descremada
46
Melocotones
26
Pasa
s
64
Duraznos frescos
45
Ciruelas
25
Remolacha
64
Jugo de manzana
58
Elote cocido
63
Cerezas
23
Manzana
44
Fructosa: Azúcar de la fruta
20
Azúcar blanca (sacarosa)
59
Pan de centeno integral
42
Soya
15
Pasteles
59
Espagueti de trigo integral
42
Ca
cahuate
14
Fuente: Grillparzer M. 2005. Dieta glicémica, Editorial Everest. León (España). ISBN: 978-84-241-1754-2.

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
90
Cuadro 6: Clasificación de la intensidad de la actividad física en base a 60 minutos de duración
Intensidad
VO2
max %
Frecuencia cardiaca máxima (%)
*
PSE¥
* ¥¥
Muy suave
<20
<35
< 10
suave 20-39 35-54 10-11
Moderada
40
-
59
55
-
69
12
-
13
Intenso
60
-
84
70
-
89
14
-
16
Muy intenso
>85
90
-
99
17
-
19
Máximo
100
100
20
Fuente: Modificado de Haskell y Pollock de Physical Activity and Health: A Report of the Surgeon
General ADA 2004
* Frecuencia cardiaca máxima (FCmáx) = 220 – edad (Nota: Es preferible y recomendable que la FCmáx se obtenga durante una prueba
de esfuerzo cuando sea posible
¥ Usando la escala de 6 – 20 de la Percepción Subjetiva del esfuerzo (PSE) de Borg;
¥¥ Los valores máximos son promedios alcanzados durante ejercicio máximo por adultos sanos
Cuadro 7: Escala de Borg de esfuerzo percibido
Fuente: Modificado de Haskell y Pollock de Physical Activity and Health: A Report of the Surgeon General ADA 2004
Cuadro 8: Promoción de ejercicio
Recomendaciones para promover la actividad física
Debido a que las personas tienen horarios de trabajo saturados, obligaciones familiares, y fines de semana con múltiples compromisos
presentan dificultades para dedicar tiempo a la actividad física, se recomiendan las siguientes acciones para la práctica de actividad
física.
• Hacer ejercicio en pequeños periodos. La investigación ha mostrado que la actividad física de moderada intensidad puede
acumularse a través del día, que puede ser tan efectiva como realizar 30 minutos seguidos al día.
• Combinar diferentes tipos de ejercicio. Las combinaciones de actividad física de intensidad moderada y vigorosa pueden
utilizarse para alcanzar la meta de actividad física. Por ejemplo se puede caminar por 30 minutos dos veces por semana y
correr a una intensidad mayor por otros dos días.
• Ajustar los horarios. Puede ser más fácil para el paciente caminar durante la hora de la comida, o quizás hacerlo después de la
cena. La clave es establecer días y horas en las que se convierta la actividad física en parte de la rutina cotidiana.
• El gimnasio no es indispensable. Un par de tenis y un poco de motivación es todo lo que se necesita.
• Hacerlo un asunto familiar: Involucrar a la esposa, hijos, o a un amigo a la realización de ejercicio para agregar diversión a la
actividad. La práctica de actividad física con los niños ayuda a desarrollar un hábito saludable.
• Desarrollar diversas habilidades que favorezcan el auto control: los recordatorios pueden funcionar para introducir y mantener
a largo plazo la actividad física. Así mismo, algunos reforzadores individuales (regalos, motivadores, halagos) tienen la cualidad
de mantener las nuevas conductas relacionadas a la actividad física.
Fuente: El Ejercicio y la Diabetes Mellitus”, © 1997 American College of Sports Medicine (MSSE, 19:12, 1998, pp. i-vi)
Escala
Percepción de la Intensidad del Ejercicio
6
-
7
Sumamente Fácil
8
-
9
Muy Fácil
10
-
11
Algo Fácil
12
-
14
Más o meno
s fácil
15
Difícil
16
-
17
Muy Difícil
18
-
20
Sumamente Difícil

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
91
Cuadro 9: Preparación para el ejercicio
Preparar un individuo con diabetes para un programa de actividad física seguro y placentero es tan importante como la actividad física
en sí misma.
• El individuo joven con buen control metabólico puede en forma segura participar en la mayor parte de las actividades.
• Al individuo maduro y al adulto mayor con diabetes debe motivárseles para que se encuentren físicamente activos.
• El proceso de envejecimiento produce degeneración en los músculos, ligamentos, huesos y articulaciones. La falta de uso y la
diabetes pueden agravar estos problemas.
Fuente: “El Ejercicio y la Diabetes Mellitus”, © 1997 American College of Sports Medicine (MSSE, 19:12, 1998, pp. i-vi)
Cuadro 10: Recomendaciones para el calentamiento y enfriamiento en el ejercicio
Después de evaluar médicamente a la persona que va a iniciar un programa de actividad física, una recomendación estándar para todas
las personas con diabetes es realizar un calentamiento y un enfriamiento apropiados.
• El calentamiento consiste en 5 a 10 minutos de actividad aeróbica (caminar, pedalear) con una intensidad baja. El
calentamiento permite preparar los músculos, corazón y pulmones para un incremento progresivo de la intensidad del ejercicio.
• Después de un breve calentamiento, los músculos deben ser gentilmente estirados por otros 5 a 10 minutos.
• Primariamente los músculos usados durante la sesión de actividad física deben ser estirados, pero lo óptimo es hacerlo con
todos los grupos musculares. Puede invertirse el orden de estas acciones.
• Después de la práctica del ejercicio es importante llevar a cabo una fase de enfriamiento de 5 a 10 minutos.
Fuente: “El Ejercicio y la Diabetes Mellitus”, © 1997 American College of Sports Medicine (MSSE, 19:12, 1998, pp. i-vi)
Cuadro 11: Ejercicio y neuropatía
Ejercicios para pacientes diabéticos con pérdida de las sensaciones protectoras
Ejercicio contraindicado
Ejercicio recomendado
Banda sin fin
Na
tación
Caminata prolongada
Ciclismo
Correr
Canotaje
Subir escalones
Ejercicios de silla, de brazo y sin carga de peso
Fuente: “El Ejercicio y la Diabetes Mellitus”, © 1997 American College of Sports Medicine (MSSE, 19:12, 1998, pp. i-vi)
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
92
Cuadro 12: Características generales de los hipoglucemiantes orales
Grupo
Principal
mecanismo de
acción
Principal
indicación
No se recomienda uso
en caso de:
Efecto en
HbA1c
Efecto en
peso
Sulfonilureas
Incremento de
secreción
pancreática de
insulina.
DM2 de re
ciente
diagnóstico,
Sin sobrepeso.
Embarazo,
insuficiencia renal o
hepática,DM1
Disminución
de 1-2%
Aumento
Biguanidas
Disminución de
producción
hepática de
glucosa.
DM2 de reciente
diagnóstico,
pacientes con
sobrepeso.
Embarazo
Insuficiencia renal,
insuficiencia hepática o
insuficiencia cardiaca,
acidemia, infección grave
Disminución
de 1-2%
Disminución
Glitinidas
Incremento de
secreción
pancreática de
insulina.
Hiperglucemia
postprandial,
hiperglucemia con
ERC 4-5
Embarazo,
insuficiencia cardiaca,
DM1
Disminución
de 0.5-
1.5%
Incremento
Tiazolidinedionas
Incremento de
captación de
glucosa en el
músculo estriado.
DM2 con falla a
sulfonilureas y
biguanidas
Embarazo, retención
hídrica, insuficiencia
hepática, insuficiencia
cardiaca, anemia, DM1
Disminuci
ón
de 0.5-
1.4%
Incremento
Inhibidores de alfa
glucosidasa intestinal
Disminución de
absorción
intestinal de
glucosa
DM2 con falla a
sulfonilureas y
biguanidas,
hiperglucemia
postprandial
Absorción intestinal
deficiente, enfermedad
inflamatoria intestinal,
insuficiencia hepática
Disminución
de 0.5-
0.8%
Neutro
Incretinas y análogos de
amilina
Incremento de
secreción de
insulina,
disminución de
producción
hepática de
glucosa, retardo
en vaciamiento
gástrico
Falla a biguanidas,
hiperglucemia
postprandial.
Por definirse otras
indicaciones
Embarazo
Insuficiencia renal o
hepática, DM1
Disminución
de 0.5-1%
Disminución o
neutral
Fuente: Guía Clínica Diabetes Mellitus tipo 2 ministerio de Salud Santiago 2010

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
93
Cuadro 13: Dosis y principales efectos secundarios de los hipoglucemiantes orales
C la ve
C la veC la ve
C la ve Hip og luc e m ia nte
Hip o g lu c e m ia n teHip o g lu c e m ia n te
Hip o g lu c e m ia n te
Do s is
Do s isDo s is
Do s is
in ic ia l
in ic ia l in ic ia l
in ic ia l
Do sis
Do sis Do sis
Do sis
m á x im a
m á x im am á x im a
m á x im a
P re se n ta ció n
P re se n ta ció nP re se n ta ció n
P re se n ta ció n Efe cto s a d ve rso s
Efe cto s a d ve rso sEfe cto s a d ve rso s
Efe cto s a d ve rso s C o n tra ind ic a c io n e s
C o n tra ind ic a c io n e s C o n tra ind ic a c io n e s
C o n tra ind ic a c io n e s
5165 Metform ina 500-850m g 2550m g
TA B LE TA . C ada tableta
c ontie ne: C lorhidra to de
m etform ina 850 mg. .
E fec tos gas trointes tinales
(ac idez , na u´s eas , s abor
m etá lic o, diarre a), a c idos is
lá c tic a
Interfere e n la a bs orc ión de
vitam ina B
12
E nferm edad re nal eta pa 3- 4
Ins ufic ie nc ia hepá tic a
ins ufic ie nc ia c ardiac a s evera
E nferm edad pulm ona r obs truc tiva
c rónic a
E mbara z o y la c tanc ia
A lc oholis mo
E mpleo de c ontra s tes yodados
1042 G libenc lam ida 5m g 20m g
TA B LE TA . C ada tableta
c ontie ne: G libe ncla m ida 5
m g. E nvas e c on 50 table tas .
Hipogluce m ia
Aum ento de pes o
Altera c iones ga s trointes tina les
R a s h/hipers ens ibiliz ac ión
Leuc openia
Diabe tes me llitus 1
Hipe rs ens ibilida d
E mbara z o y la c tanc ia
C e toa c idos is diabé tic a
A lergia a s ulfam idas
S in c la ve G lipiz ida 2.5 m g 20m g
TA B LE TA . C ada tableta
c ontie ne: glipiz ida 5 y 10
m g
Náus ea , dia rrea, rea c cione s
c utane s , m a re s o, s om nolenc ia,
c efale a
Hipe rs ens ibilida d droga
Ins ufic ie nc ia hepá tic a
C e toa c idos is diabé tic a
S in c la ve G lim e pirida 1 m g 4 m g
TA B LE TA . C ada tableta
c ontie ne: glim epirida 2 y 4
m g
Hipogluce m ia
De terioro vis ual tra ns itorio
R e a c c ión a lé rgic a
Hipe rs ens ibilida d droga
S in c la ve R e paglinida
0.5m g c on
c / a lim e nto
4m g c on
c /a lim ento
C O MP R IMIDO . C ada
c om prim ido c ontiene: 0.5,1
y 2 m g
Hipogluce m ias
Tras tornos diges tivos
(na ús ea s ,es treñim iento,
vóm ito,dis pe ps ia)
No as oc ia r re paglinida c on
gem fibroz ilo
Diabe tes me llitus tipo 1
Hipe rs ens ibilida d
C e toa c idos is diabé tic a
Ins ufic ie nc ia hepá tic a gra ve
S in c la ve Nateglinida
60m g c on
c /a lim ento
120 m g c on
c /a lim ento
G R A G E A. C a da gragea
c ontie ne 120m g
Hipogluce m ia
E le vac ión de e nz im a s he pátic a s
Hipers ens ibilidad
Diabe tes me llitus tipo 1
Hipe rs ens ibilida d droga
C e toa c idos is diabé tic a
4149 P ioglitaz ona 15m g 30m g
TA B LE TA . C a da table ta
c ontie ne: C lorhidra to de
pioglita z ona a 15 m g de
piog litaz ona.
R e tención de líquidos
He patotoxic ida d
E dem a , a ume nto de pes o
Inc rem e nto de la incidenc ia de
ins ufic ienc ia c a rdia c a
Aum ento de frac tura s de
exterm ida des e n m ujeres
5166 A c a rbos a 20-50m g
100m g tre s
vec e s a l día
TA B LE TA . C ada tableta
c ontie ne: Ac arbos a 50 m g.
E nvas e c on 30 table tas .
Dis tens ión a bdom ina l, fla tulenc ia
dia rrea . E l us o c onjunto c on
antiác idos dis m inuye s u e fec to,
dis minuye a bs orc ión de
digox ina.
He patotoxida d
E nferm edad re nal eta pa 4
Ins ufic ie nc ia hepá tic a
E nferm edad infla m a toria intes tina l
S in c la ve E xe natida
5m c g S C 2
vec e s al día
10-20m c g
S C 2 vece s
al día
P res enta c ión inyec table 5.0-
10.0 ( µg)
Na us e a s , vóm itos , dia rrea ,
C a s os de panc re a titis aguda
B e nefic ios y s egurida d a la rgo
pla z o de s c onocidos
Alto c os to
E nferm edad re nal eta pa 4
E nferm edad infla m a toria intes tina l
gra ve
S in c la ve S itagliptina 100m g DU 100m g
C O MP R IMIDO . C ada
c om prim ido c ontiene: 25, 50
ó 100mg
S in c la ve V ildagliptina
50 m g dos
vec e s por
día
50 m g dos
vec e s por
día
TA B LE TA . C ada tableta
c ontie ne:
50m g
A n á lo g o s d e G P L-1):
A n á lo g o s d e G P L-1):A n á lo g o s d e G P L-1):
A n á lo g o s d e G P L-1):
In h ib id ore s d e l a d ip e p tid ilp e p tid a sa 4 (DP P -4)
In h ib id ore s d e l a d ip e p tid ilp e p tid a sa 4 (DP P -4)In h ib id ore s d e l a d ip e p tid ilp e p tid a sa 4 (DP P -4)
In h ib id ore s d e l a d ip e p tid ilp e p tid a sa 4 (DP P -4)
C a s os de panc re a titis aguda
Vilda gliptina : no indic a da c on
ins ulina , m onotera pia ni triple
tera pia
B e nefic ios y s egurida d a la rgo
pla z o de s c onocidos
E nferm edad re nal eta pa 4
Ins ufic ie nc ia hepá tic a
Hipe rs ens ibilida d droga
B ig ua n id a s
B ig ua n id a sB ig ua n id a s
B ig ua n id a s
S u lfo n ilu re a s
S u lfo n ilu re a sS u lfo n ilu re a s
S u lfo n ilu re a s
Tia z o lid in e d io n a s o g li ta zo n a s
Tia z o lid in e d io n a s o g li ta zo n a sTia z o lid in e d io n a s o g li ta zo n a s
Tia z o lid in e d io n a s o g li ta zo n a s
In h ib i d o re s d e a lfa g lu c o sid a sa
In h ib i d o re s d e a lfa g lu c o sid a saIn h ib i d o re s d e a lfa g lu c o sid a sa
In h ib i d o re s d e a lfa g lu c o sid a sa
G lin id a s
G lin id a sG lin id a s
G lin id a s
Fuente: Cuadro Básico de Medicamentos del IMSS
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
94
Cuadro 14: Fármacos hipoglucemiantes (insulinas)
C la v e
C la v eC la v e
C la v e In s u lin a
In s u lina In s u lina
In s u lina P re s en ta c ió n
P re s en ta c ió nP re s en ta c ió n
P re s en ta c ió n E fec to s a d ve rs o s
E fec to s a d ve rs o sE fec to s a d ve rs o s
E fec to s a d ve rs o s C o ntra in d ic ac io n e s
C o n tra in d ic ac io n e s C o n tra in d ic ac io n e s
C o n tra in d ic ac io n e s
4158 INS ULINA G LAR G INA
S O LUC IO N INYE C TAB LE . C ada m ililitro de s oluc ión
c ontiene: Ins ulina glargina 3.64 m g equiva lente a 100 UI
de ins ulina hum ana . E nvas e c on un fras co ám pula c on
10 m l.
R eac c iones alérgic a s ,
lipodis trofia,
hipokalem ia
Hipers ens ibilida d a la ins ulina
glargina o a c ualquiera de los
c om ponentes de la fórm ula
P rec auc iones : Ins uficienc ia re nal
y hepátic a. Los
betabloquea dores enm a s ca ra n
los s íntom as de hipogluc em ia
1050 INS ULINA HUMANA
S US P E NS IO N INYE C TAB LE . AC C IO N INTE R ME DIA
NP H.. C ada m ililitro c ontiene: Ins ulina hum a na is ófana
(origen ADN rec om bina nte) 100 UI ó Ins ulina z inc
is ófana hum a na (origen AD N rec om bina nte) 100 UI.
E nvas e c on un fras c o ám pula con 10 m l.
1051 INS ULINA HUMANA
S O LUC IO N INYE C TAB LE . AC C IO N R AP ID A
R E G ULAR .. C a da m ililitro c ontiene : Ins ulina hum ana
(origen ADN rec om bina nte) 100 UI ó Ins ulina z inc
hum a na (origen ADN re c om bina nte ) 100 UI. E nva s e c on
un fra s co ám pula c on 10 m l.
4157
INS ULINA HUMANA D E
AC C IO N INT E R MED IA
LE NTA
S US P E NS IO N INYE C TAB LE . C ada m ililitro c ontiene :
Ins ulina zinc c om pues ta hum ana (origen AD N
rec om bina nte) 100 UI. E nvas e c on fra s co á m pula c on
10 m l.
4162 INS ULINA LIS P R O
S O LUC IO N INYE C TAB LE . C ada m ililitro c ontiene :
Ins ulina lis pro (origen AD N rec om bina nte) 100 UI.
E nvas e c on fra s c o á m pula c on 10 m ililitros .
R eac c iones alérgic a s ,
lipodis trofia,
hipokalem ia y
hipogluc em ia.
Hipers ens ibilida d al fárm a c o e
hipogluc em ia
4148
INS ULINA LIS P R O -
LIS P R O P R O TAMINA
S US P E NS IO N INYE C TAB LE . C ada m ililitro c ontiene :
Ins ulina lis pro (origen AD N rec om bina nte) 25 UI. Ins ulina
lis pro prota m ina (origen AD N rec om bina nte) 75 UI.
E nvas e c on dos c a rtuc hos c on 3 m l ó un fra s co ám pula
c on 10 m l.
R eac c iones alérgic a s ,
lipodis trofia,
hipokalem ia e
hipogluc em ia.
C ontraindic a c iones :
Hipers ens ibilida d al fárm a c o,
hipogluc em ia
Hipers ens ibilidad
inm e diata. S índrom e
hipogluc em ic o.
Lipodis trofia.
Hipers ens ibilida d al fárm a c o.
Fuente: Cuadro Básico de Medicamentos del IMSS
Esquema 1: Acción de las insulinas en el tiempo
Fuente: Adaptada de MC Mahon GT and Dluhy RG. Intention to Teat- initiating insulin and the 4 T study Neng J med 2007; 357: 1759-
61
0
1
0
24
NPH
Glargina
Efecto
Efecto Efecto
Efecto
Glucémico
Glucémico Glucémico
Glucémico
Relativo
RelativoRelativo
Relativo
HORAS
HORASHORAS
HORAS
20
12
4
8
18
Detemir
Rápida Regular
2
6
14
16
22
Lispro, aspart, glulisina

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
95
Cuadro 15: Características de las insulinas
Insulina * Inicio de acción Efecto pico máximo Duración del efecto
Rápida
(regular)
Ultrarápidas
Lispro
Aspart
Glulisina
Intermedia (NPH)
Prolongadas
Glargina
Detemir
Premezclada:
Insulina 70/30 (NPH-Regular)
Lispro-Protamina 70/30
30
-
60’
5-15’
10-20´
5-10´
1- 2 h
4-6 h
1 h
30-60´
5-15´
2
-
3 h
1-2 h
40- 50´
1-2h
6-12 h
ninguno
ninguno
2-4 y 6-12 h
1-2 y 6-12 h
6
-
8 h
3-5 h
4-6 h
3-4h
18-24 h
24 h
17-24 h
16-18 h
18-22 h
Fuente: JAMA 2003; 289:2254-2264
1. Asume una dosis de 0.1 – 0.2 u/Kg/Inyección
2. La absorción puede variar significativamente, dependiendo del sitio de inyección
Esquema 2: Esquema de insulina y agentes orales
Uso del esquema de una inyección de insulina + antidiabéticos orales
Fuente: JAMA 2003; 289:2254-2264
Manejo con antidiabéticos orales: SU + Metformina
Agregar Insulina
NPH o glargina al acostarse (a las 22 h.)
0.1
-
0.2 U kilo peso
0.1 a 0.2 U por Kg. peso
22 h.

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
96
Esquema 3: Monoterapia con insulina
Fuente: JAMA 2003; 289:2254-2264
Cuadro 16: Recomendación para ajustar la dosis de insulina
Dosis inicial 10UI/día de insulina basal
Ajuste dosis semanal usando el promedio de las determinaciones de glucemia en ayuno.
glucosa de ayuno (mg/dl) Incremento de insulina (IU/día)
100-120 2 unidades
120-140 4 unidades
140-180 6 unidades
≥180 8 unidades
Fuente: The Treat-to-Target Trial Diabetes Care 2003; 26: 3080-3086
El aumento de la dosis deberá ser cada semana, hasta alcanzar metas de control.
En caso de hipoglucemia nocturna sintomática, disminuir la dosis de dos en dos unidades
35%
1/3
Se agrega al manejo esquema de insulina intermedia NPH 2
veces al día
65%
2/3
8 AM
20 PM

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
97
Cuadro 17: Cálculo del riesgo cardiovascular escala de FRAMINGHAM
Cuadro 18: Clasificación de Hipertensión

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
98
CATAGORIA
SISTOLICA mmHg
DIASTOLICA mmHg
Optima
< 120
<80
Normal
120
-
129
80
-
84
Normal alta
130
-
139
85
-
89
Hipertensión grado 1
140
-
159
9
0
-
99
Hipertensión grado 2
160
-
179
100
-
109
Hipertensión grado 3
> =180
>= 110
Hipertensión sistólica aislada
> =140
<90
Fuente: Guidelines for the management of arterial hypertension, European Heart Journal 2007;28:14462-1536
El diagnóstico se realiza con dos o más determinaciones en días diferentes, se clasificará por el nivel de TA
más elevado, ya sea sistólica o diastólica.
La hipertensión sistólica aislada debe ser evaluada de acuerdo a los grados 1, 2, 3 de acuerdo a la valoración
sistólica de los rangos indicados, si la presión diastólica es < de 90 mmHg,
Los grados 1,2 y 3 corresponden a la calificación leve, moderada y grave respectivamente.
Cuadro 19: Evaluación del paciente diabético hipertenso
Evaluación inicial del paciente diabético c
on hipertensión
•
Diagnóstico reciente de HTA
a) Investigar causa: medicamentos (AINES, anticonceptivos orales, esteroides, simpaticomiméticos, etc.), enfermedad renal (pr
oteinuria,
hematuria, enf. Poliquístico, hidronefrosis, neoplasia), enfermedad renovascular (soplo abdominal), feocromocitoma (paroxismos de
taquicardia, hipertensión, “flush”), hipertiroidismo (temblor distal, diarrea, pérdida de peso), Cushing (estrías abdominales, joroba, etc.),
coartación (pulsos femoral débiles).
b) Factores de riesgo cardiovascular asociados: tabaquismo, HDL-colesterol, historia familiar, edad y sexo (hombres).
c) Daño a órgano blanco: vascular (enfermedad vascular cerebral, isquemia cerebral transitoria, demencia, soplo carotideo.), hipertrofia
de ventrículo izquierdo o bloqueo de rama izquierda en EKG, cardiopatía isquémica (infarto, angina, bypass o angioplastía coronaria),
insuficiencia cardíaca, enfermedad vascular periférica, hemorragia o exudados en fondo de ojo, papiledema, afección renal (proteinuria,
elevación de creatinina)
d) Enfermedades o situaciones acompañantes: dislipidemia, enfermedad cardiovascular pre-existente.
•
Diagnóstico previo:
a) Tira urinaria para búsqueda de proteínas y sangre
b) Creatinina y electrolitos séricos
c) Glucosa de ayuno
d) Colesterol total, HDL-c y triglicéridos
e) Electrocardiograma
f) Fondo de ojo
Fuente: Evaluación clínica del paciente hipertenso. Hipertensión 2005; 22 Supl 2:27-36

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
99
Cuadro 20: Fármacos antihipertensivos
C la ve
C la veC la ve
C la ve G é n e ri c o
G é ne ri c oG é ne ri c o
G é ne ri c o
Do sis
Do sis Do sis
Do sis
re c o m e n da da
re c o m e n da dare c o m e n da da
re c o m e n da da
P re se n ta c ió n
P re se n ta c ió nP re se n ta c ió n
P re se n ta c ió n Efe c to s a d ve rs o s
Efe c to s a d ve rs o s Efe c to s a d ve rs o s
Efe c to s a d ve rs o s C on tra in dic a c io ne s
C o ntra in dic a cio ne s C o ntra in dic a cio ne s
C o ntra in dic a cio ne s
2301 HIDR OC LO R O TIAZIDA 5 a 100 m g/día
TA B LE TA . C ada tableta c ontiene:
Ta bletas 25 mg
Hipotens ión ortos tátic a, dia rre a,
leuc ope nia, agranuloc itos is ,
anemia aplá s tic a , im pote nc ia,
c a la mbres , hipe ruric e m ia,
Hipers ens ibilida d a l fárm a c o,
c irros is he pática e ins uficienc ia
re na l.
597 NIF E DIP INO
30 a 90m g/día C AP S ULA DE G E LA TINA B LA ND A. C a da
c á ps ula c ontiene : Nifedipino 10 mg.
599 NIF E DIP INO
30 mg c a da 24 horas ,
dos is m áxim a 60m g/día
C O MP R IMIDO DE LIB E R AC ION P R OLO NG A DA.
C a da c om prim ido contie ne : Nifedipino 30 mg.
2111
A MLO DIP INO 5 a 10 m g/día
TA B LE TA O C AP S ULA . C ada tableta ó c á ps ula
c ontiene : B es ilato o m a le ato de a m lodipino
equivalente a 5 m g de a m lodipino.
C efale a , fatiga , na us ea , a s tenia ,
s om nolenc ia , edem a ,
pa lpitac iones y m a reo.
Hipers ens ibilida d a l fárm a c o,
anc ianos , da ño he pá tic o y
de fic iencia de la perfus ión de l
m ioc ardio.
2530
C A NDE S AR TA N-
C ILE XE TILO
HIDR OC LO RO TIAZIDA
16.0/12. 5 m g una vez al
día
TA B LE TA . C ada tableta c ontiene: C a nde s a rtá n
16. 0 m g. Hidroc lorotia z ida 12. 5 mg.
C efale a , dolor lum bar, m a reo,
infec ción de l trac to res pira torio,
infec cione s de l tra cto urina rio,
taquic ard ia , fatiga , dolor a bdom ina l
Hipers ens ibilida d a los fárm ac os o
de rivados de s ulfonam ida s ,
emba ra zo, la c tanc ia, ins uficie nc ia
re na l y he pá tic a gra ve y g ota
574 CAPTOPRIL
25 a 150 mg/día
TA B LE TA . C ada tableta c ontiene: C a ptopril 25
m g.
Tos , proteinuria , dis ge us ia ,
dia rrea , hipe rkale m ia
Hipers ens ibilida d a l fárm a c o
2501 ENALAPRIL
10 a 60 m g
C A P S ULA O TAB LE TA . C ada c áps ula ó ta bleta
c ontiene : Maleato de enala pril 10 m g
Tos , proteinuria , dis ge us ia , diarre a Hipe rs ens ibilidad a l fárm ac o
2112 DILTIAZEM
30 mg c a da 8 hora s .
TA B LE TA O G R AG E A. C ada ta bleta o grage a
c ontiene : C lorhidrato de diltia z e m 30 m g
C efale a , c ans anc io, es treñimiento,
taquic ard ia , hipote ns ión, dis nea.
Infarto a gudo del m ioc ardio, edem a
pulmona r, bloque o de la
c onduc ción auric uloventric ula r,
ins ufic ienc ia c a rdiac a , re na l o
he pá tic a graves
2114 FELODIPINO
5 a 10 m g/día
TA B LE TA D E LIB E R AC IO N P R O LO NG A DA.
C a da table ta c ontiene: F elodipino 5 m g.
Náus ea, mareo, c efalea, rubor,
hipotens ión a rteria l. Otros e fec tos :
E s tre ñim ie nto y ede m a .
C hoque c ardiog é nic o, bloqueo
auric uloventric ula r, hipote ns ión
arteria l, as ma y c onc om itante con
be ta bloque adores
570 HIDRALAZINA
50 a 100m g /día
TA B LE TA . C ada tableta c ontiene: C lorhidra to de
hidrala z ina 10 mg.
Hipotens ión, c e falea, lupus ,
taquic ard ia
Ins ufic ie nc ia c ardia c a c ong es tiva,
ins ufic ienc ia re na l c rónic a,
c a rdiopatía is quém ica
4120 ISOSORBIDA
20 ó 40 mg c a da 8 hora s .
TA B LE TA . C ada tableta c ontiene: 5 - m ononitra to
de is os orbida de 20 mg.
C efale a , vértigo, náus ea , vóm ito,
hipotens ión a rteria l y ta quic a rdia
Hipers ens ibilida d a l fárm a c o,
es tados de bajo ga sto c ardia co,
hipovole m ia e hipotens ión arteria l.
592
IS O S O R B IDA
2.5 a 10 mg, repe tir c a da 5 a
15 minutos (m áxim o 3 dos is
en 30 minutos )
TA B LE TA S UB LING UA L. C ada tableta c ontiene:
Dinitra to de is os orbida 5 m g.
593
IS O S O R B IDA
5 a 30 m g c a da s eis hora s
E n Ins uf c a rdia c a
20 a 40 m g c ada 4 horas
TA B LE TA . C ada tableta c ontiene: Dinitrato de
is os orbida 10 m g.
2520
LO S A R TA N 50 a 200m g
G R A G E A O C O MP R IMIDO R EC UB IE R TO .
C a da gra ge a o com prim ido rec ubie rto contie ne :
Los artán potás ic o 50 m g.
Vértigo, hipotens ión, ra s h Hipe rs e ns ibilid a d
566
ME TILDO P A
(L-ALF AME TILDO P A)
250 m g a 1g/día e n una a tres
tom as
TA B LE TA . C ada tableta c ontiene:
Me tildop a 250 m g.
S eda c ión, hip otens ión ortos tátic a,
s equedad de la boc a, m are o,
depre s ión, edema, re tenc ión de
s odio, gine c om as tia, ga la c torrea,
dis m inuc ión de la libido e
im potenc ia.
Hipers ens ibilida d a l fárm a c o,
tum ores c romafines , hep a titis
aguda, c irros is he pátic a,
ins ufic ienc ia re na l y c on IMA O
572
TA R TR ATO DE
ME TO P R O LO L
50 A 300 m g
TA B LE TA . C ada tableta c ontiene: Ta rtra to de
m etoprolol 100 m g.
B radic ardia, hipotens ión, dia rre a ,
fatiga
Ins ufic ie nc ia c ardia c a c ong es tiva,
as ma, bloque o AV
597 NIF E DIP INO
30 a 90 m g/día fracc iona da 3
tom as
C A P S ULA DE G E LA TINA B LA ND A. C a da
c á ps ula c ontiene : Nifedipino 10 mg.
599
NIFE DIP INO
30m g/día , dos is m á xim a
60m g día
C O MP R IMIDO DE LIB E R AC ION P R OLO NG A DA.
C a da c om prim ido contie ne : Nifedipino 30 mg.
573
C LO RHIDRA TO DE
P RA ZO C IN
1 a 6 mg
C A P S ULA O C OMP R IMIDO . C ad a c áps ula o
c om prim ido c ontiene: C lorhidrato de praz os ina
equivalente a 1 m g de prazos ina .
hipotens ión ortós tatic a, m are o,
s inc ope, taquic ardia
Ins ufic ie nc ia c ardia c a c ong es tiva,
as ma, bloque o AV
537
P RO P A F ENO NA
Imp re gnación: 150 m g c ada 6
a 8 horas durante 7 día s
Mantenim ie nto: 150 a 300 m g
ca da 8 hora s .
TA B LE TA . C ada tableta c ontiene: C lorhidra to
de propafenona 150 mg.
Hipotens ión pos tura l, m a reo,
lipotim ia , s ínc ope, c efale a ,
as tenia, pa lpita c iones , ná us ea ,
taquic ard ia , s om nolenc ia y
debilidad.
Hipers ens ibilida d a l fárm a c o,
ins ufic ienc ia c orona ria ,
ins ufic ienc ia c a rdiac a ,
ins ufic ienc ia re na l y a nc ianos .
539
C LO RHIDRA TO DE
P RO P R ANOLO L
Adultos :
Antihipertens ivo:
40 mg c a da 12 horas .
Antiarrítmic o, hipe rtiroidis mo
y feoc rom oc itoma: 10 a 80
mg c a da 6 a 8 hrs
Antianginos o: 180 a 240 mg
divididos en tres o c ua tro
tom as
TA B LE TA . C ada tableta c ontiene: C lorhidra to
de propra nolol 10 mg.
B radic ardia, hipotens ión,
es treñim ie nto, fatiga, de pres ión,
ins om nio, a luc ina cione s ,
hipogluc e m ia, bronc oes pa s m o,
hipers ens ibilida d.
La s up re s ión brus ca del
m edic am ento pue de oc as iona r
angina de pec ho o infarto del
m ioc ardio.
Hipers ens ibilida d a l fárm a c o,
ins ufic ienc ia c a rdiac a , a s m a,
re tardo de la conduc c ión
auríc uloventric ula r, bra dic ardia,
diabe tes , s índrom e de R eynaud e
hipogluc em ia.
2540 TELMISARTAN
40 mg /día
TA B LE TA . C ada tableta c ontiene:
Te lm is artán 40 m g.
Dors algia , diarre a , s íntom as
ps eudogripales , dis pe ps ia y dolor
abdom ina l
Hipers ens ibilida d a l fárm a c o
E mba ra z o y la cta nc ia
O bs truc ción bilia r
P atología hepática s e vera
Ins ufic ie nc ia re na l s evera
5111
VALS A RTA N 80 mg /día
C O MP R IMIDO . C ada c om prim ido contie ne :
Vals artán 80 m g.
Vértigo, ins om nio, ra s h y
dis m inuc ión de la libido.
Hipers ens ibilida d a l fárm a c o,
emba ra zo y la c tanc ia
596
VE RA P AMIL 80 a 480 mg/día
G R A G E A O TA B LE TA R E C UB IE RTA . C ada
gra ge a c ontiene: C lorhidra to de vera pa m ilo 80
m g.
B radic ardia, bronc oe s pa s mo,
c ons tipa ción
Ins ufic ie nc ia c ardia c a c ong es tiva,
as ma, bloque o AV
Náus ea, mareo, c efalea, rubor,
hipotens ión a rteria l, es treñim iento
y e de m a .
Hipers ens ibilida d a l fárm a c o,
c hoque cardiogé nic o, bloqueo
auric uloventric ula r, hipote ns ión
arteria l, as ma y betabloqueadore s
Ta quic ardia , m a re os , hipotens ión
ortos tatic a, c e falea, inquietud,
vóm ito y ná us e a
Hipotens ión arteria l, a ne m ia ,
traum a tis mo c ra ne oe nc efálic o y
dis func ión hepátic a o renal.
C ontraindic a c iones :
Hipers ens ibilida d a l fárm a c o,
c hoque cardiogé nic o, bloqueo
auric uloventric ula r, hipote ns ión
arteria l, as ma y betabloqueadore s
Náus ea, mareo, c efalea, rubor,
hipotens ión a rteria l, es treñim iento
y e de m a .
Fuente: Cuadro Básico de Medicamentos de IMSS

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
100
Cuadro 21: Valoración nutricional en Dislipidemia
Al inicio del tratamiento nutricional se deberá:
1. Calcular índice de masa corporal (IMC) que es un índice simple de peso para la talla que se utiliza
comúnmente para clasificar bajo peso, sobrepeso y obesidad en adultos. Se define como el peso en
kilogramos dividido por el cuadrado de la estatura en metros (kg/m
2
).
Se realiza por la siguiente fórmula:
IMC= Peso (kg)/(talla (m))
2
Ejemplo, un adulto que pesa 70kg y tiene una estatura de 1.75m tendrá un IMC de 22.9. (Pre-obeso).
Definición
Valores principales
(Kilogramos)
Infrapeso
<18,50
Delgadez severa
<16,00
Delgadez moderada
16,00
-
16,99
Delgadez aceptable
17,00
-
18,49
Normal 18,50 - 24,99
Sobrepeso
≥
25,00
Pre-obeso 25,00 - 29,99
Obeso
≥
30,00
Obeso tipo I 30,00 - 34-99
Obeso tipo II 35,00 - 39,99
Obeso tipo III
≥
40,00
Fuente: Adapted from WHO, 1995, WHO, 2000 and WHO 2004.
2. Calcular el Gasto Energético Basal (GEB) Sin duda el método más utilizado para calcular el Consumo de
Calorías Diarias (CCD) por medio de la fórmula de Harris-Benedict para mayores de 18 años.
Con esta ecuación se calcula la Tasa de Metabolismo Basal (TMB) o gasto Energético Basal (GEB) y luego se
multiplica por el Factor de Actividad, para obtener el gasto de calorías totales, según corresponda.
La fórmula es la siguiente:
Hombres: 66.4 + 13.75 (peso Kg.) + 5 (talla cm) – 6.8 (edad años)
Mujeres: 655 + 9.61 (peso Kg.) + 1.85 (talla cm) – 4.7 (edad)
Dónde:
P: Peso en kg
A: Estatura (altura) en cm
E: Edad en años
Obtenida la TMB, se multiplica el Factor de Actividad:
• Sedentario: CCD = GEB * 1.2 (trabajo de escritorio – sin ejercicio)
• Actividad Ligera: CCD = GEB * 1.375 (ejercicio 1-3 días por semana)
• Actividad Moderada: CCD = GEB * 1.55 (ejercicio 3-5 días por semana)
• Actividad Intensa: CCD = GEB * 1.725 (ejercicio 6-7 días por semana)
• Actividad Muy Intensa: CCD = GEB * 1.9 (ejercicio 2 veces al día, ejercicios de mucha fuerza y
agotamiento, deportistas profesionales)

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
101
Ejemplo práctico
Para una mujer, de 25 Años de edad, que mide 1.62 Metros y pesa 69 Kilogramos, remplazando en la
ecuación:
P: 69Kg
A: 162 cm
E: 25 años
GEB Mujer = 655 + (9.6 * 69) + (1,85 * 162) – (4,7 * 25)
GEB Mujer = 1499.6 Kcal
Su Gasto Energético Basal (GEB) obtenido se multiplica por el Factor de Actividad. Suponiendo que se
trata de una mujer que tiene un trabajo de oficina y asiste 3 veces al gimnasio, el Factor de Actividad sería
1.375:
CCD = 1499 * 1.375 = 2061 Kcal (GEB)
Finalmente para el ejemplo, esta mujer estaría gastando cada día 2061 Kcal. Recordemos que este
número será una base inicial para realizar nuestra dieta según nuestros objetivos (adelgazar, mantenerse o
aumentar de peso)
Consideraciones sobre las Ecuaciones Harris-Benedict
Estas ecuaciones calculan el metabolismo basal, es un buen indicador, ya sugiere que NUNCA se deberá
realizar una dieta por debajo de esta cantidad de calorías.
Esta ecuación toman el factor de peso para realizar el cálculo, y éste no es un factor concluyente para indicar
si hay exceso de grasa o no. Por este motivo, la ecuación de Harris-Benedict tiene dos fórmulas, ya que
asume que los hombres tienen mayor masa magra que las mujeres.
Por el mismo motivo, esta ecuación podría ser imprecisa para personas con obesidad o para personas con
mucha masa muscular.
Otro punto importante, es que el factor de actividad es muy general.
En los pacientes con bajo peso se calculará de la misma manera y al planear los menús se elegirán alimentos
de alta densidad energética para disminuir el volumen de la dieta y favorecer el consumo total de la energía
requerida. Para todo paciente con sobrepeso y obesidad se aplicará un recordatorio de 24 horas de consumo
habitual para calcular un estimado de ingesta. Sobre la ingesta calculada se le restarán 500 kcal para el
cálculo de la dieta.
3. Con la energía estimada y de acuerdo a la alteración de lípidos del paciente, se calcula los
macronutrimentos del plan dietético con apego en la revisión de estudios de bioquímicos, para realizar
ajustes en los nutrimentos necesarios según sea el caso.
El plan de manejo se basa en el esquema dietético y en la orientación y recomendaciones al paciente o
familiar con el sistema de equivalentes mexicano.
4. El seguimiento debe ser cada 15 días o cada mes los primeros 3 meses para evaluar la adherencia y
efecto de la dieta, posteriormente se citará al paciente cada 3 meses hasta un mínimo de 6 meses es

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
102
necesario que en el seguimiento se evalúe el perfil de lípidos para valorar el efecto de la dieta y la
modificación en el tratamiento médico.
5. En los casos que se busca disminución ponderal, ésta deberá de ser mínimo de 500g por semana y
máximo del 10% del peso inicial por mes, esto para evitar catabolismo de las reservas de tejido magro e
hipoglucemias.
En el paciente diabético en tratamiento con insulina, se deberán adecuar los tiempos de comida al tipo y
número de infusiones de insulina para evitar hipoglucemias

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
103
Cuadro 22: Características principales de los fármacos hipolipemiantes utilizados en personas con diabetes
Fuente: Guía de Asociación Latinoamericana de Diabetes
Cuadro Básico de Medicamentos de IMSS
C la v e
C la v eC la v e
C la v e C la s e
C la s e C la s e
C la s e F á rm a c o
F á rm a c oF á rm a c o
F á rm a c o
D o s is
D o s is D o s is
D o s is
m a x .
m a x . m a x .
m a x .
E fe c to /p o te n c ia
E fe c to /p o te n c ia E fe c to /p o te n c ia
E fe c to /p o te n c ia
E fe c to s s e c u n d a rio s /
E fe c to s s e c u n d a rio s / E fe c to s s e c u n d a rio s /
E fe c to s s e c u n d a rio s /
c o n tra in d ic ac io n e s
c o n tra in d ic ac io n e sc o n tra in d ic ac io n e s
c o n tra in d ic ac io n e s
S in cla ve F luva s ta tina 40 mg
↓
cLD L ha s ta 23%
S in cla ve Lova s ta tina 40 mg
↓
cLD L ha s ta 31%
657 P ra va s ta tina 40 mg
↓
cLD L ha s ta 34%
↑
cHD L ha s ta 6%
S in cla ve S imva s ta tina 80 mg
↓
cLD L ha s ta 47%
↑
cHD L ha s ta 10%
↓
TG ha s ta 23%
5106 Atorva s ta tina 80 mg
↓
cLD L ha s ta 51%
↓
TG ha s ta 33%
S in cla ve R os uva s ta tina 40 mg
↓
cLD L ha s ta 55%
↑
cHD L ha s ta 10%
↓
TG ha s ta 33%
S in cla ve F e nofibra to 250 m g
↓
cLD L ha s ta 31%
↑
cHD L ha s ta 23%
↓
TG ha s ta 54%
655 B e zafibra to
↓
cLD L ha s ta 16%
↑
cHD L ha s ta 23%
↓
TG ha s ta 50%
5165
S a les
bilia re s
C ole s tira mina 24 g
↓
cLD L ha s ta 30% E s tre ñimie nto, piros is
656 2g
↓
cLD L ha s ta 17%
↑
cHD L ha s ta 26%
↓
TG ha s ta 38%
R ubor, a rdor, prurito.P uede
e le va r e nzima s hepá tica s ,
a .úrico y g luce mia
4024 10 mg
↓
cLD L ha s ta 18%
Ang ioe de ma , dia rre a , dolor
a bdomina l, a rtra lgia , fatiga ,
dolor de es pa lda y tos .
Hipe rs e ns ibilida d a l fá rma co
E ze timiba
E sta tina s
Mia lgia s
E leva ción e nzima s he pá tica s
R a bdomiolis is
F ibra tos
Ná us e a s , dolor a bdomina l,
dia rre a .R ies go de
R a bdomiolis is cua ndo s e
a s ocia a e s ta tina s
(e s pe cia lme nte ge mfibrozil)
C olelitia s is
Ácido nicotínico (Nia c ina )
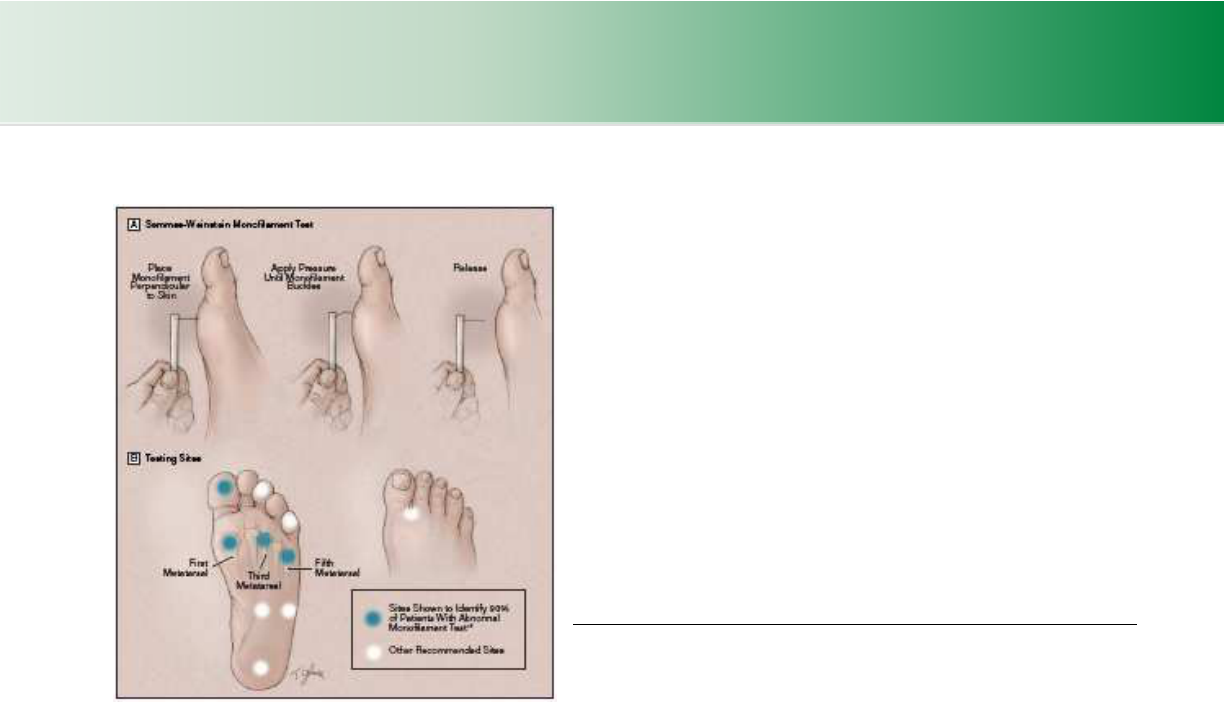
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
104
Cuadro 23: Exploración del pie con monofilamento
1. Muestre el monofilamento al paciente. Coloque la parte final del
monofilamento sobre su mano o brazo para demostrar que la
prueba no causa dolor.
2. Pida al paciente voltear su cabeza y cerrar sus ojos o voltear al
techo.
3. Sostenga el monofilamento perpendicular a la piel.
4. 4Ponga la punta del monofilamento sobre el talón del pie. Pida al
paciente decir “Si” cuando sienta que toca su pie con el
monofilamento. NO PREGUNTE AL PACIENTE ¿“está sintiendo
esto”?.
5. Si el paciente no dice “Sí” cuando usted toca un lugar explorado
cualquiera, continúe hacia otro sitio. Cuando haya completado la
secuencia, RE-EXAMINE las áreas dónde el paciente no percibió el
monofilamento.
6. Empuje el monofilamento hasta que éste se doble, sostenga por
1-3 segundos.
7. Retire el monofilamento de la piel (No lo corra o cepille sobre la
piel).
8. Repita la secuencia en forma aleatoria en cada uno de los sitios a
explorar en cada pie.
Fuente: UMHS Type 2 Diabetes Guildeline Upfate, October 2007.

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
105
Cuadro 24: Exploración sensibilidad vibratoria (palestesia)
Se valora mediante un diapasón de baja intensidad, de preferencia diapasón (128 Hrz)
1
Se sostiene el instrumento cerca de su base, y se activa golpeándolo contra el canto de la mano y se hace vibrar el diapasón
mediante un golpe en su rama
2
El diapasón primero se coloca en la mano del paciente durante unos 40 segundos, para que identifique la sensación, asegurar que
la sensación de vibración la percibe el paciente y no solo la sensación táctil o de presión.
3
Paciente con los ojos cerrados, ponga la base del mango del diapasón en la prominencia ósea de la articulación interfalángica
distal sobre el dorso del dedo grueso cercano a la uña.
4
Preguntar al paciente si siente la vibración y cuando deja de sentirla. Nos aseguramos que el paciente sienta la vibración y no solo
la presión.
5
Se observará la capacidad del paciente para sentir cuando cesan las vibraciones y se comparará la sensibilidad contralateral de
ambos pies
6
Pida al paciente que le dirá cuando el estímulo de vibración se detiene. Si el explorador puede percibir la vibración cuando el
paciente ya no la siente, ello indica pérdida sensitiva.
7
Puede aplicarse el diapasón unas veces vibrando o tras no y el paciente debe identificar vibra no vibra
8
Repita este procedimiento otra vez en el mismo pie, y luego dos veces en el otro pie en forma arrítmica lo que el paciente no
prevé que el estímulo se va a aplicar
9
Para hacer más objetiva la prueba, detener de forma ocasional el diapasón de forma prematura, para asegurarse de que el
paciente responda con precisión.
10
Debido a que con la edad es normal que disminuya el sentido vibratorio, buscar si hay asimetrías de derecha a izquierda. La
pérdida sensitiva unilateral tiene mayor significado (la perdida bilateral difusa también puede ser causada por polineuropatía
periférica).
11
Se debe iniciar en la articulación más distal y el orden para realizar la prueba en la extremidad inferior es: articulación
interfalángica del dedo gordo del pie, tobillo (en el maléolo), rodilla, cresta iliaca
Fuente: Neurología Juan J. Zarranz, Elsevier España 3o.edición 2003

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
106
Cuadro 25: Tratamiento sintomático de neuropatía diabética sensitiva
C la v e
C la v eC la v e
C la v e C la s e
C la s eC la s e
C la s e E je m p lo
E je m p loE je m p lo
E je m p lo Do s is
D o s isD o s is
D o s is P r e s e n ta c ió n
P r e s e n ta c ió nP r e s e n ta c ió n
P r e s e n ta c ió n E fe c to s a d v e r s o s
E fe c to s a d ve r s o sE fe c to s a d ve r s o s
E fe c to s a d ve r s o s C o n tra in d ic a c io n e s
C o n tra in d ic a c io n e s C o n tra in d ic a c io n e s
C o n tra in d ic a c io n e s
3305 Am itriptilina
25 m g/día c ada 6 a 12
hrs a l dorm ir
Mantenim ie nto150m g
/día
TAB LE TA. C a da tableta
c ontiene:
C lorhidrato de
Am itriptilina . E nva s e c on 20
tabletas .
E s treñim iento, re tens ión
urina ria, s equedad de boc a,
vis ión borros a , s om nolenc ia,
s edac ión, debilidad, c efa lea,
hipotens ión ortos tá tica
Hipe rs ens ibilidad a l fárm a c o
P rec auc ione s : en pa de c im ientos
c a rdiovas c ula res , glauc om a de á ngulo
c e rrado, a lc oholis mo, s edac ión,
hipertiroidis m o
3302 Imipra m ina
75 a 100 m g/día al
dorm ir c a da 8 hrs
Inc rem e nto s egún
res pues ta has ta 200m g
G R AG EA O TAB LE TA.
C ada gra gea o tableta
c ontiene: C lorhidra to de
Im ipram ina 25 m g
Ins om nio, s edac ión, s equedad
de m uc os a, m a reo,
es tre ñim iento, vis ión borros a ,
hipotens ión o hipertens ión
arterial, taquic a rdia
Hipe rs ens ibilidad a l fárm a c o
P rec auc ione s : en pa de c im ientos
c a rdiovas c ula res , glauc om a, hipe rtrofia
protátic a, hipertiroidis mo, epileps ia,
s índrom e c onvuls ivo
S in c lave G aba pentina 600 y 800 m g
TAB LE TA. C a da tableta
c ontiene: ga bapentina 600
y 800m g
Dolor abdom ina , as te nia,
s índrom e gripal. C efalea,
infec ción, dolor
Hipe rs ens ibilidad a l fárm a c o
4356 P re ga balina 75 m g c a da 12 hrs
C AP S ULA. C a da c aps ula
c ontiene pre ga ba lina 75 0
150m g . E nvas e c on 28
c á ps ulas
Mareo, s om nolenc ia , edem a
periféric o, infecc ión, boc a
s ec a, aum ento de pes o
Hipe rs ens ibilidad a l fárm a c o
5481 P aroxetina
20m g/día dos is únic a
por las m añana s , dos is
res pues ta
TAB LE TA. C a da tableta
c ontiene: C lorhidra to de
pa roxe tina 20 m g. E nvas e
c on 10 tabletas
Ná us ea, s om nolenc ia,
c e fale a , es treñimiento,
s udorac ión, tem blor, as tenia,
dis función s exual, hipotens ión
pos tura l
Hipe rs ens ibilidad a l fárm a c o
P rec auc ione s : enc ardiopatía, e pileps ia,
ins ufic ie nc ia hepática , rena l
5487 C italopra m
20 m g c a da 24 hora s ,
s e pue de inc rem entar la
dos is ha s ta obtener la
res pues ta des eada .
TAB LE TA. C ada tableta
c ontiene: B rom hidra to de
c italopra m 20 m g
C efale a , s udora c ión, as tenia,
pérdida de pes o,
pa lpitac iones , ins om nio,
dis m inuc ión de la libido,
c onges tión na s al, res equeda d
Hipe rs ens ibilidad a l fárm a c o y e n
m enore s de 14 años .
S in c lave D uloxetina
60m g/día, dos is m á xim a
120m g/día
C ÁP S ULA: C a da c áps ula
c ontiene c lorhidrato de
duloxe tina 30 o 60 m g
P alpita c iones , taquicardia,
vé rtigo, otalgia, vis ión borros a ,
c ons tipac ión, b oca s ec a,
náus ea, fatiga
Hipe rs ens ibilidad a l fárm a c o, no us ars e
en c om binac ión c on un inhibidor de la
m onoam inooxidas a
4031
In h ib id o r e s d e
In h ib id o r e s d e In h ib id o r e s d e
In h ib id o r e s d e
s us tan cia P
s us tan cia Ps us tan cia P
s us tan cia P
C re m a de
c a ps a ic ina
C utánea
Adultos y m ayores de 12
años : Adm inis tra r de
ac ue rdo a l c as o y al
juic io del es pec ialis ta
C R E MA. C ada 100 gra m os
c ontiene: E xtrac to de
oleores ina del C aps ic um
annuuna equiva lente a
0.035 g de c a ps aic ina .
E nva s e de 40g
E ritem a, ardor e n el s itio de
aplic ac ión que dis m inuye de
intens ida d c on s u a plica c ión
en los primeros días de
tra tam iento
C ontraindica c ione s : Hipers ens ibilida d a l
fárm ac o, en la piel herida o irritada y en
m uc os as
Aplic ar s obre la z ona afec tada s in frotar.
No aplica r s im ultáne a m ente c on otro
m edica m ento tópic o e n la m is m a á rea
S in c lave
Ác id o alfa lip o lic o
Ác id o alfa lip o lic oÁcid o alfa lip olic o
Ác id o alfa lip o lic o
Ác ido tióc tico
600 m g/día c a da 12 o 24
hrs , 30 m in antes de los
alim entos
C O MP R IMIDO . C ada
c om prim ido c ontiene ác ido
tióc tic o 600m g
C aja c on 30 c om prim idos
S íntom a s s em e jantes a la
hipogluc em ia incluyendo
m are o, da ifores is , c efalea y
altera c ione s vis uale s y s íntoas
gas trointes tinales
Hipersensibilidad al fármaco
Ag e n te s tric íc lic o
Ag e n te s tric íc lic oAg e n te s tric íc lic o
Ag e n te s tric íc lic o
Antico n v u ls iv an te s
Antico n v u ls iv an te sAn tic o n v u ls iv an te s
Antico n v u ls iv an te s
In hib id or e s d e la
In hib id or e s d e la In hib id or e s d e la
In hib id or e s d e la
re cap ta c ió n d e
re cap ta c ió n d e re cap ta c ió n d e
re cap ta c ió n d e
s e r o tonin a
s e r o tonin as e r o tonin a
s e r o tonin a
Fuente: Guía Práctica en el Manejo de la Polineuropatía Diabética, NEURALAD 2010
Cuadro Básico de Medicamentos de IMSS

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
107
Cuadro 26: Evaluación vascular
1. Prueba de coloración: El paciente en posición supina con las piernas elevadas lo más alto posible durante un minuto, se observa
el color de la planta del pie, un blanqueamiento hace sospechar insuficiencia arterial. Se coloca la pierna en posición declive, el
color debe retornar en 10 segundos, si se retrasa se sospecha de problema arterial. Estando el pie en esta posición, si se
observa rubor en el dorso es indicativo de inadecuada perfusión arterial.
2. Prueba de llenado capilar: Muestra la perfusión en la red capilar. Se aplica presión digital hasta blanquear el pulpejo, el tiempo
que tarda en retornar el color debe ser de 1-2 segundos, el retraso implica problemas arteriales.
3. Prueba de retorno venoso: Evalúa el tiempo que requiere la sangre arterial para pasar de la red capilar al sistema superficial.
Con la pierna en reposo, se aplica presión sobre una de las venas superficiales y se eleva la pierna por un minuto; al bajarla, la
vena se debe de llenar en 10-20 segundos, el retraso determina problemas de perfusión.
4. Presencia de trastornos tróficos (atrofia del tejido celular subcutáneo, piel brillante, ausencia de vello en dorso del pie y
onicogrifosis).
Fuente: J. Viadé Pie Diabético Ed. Panamericana 2006
Cuadro 27: Exploración del índice tobillo-brazo (ITB)
Esta prueba dura entre 10 y 20 minutos. Se coloca al paciente en decúbito supino se le solicita este tranquilo y relajado. Se mide las
presiones humerales y las presiones del tobillo (pedia y tibial).
Se miden siguiendo un circuito Brazo, pierna, pierna, brazo seguido.
1. Se coloca el manguito del esfigmomanómetro 2 cm. por encima de la flexura del codo, se palpa la arteria humeral y se infla el
balón 20 mm de Hg por encima de la coartación arterial. Se desinfla lentamente hasta notar el primer paso de sangre arterial
(primer latido). Anotar el valor obtenido de la TA sistólica.
2. Colocar el manguito 2 cm. por encima del tobillo, palpar la arteria pedia e inflar el balón 20 mm Hg por encima de la coartación
arterial. Desinflar el balón lentamente hasta notar el primer latido de la arteria. Anotar el valor obtenido de la TA sistólica.
3. Palpar la arteria tibial posterior e inflar el balón según técnica descrita. Anotar el valor en el primer latido arterial TA sistólica.
Repetir las mismas maniobras para el otro pie y brazo.
4. Una vez realizadas las mediciones, para obtener el valor del resultado final se tomará la TA más elevada de las humerales y la
media de los valores de la tibial y pedia de cada pie. Se realiza el cálculo T/B y se obtiene un valor único para cada extremidad
inferior.
Interpretación de los resultados del (ITB)
>1.3 Calcificación Arterial segura
>1.1 Calcificación Arterial probable
= 0,9 -1.1 Normal
<0.9
Enfermedad Vascular Significativa
Claudicación intermitente.
< 0,59 Enfermedad Vascular Severa
Fuente: El pie diabético F. Javier Aragón Sánchez Masón S.A. 1º. Edición 2002
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
108
Cuadro 28: Clasificación del riesgo de pie diabético. Frecuencia de inspección recomendada
RIESGO (Clasificación)
Características
Frecuencia de inspección
Riesgo bajo riesgo
Sensibilidad conservada, pulsos palpables
Anual. Proporcionar en forma escrit
a y
verbal los cuidados del pie
Riesgo moderado
Un factor de riesgo presente:
• Pérdida de la sensibilidad
• Signos de enfermedad vascular periférica
• Callos
•
Alteraciones de la mecánica del pie
Referencia al especialista
Valoración de acuerdo a evolución
Continua con autocuidado de los pies
Riesgo alto
•
Ulceración previa o amputación o más de un factor
de riesgo presente
• Perdida de la sensibilidad
• Enfermedad vascular periférica
• Callos
•
Deformidad
Referencia al especialista
Valoración de acuerdo a evolución
Continua con autocuidado de los pies
Pie ulcerado
Ulcera activa con datos de infección, isquemia crítica,
gangrena o inexplicable calor, rubor, edema del pie con
o sin la presencia de dolor
Referencia a especialista urgente
Fuente: NICE. Clinical Guideline. Management of type 2 diabetes: Prevention and management of foot problems. London: National
Institute for Clinical Excellence; 2008.
Cuadro 29: Medidas de autocuidado del pie
Medidas de autocuidado de los pies en el paciente diabético
1. Aseo:
• Los pies deben ser lavados a diario.
• Se usará agua templada y jabón suave, con un pH similar al de la piel.
• Esponja de baño suave o un cepillo blando de mango largo.
• No emplear aditamentos que puedan lesionar los pies.
• La duración del lavado será de 5-10 minutos.
• Prestar especial atención a los espacios interdigitales.
2. Secado.
• Realizar minuciosamente con una toalla suave, insistir en los espacios interdigitales. No frotar fuertemente.
3. Hidratación
• Aplicar loción emoliente tras el secado (lanolina o vaselina pura) en una fina capa mediante un ligero masaje.
• Evitar el empleo de cremas irritantes o abrasivas (talcos, antisépticos, agresivos, etc.)
• Si existe hiperhidrosis, emplear sustancias que eviten la transpiración excesiva como la solución alcohólica de cloruro de
aluminio.
• No se debe aplicar pomada entre los dedos.
4. Cuidado de las uñas
• Deben cortarse tras el lavado de los pies, cuando están blandas y limpias.
• Usar tijeras de puntas romas
• El corte de la uña debe hacerse horizontal y limar las puntas laterales, para que no traumaticen los pliegues periungueales.
• No dejar las uñas muy cortas, el espacio libre debe ser al menos de 1 mm.
• Si el paciente no es hábil, o no ve bien, el corte debería realizarlo otra persona.
5. Examen del pie
• Realizar diariamente tras el lavado.
• Es deseable el retiro de callosidades y tomar las medidas oportunas para que no aparezcan (Ej: plantillas ortopédicas,
siliconas).
• No emplear objetos cortantes o abrasivos, ni aplicarse preparados callicidas.
6. Calcetines y medias
• Serán suaves y absorbentes

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
109
• Se ajustarán al pie de forma que no queden holgados ni demasiado estrechos.
• Deben estar limpios y cambiarlos diario, ó dos veces al día si el pie transpira en exceso
• Calcetines gruesos con calzado deportivo, calcetines o medias finos con zapato normal
7. Calzado
• Elección: Se debe comprar al final del día, cuando los pies están más edematizados.
• Tiene que ser transpirable, preferiblemente de piel, blando y ligero.
• Tendrá una suela antideslizante y no demasiado gruesa (para que “sienta” el suelo).
• Debe ajustarse lo más perfectamente posible al pie.
• Existe calzado especial en caso de amputación de los dedos
• Nunca intentar ajustar el pie al zapato.
• Tacón con una altura máxima entre 20-25 mm. para hombre y 30-35 mm. en mujeres.
• La puntera no debe ser demasiado estrecha ni ancha.
• La zona del talón debe ser ajustado y potente para que el retropié quede en su sitio.
• Para escoger un buen calzado realizar estas comprobaciones: Al pisar, el tacón debe apoyarse perfectamente. Al retroceder, el
tacón de la suela no debe perder su forma. Al doblar, la suela no debe quedar arrugada.
8. Mantenimiento:
• Llevar de 30-60 minutos el calzado nuevo durante los primeros días.
• Comprobar todos los días el interior de los zapatos con la mano, para descubrir la existencia de grietas, clavos o
irregularidades.
• Lustrar los zapatos regularmente para la buena conservación de la piel.
• Tener al menos dos pares de zapatos para dejar airear un par cada día.
• Reparar las partes desgastadas del zapato.
• No utilizar un calzado que deje a descubierto el talón y/o los dedos.
• Nunca andar descalzo.
9. Equilibrio térmico: Es importante mantener los pies calientes, empleando ropa de abrigo.
• No calentarlos por aproximación directa a una fuente de calor (estufa, brasero).
Fuente: Prevención, diagnóstico y tratamiento oportuno del pie diabético en el primer nivel de atención; México: Secretaría de
Salud; 2008.
Cuadro 30: Sistema de clasificación de Wagner.
Grado
Lesión
O
No hay lesiones abierta
s, puede haber callosidades, deformidad
1
Ulcera superficial: suele aparecer en la superficie plantar, cabeza de los metatarsianos o espacios interdigitales
2
Ulcera profunda que penetra tejido celular subcutáneo, afecta tendones y ligamentos, no hay abs
ceso ni afección
ósea
3
Ulcera profunda acompañada de absceso, celulitis u osteomielitis
4
Gangrena localizada, generalmente en talón, dedos o zonas dístales del pie
5
Gangrena extensa
Fuente: Diabetic Foot Disorders 2006, 45; 5
Cuadro 31: Criterios diagnósticos para albuminuria
Categoría
Muestra simple de orina Cociente
albúmina/creatininuria mg/g
Orina 24 horas
(mg/24hrs)
Orina minutada
(µg/min.)
Normal
<30
<30
<20
microalbuminuria
30
-
300
30
-
300
20
-
200
Macroalbuminuria
>300
>300
>200
Fuente: KDOQI 2007 Clinical Practice Guidelines and Clinical Practice Recommendations for Diabetes and Chronic Kidney Disease

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
110
Cuadro 32: Ecuaciones recomendadas para estimar la Tasa de filtración glomerular (TFG) y la depuración de creatinina
(DCr)
Formul
a de Cockcroft
-
Gault para estimar la DCr*
DCr (mL/min/1.73 m2) = [140-edad (años)*peso (Kg)] / (72 * Creatinina sérica)
Multiplicar resultado por 0.85 si es mujer
Formula MDRD simplificada para estimar la TFG **
TFG
(mL/min/1.73 m
2
) = 186 x (Creatinina sérica)
-1.154
x (Edad)
-0.203
x (0.742 si es mujer)x 1.210 si es afroamericano
Fuente:
*
Ann Intern Med 2003; 139:137-47
** Ann Intern Med. 1999; 130:461–70
Cuadro 33: Clasificación de la Enfermedad Renal Crónica de acuerdo a la TFG y el daño renal
ETAPA DESCRIPCIÓN
Tasa de Filtración
Glomerular (TFG)
(mL/min/1.73m
2
)
PLAN DE ACCIÓN
Incremento del Riesgo
≥
90
(con factores de riesgo)
Escrutinio y reducción de factores de riesgo para ERC.
1 Daño renal con TFG normal ≥ 90 ml/min
Diagnóstico y trata
miento; tratamiento de morbilidad
asociada; intervenciones para retardar la progresión;
reducción de factores de riesgo para enfermedad
cardiovascular.
2
Daño renal con TFG
levemente disminuida
60 – 89 ml/min
Estimación y retraso de la
Progresión del daño renal
3
Moderada disminución
de la TFG
30 – 59 ml/min Evaluación y tratamiento de las complicaciones.
4
Severa disminución
de la TFG
15 – 29 ml/min Preparar para terapia de reemplazo renal.
5
Enfermedad renal terminal
< 15 ml/min ó diálisis
Terapia
de reemplazo renal (si hay uremia).
Fuente: Modificada de: Lesley A. Stevens, Andrew S. Levey.

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
111
Cuadro 34: Clasificación de la Nefropatía Diabética (Mogensen)
Etapa I: Al momento de diagnóstico DM1 un incremento del volumen renal en conjunto con hipertrofia glomerular y tubular llevan
hiperfiltración glomerular; no siempre vistos en pacientes con DM2. El aumento de tamaño renal así como del filtrado glomerular
reversibles. Se demuestra aumento de la excreción de albúmina basal y post-ejercicio y con un tratamiento optimizado de la diabetes y
control glucémico se puede revertir.
Etapa II: Fase silenciosa bien definido en el diabético tipo 1 aparece al segundo año del diagnóstico, puede extenderse hasta 15 años
aparecen lesiones histopatológicas mínimas, la tasa de filtración glomerular puede estar aumentada o haber disminuido y encontrarse
normal en pacientes con DM2 no se conoce la evolución de esta etapa la mayoría de los pacientes son normoalbuminuricos,
normotensos. Los pacientes con micro albuminuria tienen mayor probabilidad de progresar a los siguientes 5-7 años a la etapa III. En
esta etapa no se conoce si se pueden revertir estas alteraciones.
Etapa III: Nefropatía diabética incipiente: Ocurre entre los 5 a 15 años de evolución de la Dese acentúan las lesiones y alteraciones
funcionales y se puede demostrar aumento incipiente de la presión arterial aparece la microalbuminuria (excreción urinaria de albúmina
entre 20 y 200 mg/min que equivalen a 30 a 300 mg/24 horas), en la DM2 esta frecuentemente se detecta al momento del
diagnóstico, el filtrado glomerular se mantiene normal, pero al final de esta etapa comienza a descender, elevación de las cifras
tensionales.
Etapa IV: Nefropatía diabética manifiesta. Corresponde a la nefropatía clínica con el síndrome clínico completo: macro-albuminuria, a
veces síndrome nefrótico, hipertensión arterial, Existe deterioro inexorable de la TFG, la cual disminuye de 5-10ml/min./año. Se
caracteriza por proteinuria persistente (excreción urinaria de albúmina superior a 200 mg/min ó 300 mg/24 horas).El intervalo entre el
inicio de la proteinuria puede variar desde pocos hasta 20 años.
Etapa V: insuficiencia renal avanzada corresponde donde el deterioro progresivo ha generado una pérdida de la TFG < 15ml/min,
acompañado de HAS, el cuadro clínico del síndrome urémico.
Fuente: Fundamentos de Medicina Nefrología H. Vélez, W Rojas, J. Barrero, Restrepo J. 4º. Edición Ed corporación para Investigaciones
Biológicas. Reimpresión 2004
Cuadro 35: Causas de insuficiencia renal de origen no diabético
Síndromes cl
ásicos
Síntomas y signos aislados
S. Nefrítico: macro/microhematuria, hipertensión, edemas,
oliguria, proteinuria no nefrótica.
Hematuria macroscópica.
S. Nefrótico: proteinuria masiva, edemas generalizados (hasta
la anasarca), hipoproteinemia, hipoalbuminemia,
hiperlipidemia.
Proteinuria, microhematuria, alteraciones urinarias asintomáticas
cilindruria, cristaluria.
Hipertensión arterial
>140/90 mmHg. Alteraciones en el volumen urinario.
Insuficiencia renal aguda
Cólico nefrítico (litiasis, infección urinaria).
Insuficiencia renal crónica
Renomegalia (hidronefrosis, poliquistosis).
S. de Infecciones urinarias: sintomáticas o asintomáticas
Síntomas y signos de enfermedad sistémica. Insuficiencia renal de
laboratorio.
Fuente:
Prevención, Diagnóstico y Tratamiento de la Enfermedad Renal Crónica Temprana, México; IMSS, 2009
l

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
112
Cuadro 36: Principales características de los síndromes de descompensación aguda severa de la glucemia.
Característica
Estado hiperosmolar
hiperglucémico no
cetósico (EHHNC)
Cetoacidosis
diabética (CAD)
Más frecuente en
DM2
DM1
Problema predominante
Hipovolemia
Acidosis
Glucemia
> 600 mg/dl
>
300 mg/dl
Osmolaridad
> 330 mOsm/l
Puede estar alta
Cetonuria
Puede estar presente (+)
+++(> 80 mg/dl)
Cetonemia
Suele estar negativa
> 2 dlls (>50 mg/dl)
Acidosis
Generalmente ausente
Siempre presente (pH<7.3 y bicarbonato de sodio
<15mEq/l)
Estado d
e conciencia
Suele estar alterado
Suele estar normal
Fuente: Guía de Asociación Latinoamericana de Diabetes, 2006
Cuadro 37: Clasificación de hipoglucemia
Hipoglucemia severa:
Evento que requiere asistencia de otra persona, acompañado de síntomas graves de
neuroglucopenia.
Hipoglucemia sintomática documentada:
Evento con síntomas típicos de hipoglucemia y registro de glucosa
< 70 mg/dL.
Hipoglucemia asintomática:
Evento no acompañado de sintomatología pero con determinación de glucosa
< 70 mg/dL.
Probable hipoglucemia sintomática: Evento acompañado de síntomas pero sin determinación de glucemia.
Hipoglucemia relativa: glucosa > 70
mg/dL
Evento durante el cual el paciente reporta síntomas típicos de hipoglucemia pero con niveles
de
> 70 mg/dL.
Fuente:
Canadian Diabetes Association 2008
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
113
Cuadro 38: Clasificación severidad de hipoglucemia
Grado
Detección
Tratamiento
Asintomático
Laboratorio o glucómetro
Ajustar tratamiento farmacológico
Leve
Síntomas autonómicos
Administrar hidratos d
e carbono por vía bucal
Moderado
Síntomas autonómicos +
neuroglucopénicos
Administrar hidratos de carbono por vía bucal
Severo
Síntomas autonómicos +
neuroglucópénicos
Requiere asistencia de otra persona: Hidratos de carbono
(glucosa) por vía intravenosa y si es posible, por vía bucal
*Se requiere la presencia de ambas características para su clasificación
Fuente: Canadian Diabetes Association 2008
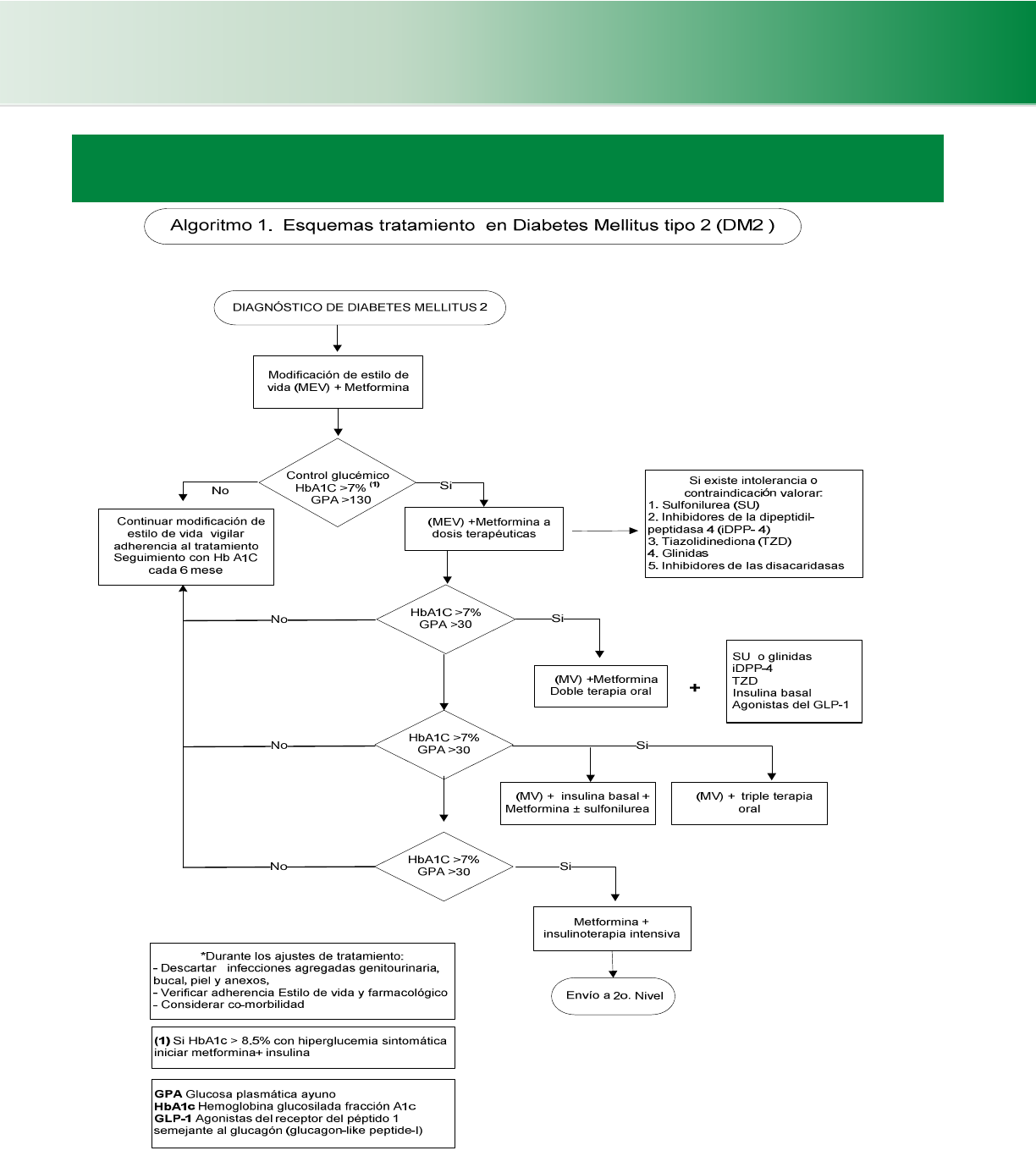
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
114
5.4 Algoritmos
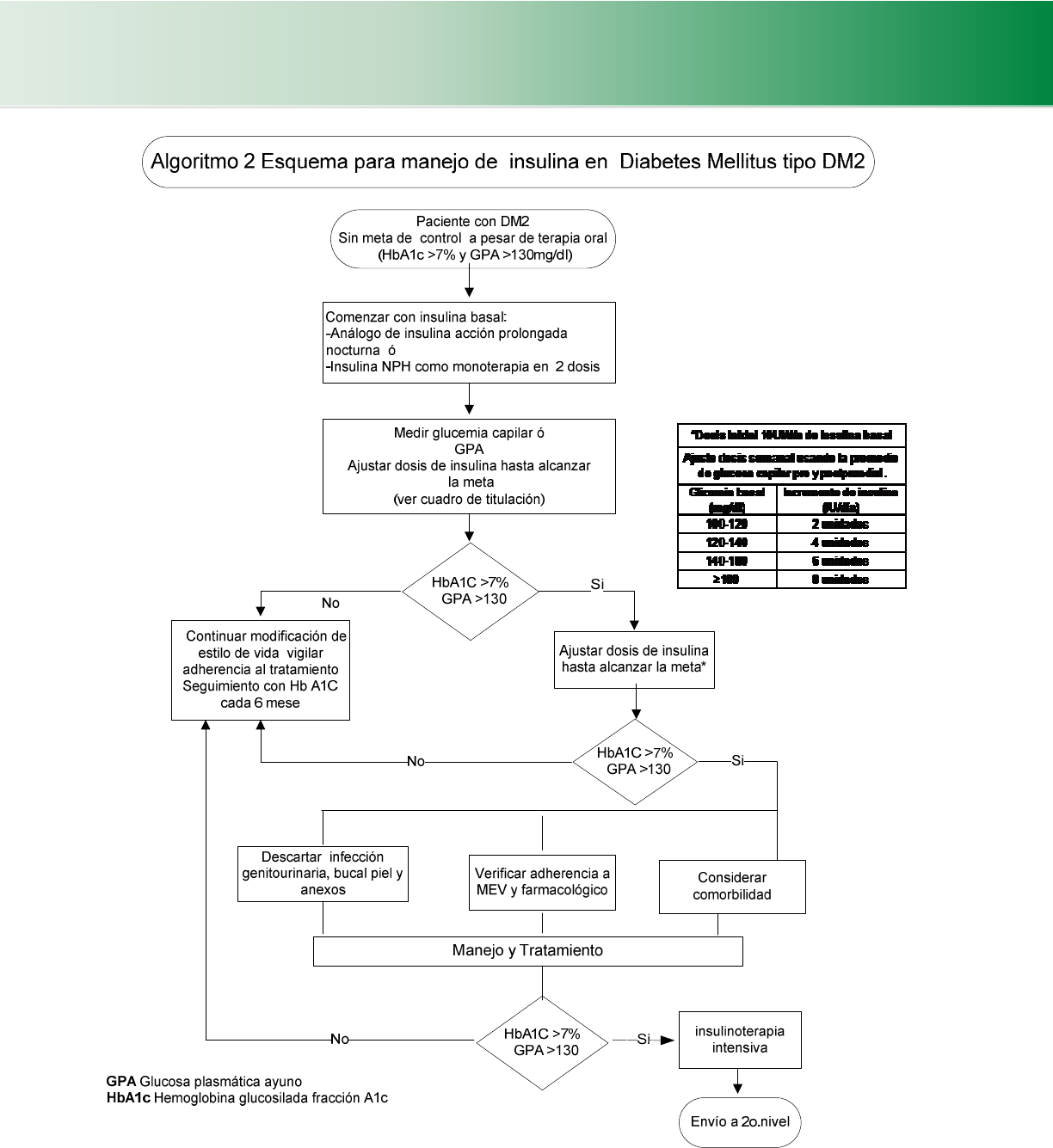
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
115
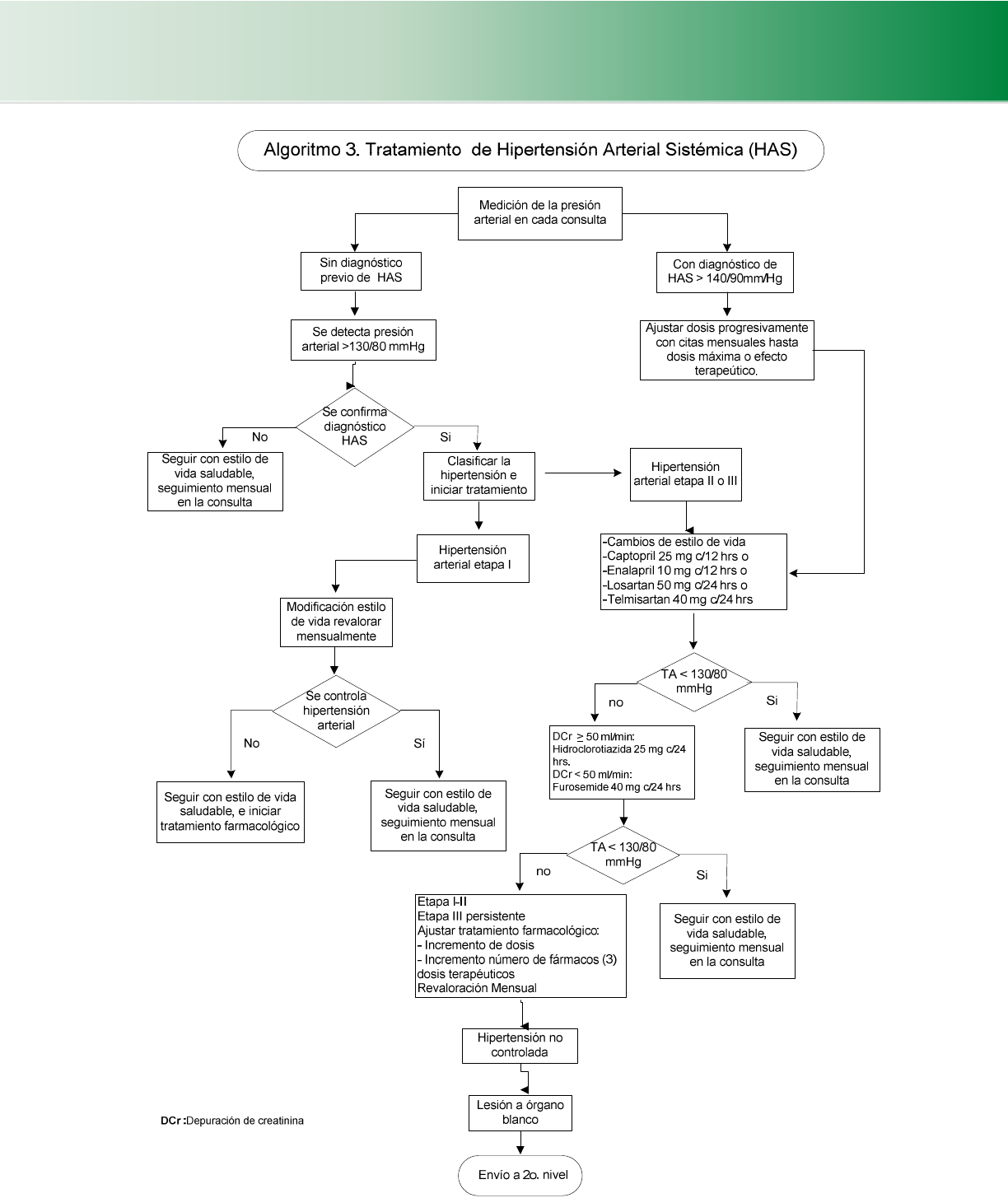
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
116
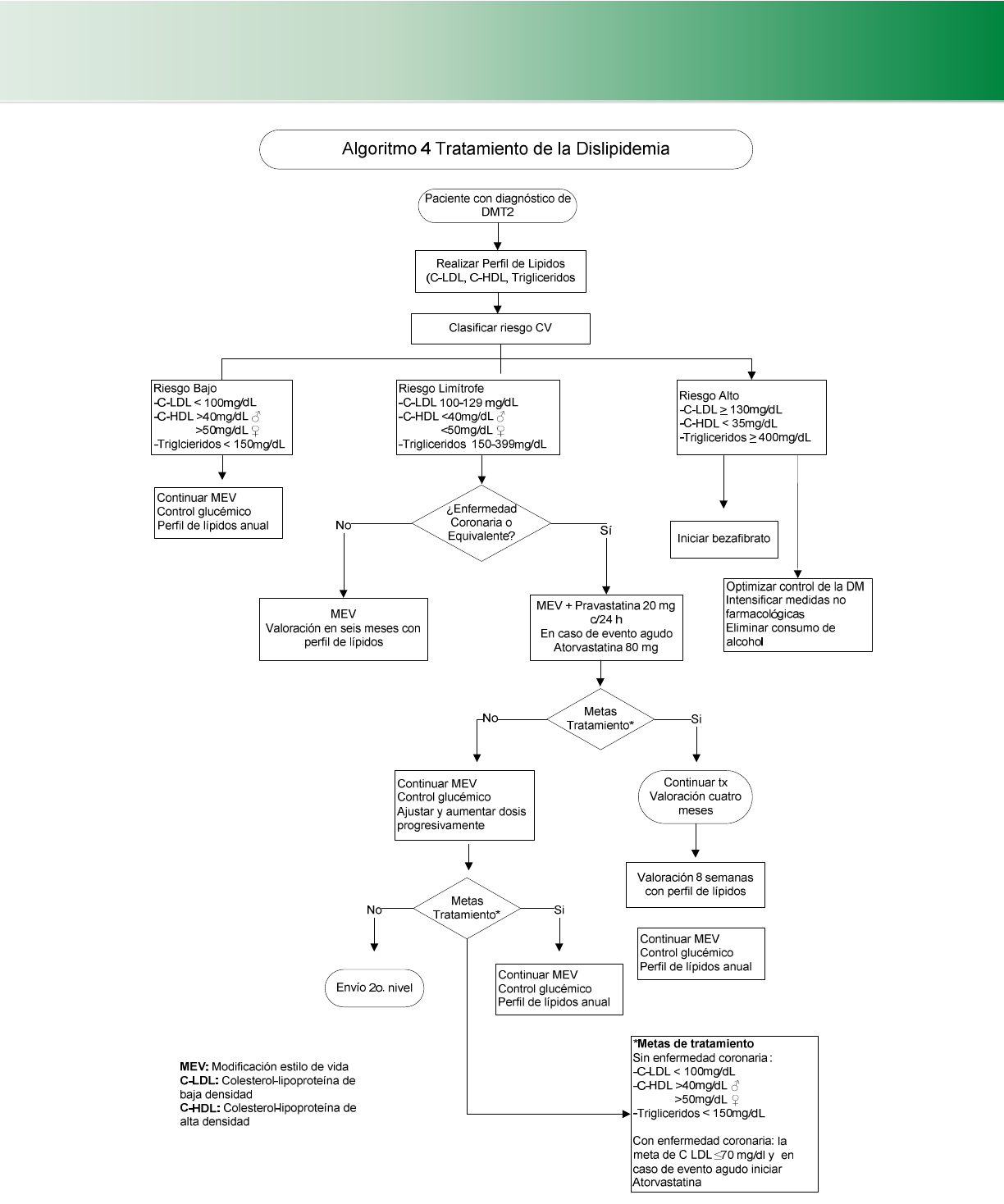
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
117
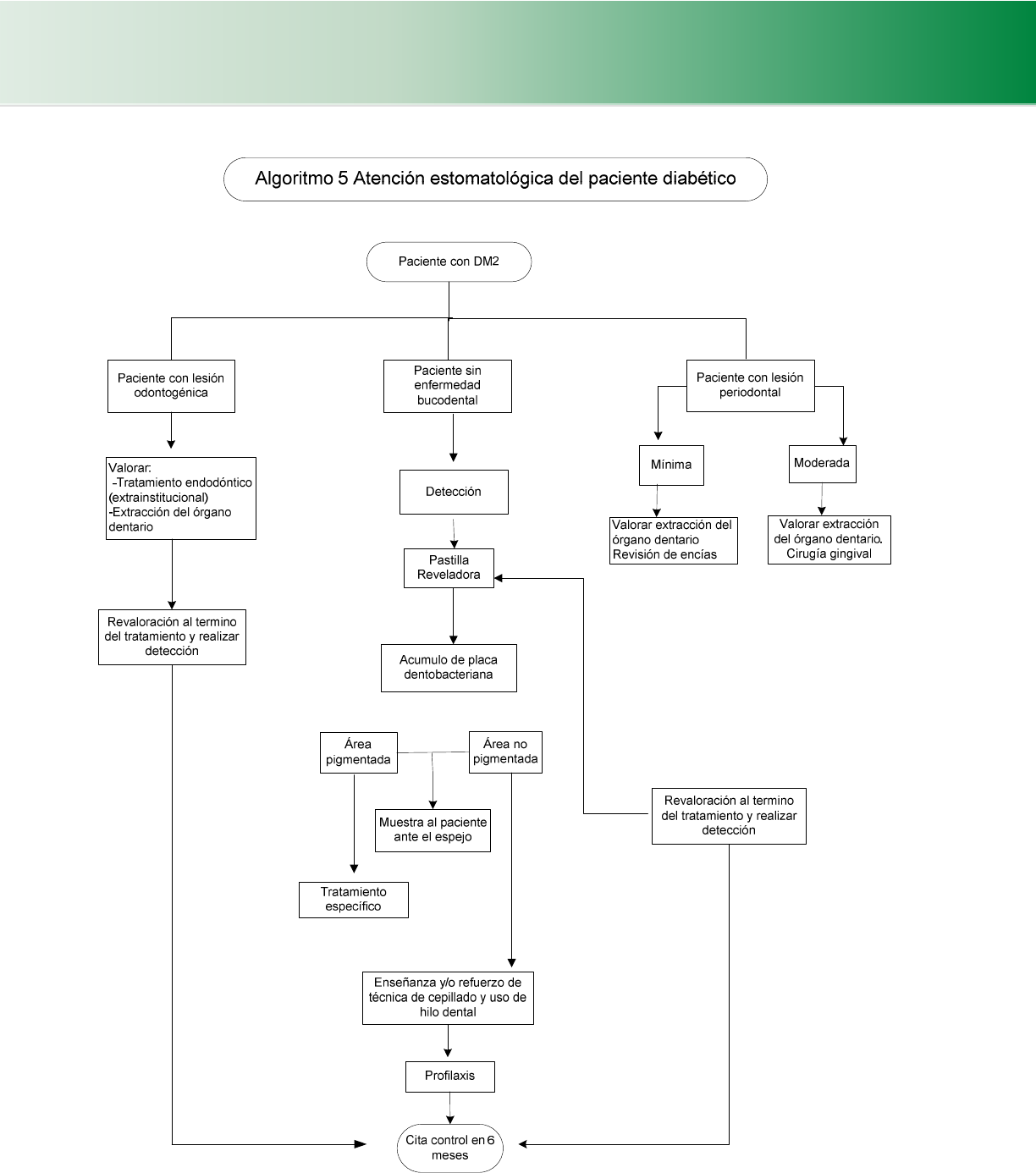
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
118
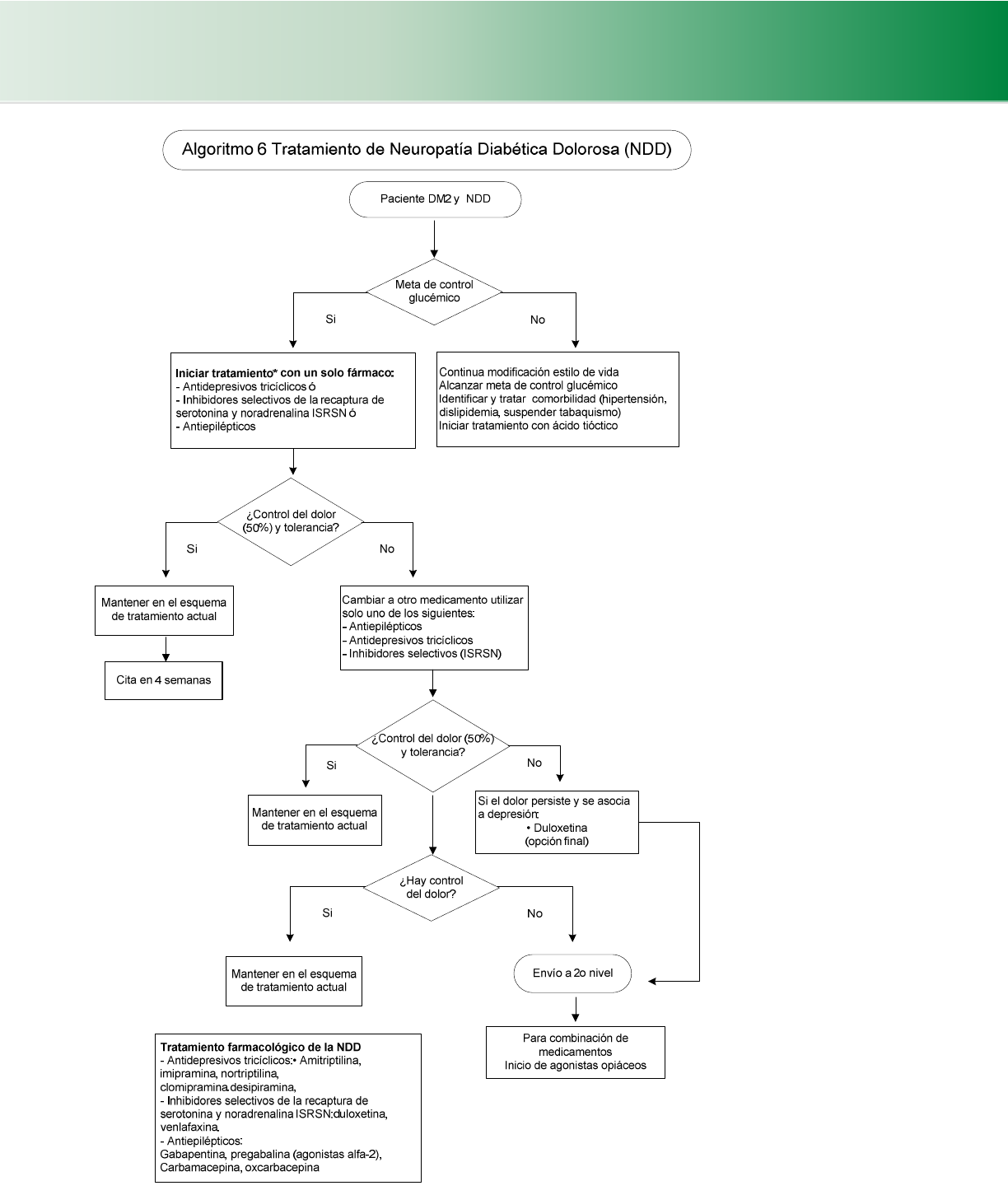
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
119
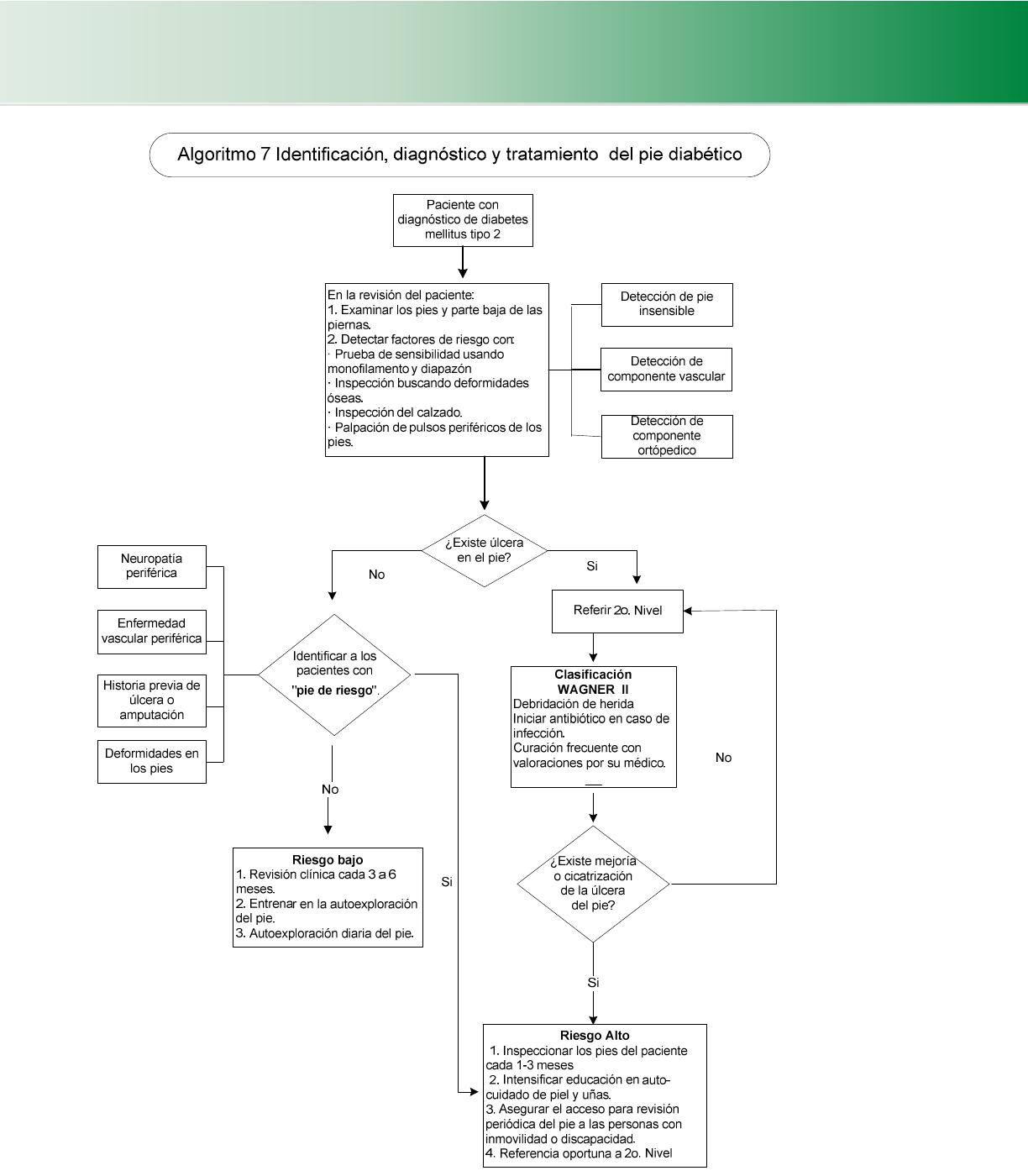
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
120
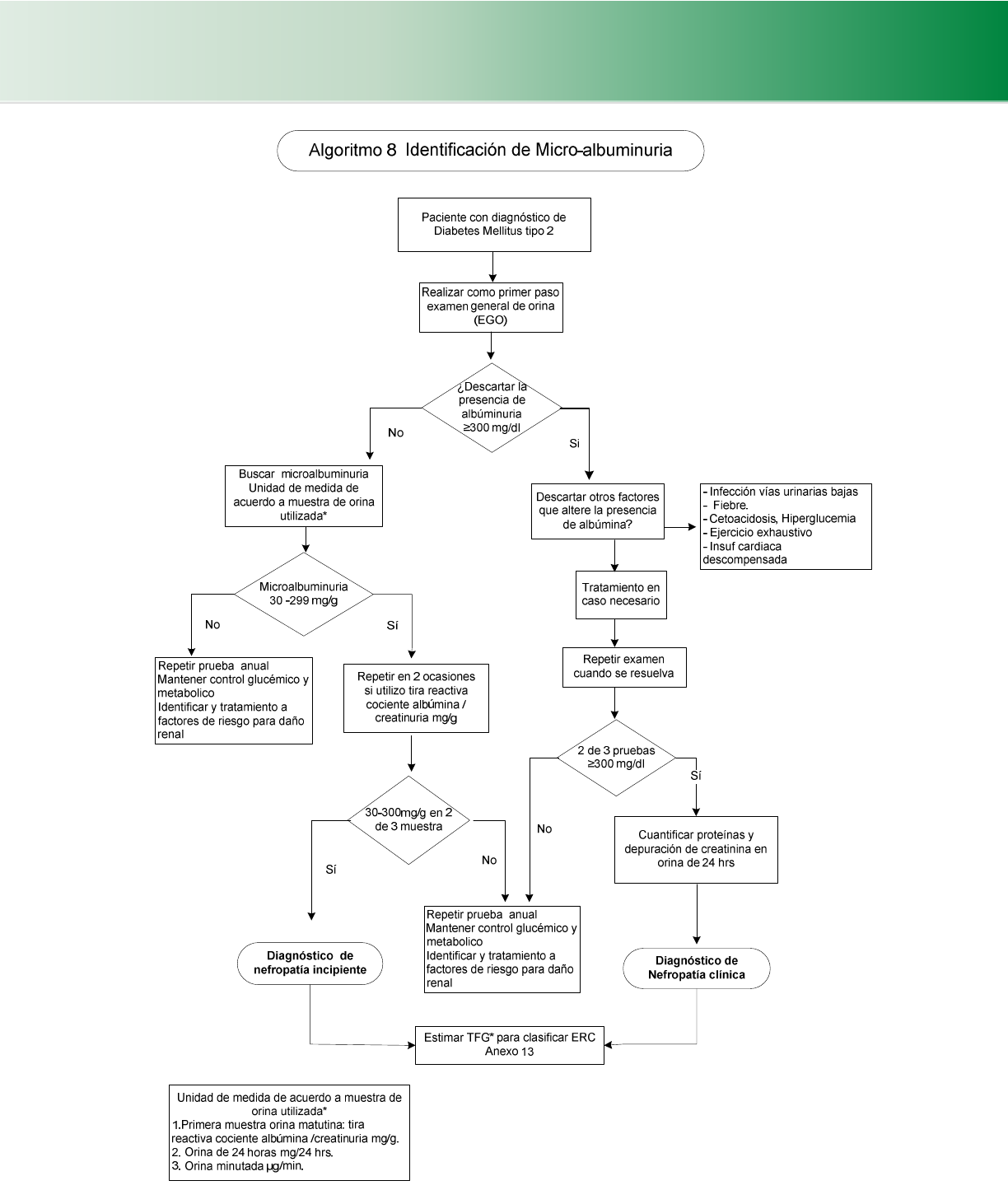
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
121
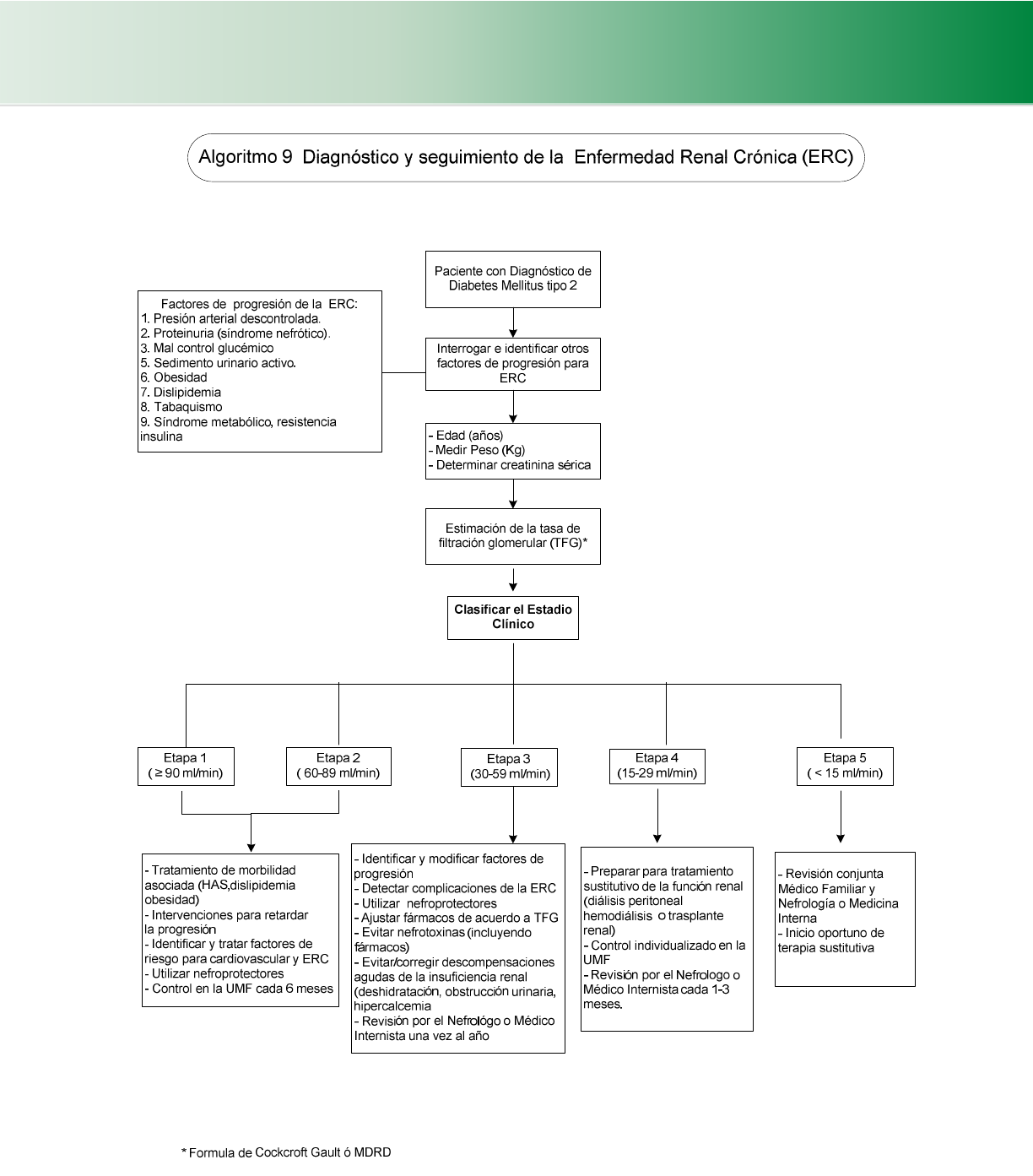
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
122
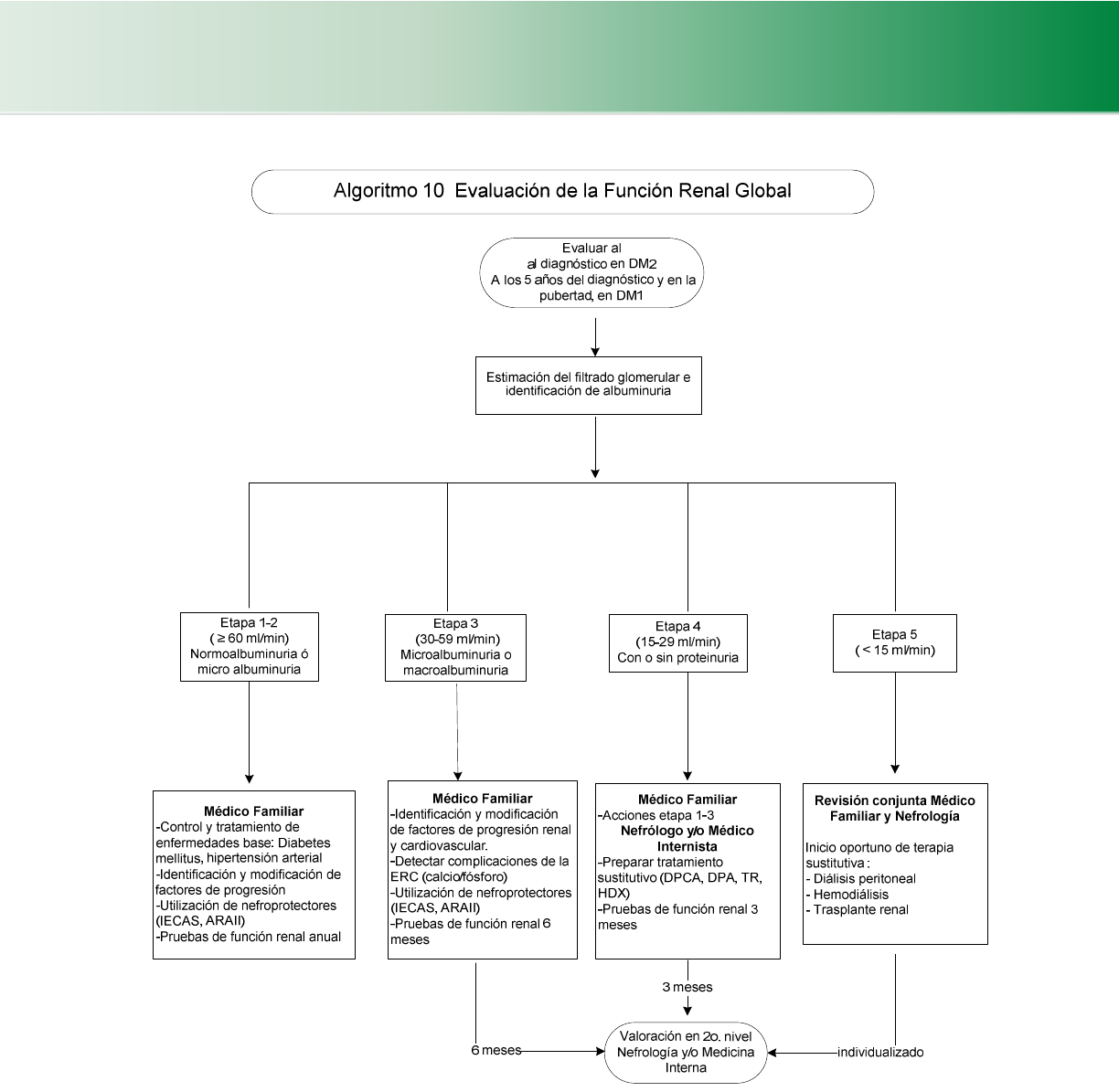
Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
123

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
124

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
125

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
126
5.5 Cédula de Verificación de Apego a las Recomendaciones
Clave de la Guía de Práctica Clínica
Diagnóstico(s) Clínico(s):
CIE-9-MC / CIE-10
Código del CMGPC: IMSS-718-14
TÍTULO DE LA GPC
Calificación de
las
recomendaciones
Diagnóstico y Tratamiento de la Diabetes Mellitus tipo 2
POBLACIÓN BLANCO USUARIOS DE LA GUÍA NIVEL DE ATENCIÓN
Mujeres y hombres
mayores de 16 años con
factores de riesgo para
Diabetes Mellitus y con
Diabetes Mellitus tipo 2.
Médico familiar, médico
internista, médico
endocrinólogo, estomatólogo,
enfermera general, nutricionista,
dietista, trabajador social,
médicos en formación.
Primer, segundo y tercer nivel de
atención
(Cumplida: SI=1,
NO=0,
No Aplica=NA)
TRATAMIENTO NO FARMACOLÓGICO
Recomienda a las personas con diabetes y prediabetes un programa de prevención para modificar
su estilo de vida, en la medida de los posible donde se incluyan recomendaciones como:
• Dieta baja en calorías, grasas saturadas y alta en fibra.
• Técnicas de modificación de conducta y mantenimiento del cambio (terapia conductual).
• Actividad física durante 30 minutos de intensidad moderada, por lo menos 5 días a la semana.
• Reducción moderada de peso (5% a 10% de su peso actual).
O
torga atención médica grupal relacionada con los procesos para el control y detección
temprana de complicaciones, algunos de los temas que incluyen:
• Disminución del nivel de HbA1c con dieta y ejercicio.
• Incremento el conocimiento sobre la enfermedad.
• Modifica estilos de vida.
• Incorpora técnicas de auto-cuidado y auto-monitoreo
Documenta y recomienda programas educativos de asesoramiento dietético, ejemplo: reducción
de la ingesta de grasa (<30% de energía diaria), contenidos de hidratos de carbono entre 55%
60% de la energía diaria y consumo de fibra de 20-30 g, y en pacientes con un IMC ≥25 kg/m2
una dieta hipocalórica.
Sugiere que los programas de ejercicio físico de intensidad aeróbica y anaeróbica son eficaces
para el mejor control glucémico (reducción de HbA1c de 6%), y mejoran la resistencia a la
insulina, los niveles de triglicéridos y reducen el riesgo de enfermedad coronaria y cerebral
vascular.
TRATAMIENTO FARMACOLOGICO
Al momento del diagnóstico, recomienda iniciar tratamiento fa
rmacológico con metformina (a no
ser que esté contraindicado), a dosis de 500 mg/día dos veces al día o 850 mg en la mañana,
junto con cambios en el estilo de vida en todo paciente diabético.
Documenta la asociación de una sulfonilurea o insulina al man
ejo si después de 3 meses de
tratamiento inicial con dosis terapéuticas de metformina, no se logra una HbA1c <7%.
Evalúa la función renal y la comorbilidad antes del iniciar la terapia con hipoglucemiantes orales
Sugiere que las sulfonilureas sean cons
ideradas como una alternativa de tratamiento de primera
línea cuando metformina no se tolera o está contraindicada.
En caso de no alcanzar las metas terapéuticas asocia al manejo con metformina, una sulfonilurea

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
127
Si a pesar de la asociación de metformin
a más sulfonilurea no se logran las metas terapéuticas en
3 meses, agrega una dosis de insulina NPH o asocia un tercer fármaco oral.
En caso de nefropatía diabética, recomienda suspender el uso de metformina en estadios 4 y 5 de
enfermedad renal crónica. (Tasa de filtrado glomerular <30ml/min/1.73m2).
En caso de indicar insulina como terapia, recomienda el automonitoreo de la medición de la
glucemia capilar en ayuno y preprandial, así como glucemia postprandial (2 horas) para hacer los
ajustes de dosis de insulina.
PREVENCIÓN DE RIESGO CARDIOVASCULAR
En hombres mayores de 50 años o mujeres mayores de 60 años con diabetes tipo 1 y 2 con alto
riesgo cardiovascular, prescribe ácido acetil salicílico 75 a 162 mg/día, (si no hay
contraindicación) como estrategia de prevención primaria, en aquellos con alguno de los
siguientes factores de riesgo deberán considerarse candidatos:
• Historia familiar de enfermedad cardiovascular.
• Tabaquismo.
• Hipertensión arterial sistémica.
• Dislipidemia (Colesterol HDL <40 mg/dL, colesterol LDL >100mg/dL, triglicéridos >150
mg/dL).
• Albuminuria (≥ 30 µg/día).
Prescribe aspirina 75 a 162 mg/día en aquellos diabéticos con historia de enfermedad
cardiovascular y enfermedad arterial periférica como estrategia de prevención secundaria.
En aquellos pacientes diabéticos con riesgo cardiovascular ¿cumple la meta de recomendada de
colesterol LDL menor a 100mg/dL?
Realiza medición de la presión arterial en cada consulta
Inicia con algún Inhibidor de la Enzima Conver
tidora de Angiotensina II (IECA) como fármaco de
primera línea para tratamiento de la hipertensión arterial [En caso de efectos adversos cambiar a
Antagonista de Receptres de Angiotensina II (ARAII)]
Cumple con la meta de control de hipertensión para alc
anzar una presión arterial sistólica menor
a 130 mmHg y diastólica menor a 80mmHg en pacientes diabéticos e hipertensos.
En caso de paciente diabético mayor de 40 años, sin enfermedad cardiovascular, inicia manejo
con estatinas en los siguientes casos con factores de riesgo:
- Hipertensión Arterial.
- Tabaquismo.
- Colesterol HDL < 50 mg/dL.
- Antecedentes familiares de enfermedad cardiovascular prematura (varón < 55 años, mujer < 65
años).
Cumple con las siguientes metas de tratamiento para el control
de dislipidemia con el
tratamiento farmacológico:
• C-LDL: < 100 mg/dL. (se recomienda niveles menores de 70 mg/dL en pacientes con
enfermedad coronaria).
• C-HDL: > 40 mg/dL en hombre y > 50 mg/dL en mujer.
• Triglicéridos: < 150 mg/dL.
Reporta evid
encia documental de que anualmente se envía para que se administre vacuna contra
la influenza
COMPLICACIONES CRÓNICAS
Registra y documenta la evaluación de fondo de ojo o envío a Oftalmología para valoración de
retinopatía diabética a todo paciente con diabetes mellitus por lo menos una vez al año.
Reporta evidencia documental de que se realiza escrutinio de microalbuminuria al momento del
diagnóstico inicial de diabetes mellitus y posteriormente con una periodicidad anual.
Inicia con tratamiento
con IECA o ARA II como terapia nefroprotectora en el caso de paciente con
Diabetes mellitus y microalbuminuria o nefropatía diabética clínica, independientemente de las
cifras de presión arterial.
En caso de nefropatía diabética estadio 4 y 5 recomienda el uso de insulina, humana o análoga.

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
128
No obstante, sugiere que la dosis de insulina se reduzca en los estadios más avanzados. El
automonitoreo es necesario, conforme disminuya la función renal, para hacer los ajustes en el
régimen de insulina para evitar la hipoglucemia.
Refiere el paciente diabético al servicio de Nefrología si presenta alguno de los siguientes:
• Enfermedad renal crónica en etapa 3 (Filtrado glomerular menor de 60ml/min) al menos una
valoración anual.
• La filtración glomerular se encuentre menor o igual a 30ml/min.
• Enfermedad renal crónica en etapa 4-5 (Filtrado glomerular menor de 30ml/min) se debe
manejar en conjunto entre el segundo y primer nivel de atención.
• Etapa 3 de Enfermedad renal crónica con hematuria.
Registra eviden
cia documental de la evaluación de polineuropatía simétrica distal por lo menos
una vez al año y seguimiento anual.
En caso de que el paciente diabético sea diagnósticado con polineuropatía periférica o distal,
prescribió como tratamiento de primera línea dosis nocturna de antidepresivos tricíclicos
(Imipramina, amitriptilina o nortriptilina) (En caso de efectos secundarios de estos se puede
prescribir antidepresivos inhibidores de la recaptura selectiva de serotonina como Paroxetina o
citalopram).
Considera que no se debe recomendar como tratamiento de primera línea carbamazepina en
neuropatía periférica.
¿Hay evidencia documental de que a todos los pacientes con diagnóstico de diabetes se les
realizó un examen físico que incluyó estado de la piel, temperatura, color, resequedad, fisuras,
eritema, zonas anormales de presión, edema, además un examen vascular, que incluyó prueba de
llenado capilar, presencia de pulsos tibial posterior, pedio, peroneo, poplíteo y femoral, prueba de
retorno venoso; uso del diapasón (128 Hertz) o monofilamento y valoración del calzado de
acuerdo al riesgo de presentar pie diabético?
Recomienda llevar seguimiento a los pacientes de acuerdo al riego de presentar pie diabético:
• Una revisión anual en los pacientes de bajo riesgo. (Sensibilidad conservada, pulsos palpables).
• Cada tres a seis meses en los de riesgo moderado. (Cualquiera de los siguientes: pérdida de la
sensibilidad, signos de enfermedad vascular periférica, callos o alteraciones de la mecánica del
pie.
• Cada uno-tres meses en los de alto riesgo. (Cualquiera de las siguientes: ulceración previa o
amputación o dos o más de los siguientes: perdida de la sensibilidad, enfermedad vascular
periférica, callos, deformidad.
EVALUACIÓN
Total de recomendaciones cumplidas (1)
Total de recomendaciones no cumplidas (0)
Total de recomendaciones que no aplican al caso evaluado (NA)
Total de recomendaciones que aplican al caso evaluado
Porcentaje de cumplimiento de las recomendaciones evaluadas (%)
Apego del expediente a las recomendaciones clave de la GPC (SI/NO)

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
129
7. Glosario.
Agudeza visual: Cantidad de visión que es capaz de ver un ojo es la capacidad del sistema de visión para
percibir, detectar o identificar objetos espaciales con buenas condiciones de iluminación. Para una distancia al
objeto constante, si el paciente ve nítidamente una letra pequeña, tiene más agudeza visual que uno que no
la ve.
Apoyo psicosocial (social y emocional): Conjunto de transacciones interpersonales que expresan
admiración, estimación y reconocimiento (apoyo social tipo emocional); que proveen consejos, sugerencias o
directrices (apoyo social tipo de información); o que utilizan las relaciones humanas como un medio para
alcanzar una meta (apoyo social tipo instrumental).
Atención integral: Que considera las necesidades físicas, emocionales, sociales y cognitivas de la persona.
Automanejo: es la participación activa del paciente en su tratamiento para minimizar el impacto de su
condición. Se relaciona con las tareas que un individuo debe emprender para vivir adecuadamente con una o
más cronicidades. Estas tareas incluyen ganar confianza para lidiar con el manejo médico, el manejo de
funciones y el manejo emocional
Automonitoreo: Es una parte del automanejo y se define como la automedición por el propio paciente de
sus niveles de glucosa mediante un dispositivo que realiza medición de glucemia capilar o aproximada a
través de la medición de glucosurias; esta técnica debe ser enseñada.
Cambio de estilo de vida: se llaman técnicas de “cambio de estilo de vida” a los programas destinados a
modificar aquellos hábitos y costumbres que se han asociado con resultados desfavorables para la salud: los
hábitos nutricionales inapropiados, la inactividad física, fumar, conductas de riesgo para enfermedades
infecciosas, etc. En estas recomendaciones, se hace referencia a los hábitos y costumbres relacionados con el
riesgo de diabetes tipo 2: alimentación, actividad física, hábito de fumar.
Diabetes gestacional: Se refiere a cualquier caso de intolerancia a la glucosa que se descubre por vez
primera durante el embarazo, debe distinguirse de la “diabetes pregestacional”; es decir, los casos conocidos
de mujeres diabéticas, que se embarazan.
Diagnóstico nutricio: Estado nutricional del paciente, obtenido del interrogatorio y de la interpretación de
los datos durante la aplicación de la antropometría y la revisión del perfil bioquímico.
Dislipidemia: Diversas condiciones patológicas cuyo único elemento común es una alteración del
metabolismo de los lípidos, con su consecuente alteración de las concentraciones de lípidos y lipoproteínas
en la sangre.
Educación individual: Intervenciones dirigidas a individuos para abordar un problema de salud determinado
o aspectos de su salud.
Educación grupal: Intervenciones dirigidas a grupos homogéneos de personas para abordar determinados
problemas de salud o aspectos de su salud cuyo objetivo es informar, motivar, intercambiar conocimientos e
inducir cambios de conductas y actitudes de un determinado grupo poblacional con relación con su salud.

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
130
Enfermedad renal crónica: Se define como la disminución de la función renal expresada por una TFG <60
ml/min/1.73 m2, independientemente de la presencia de marcadores de daño renal (alteraciones
histológicas, albuminuria-proteinuria, alteraciones del sedimento urinario o alteraciones en estudios de
imagen), o bien como la presencia de daño renal independientemente de la TFG. Estas alteraciones deben ser
persistentes durante al menos 3 meses.
Esquema dietético: Resumen de raciones y equivalentes.
Estilo de vida: Conjunto de comportamientos o actitudes que desarrollan las personas, que unas veces son
saludables y otras son nocivas para la salud. Es la manera en que vive una persona o un grupo de personas.
Estrés psicosocial: Se refiere a tensión excesiva, se da cuando una serie de demandas inusuales amenazan
el bienestar o integridad de una persona. Entre las situaciones estresantes destacan la incertidumbre,
sobrecarga de información, fracaso en el autocontrol y amenaza a la autoestima.
Factor de riesgo: Condición que incrementa la probabilidad de desarrollar una enfermedad; su asociación
tiene efectos aditivos para desarrollar alteraciones de la salud.
Grupo: Conjunto de personas que tienen opiniones o intereses comunes.
Grupo de autoayuda: El grupo de Auto-Ayuda, es una reunión de pacientes, familiares, amigos o
cuidadores. Aprender más acerca de la enfermedad y el cuidado que deben tener, ofreciéndole al paciente la
oportunidad de hablar sobre los problemas que le afectan o las elecciones que tiene que hacer para mejorar
sus hábitos alimenticios, evitar el sedentarismo y realizar ejercicio, no suspender su tratamiento médico.
• Escuchar a otros que comparten los mismos sentimientos y experiencias
• Ayudar a otros, compartiendo ideas e informaciones y dándole su apoyo
• Ofrecer al paciente o cuidador un descanso y una oportunidad de mejorar su salud
• Fomentar el auto cuidado de la salud, mejorando su calidad de vida y bienestar personal
Intervención estructurada: Programa planeado y calificado de alcance global, flexible en el contenido, que
responda a las necesidades clínicas y psicológicas de un individuo, y adaptable a su fondo educativo y
cultural.
Intervenciones en grupo: Grupo se define como reunión de dos o más personas con un interés en común.
En la literatura se distinguen cuatro tipos principales de intervenciones en grupo, cada uno con estructura y
metas propias: a) Grupos de educación, b) Grupos de apoyo social y emocional, c) Grupos de autoayuda, y
d) Atención médica grupal.
Grupos de educación
Grupos de educación centrados en conocimiento. A cargo de profesionales, la interacción de los participantes
se limita a hacer preguntas.
• Grupos de educación centrados en 1) aprender una determinada conducta o habilidad. 2) reforzar
una conducta ya aprendida, para perfeccionarla e incorporarla de forma permanente en la vida diaria. 3)
reducir la frecuencia o eliminación de una conducta no saludable. Están a cargo de profesionales que utilizan
el aprendizaje colaborativo a través de discusión e intercambio de opiniones.

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
131
• Grupos de apoyo social y emocional (psicosocial), centrados en transacciones interpersonales y
relaciones humanas. Están a cargo de profesionales que promueven la libre expresión, la interacción y el
aprendizaje entre participantes.
• Grupos de autoayuda, centrados en la preservación de la autonomía de grupo. Están a cargo de pares
(no de profesionales) quienes promueven la libre expresión y la interacción entre participantes.
• Atención médica grupal, centrada en consulta médica en el mismo día y con la misma frecuencia que
las sesiones con interacción grupal. El componente médico tiene dos formas básicas: (1) Atención médica
individualizada en consultorio, antes o después de la sesión grupal propiamente dicha y (2) Atención médica
individualizada dentro del grupo, involucrando al resto de los pacientes en la provisión de soluciones a los
problemas del paciente en consulta .
Medidas de nefroprotección: Estrategia múltiple que incluye el manejo de medidas que tienen como
objetivo interrumpir o revertir la progresión del daño renal en la ERC.
Microaneurismas: Son dilataciones vasculares de los capilares que logran apreciarse durante la exploración
del fondo de ojo, se observan como pequeños puntos rojos bien, con bordes bien definidos.
Microangiopatía: Patología vascular retiniana que presenta en pacientes con diagnóstico de diabetes y se
caracteriza por microaneurismas, micro y macrohemorragias, neoformación vascular, zonas de isquemia de
la retina, exudados blandos y exudados duros.
Neuropatía: Daño del nervio óptico que es posible observar mediante oftalmoscopia y determinar mediante
cambios en el color, forma, bordes, tamaño de la excavación y emergencia de vasos.
Plan de manejo nutricio: El Nutricionista Dietista establece un régimen dietético a seguir apoyándose en el
diagnóstico nutricional. Con características de acuerdo a las necesidades energéticas y aporte de
nutrimentos del paciente, en el formato “Calculo Dietoterapéutico” (nd-05), valor energético total,
distribución porcentual de nutrimentos y modificaciones especificas en base a padecimientos agregados, así
como acciones educativas otorgadas.
Prediabetes: se refiere a los casos de glucosa anormal de ayuno y/o intolerancia a la glucosa.
Retinopatía diabética: Es la presencia de lesiones microvasculares típicas en la retina de una persona con
diabetes: microaneurismas, hemorragias, exudados duros, manchas "de algodón" presentan alteraciones
microvasculares, arrosariamiento venoso, los neovasos y tejido fibroso.
Retinopatía diabética no proliferativa o de fondo: Es evidente oftalmoscopicamente, se caracteriza por
microaneurismas, hemorragias en punto, mancha o flama, exudados duros, blandos, AMIR y arrosariamiento
venosos.
Retinopatía diabética proliferativa: Es la etapa de proliferación de la retinopatía diabética se caracteriza
por el crecimiento anormal de nuevos vasos y la posterior proliferación fibrosa en respuesta a la isquemia
retiniana, así como el desarrollo de la validez de la retina o una hemorragia vítrea.
Retinopatía diabética proliferativa de alto riesgo: Se caracteriza por
1. NVD ≥ ⅓ del área del disco
2. NVD con hemorragia vítrea o subhialoidea
3. NVE ≥ ½ disco asociados con hemorragia vítrea o subhialoidea

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
132
4. Hemorragia vítrea o subhialoidea que oculta ≥ 1 del área del disco.
Sesiones de grupo: Es una técnica donde el entrevistado forma parte de un grupo que es expuesto
primeramente a una situación concreta: Posteriormente, el tema queda sujeto a la discusión a las
necesidades del grupo.
Terapia médica nutricional: el término “dieta” tiende a abandonarse, porque implica una imposición y
limitación de la capacidad del individuo para elegir. Se prefiere el término terapia médica nutricional, porque
corresponde con una prescripción y se ofrece de manera que el individuo elija de entre diferentes opciones,
de acuerdo con sus recursos, gustos y preferencias.
Trabajo en equipo multidisciplinario: Grupo de profesionales de varias disciplinas que trabaja en forma
conjunta e integrada, posee metas claras en común, división de funciones y comunicación efectiva acerca de
la atención a un grupo definido de pacientes.
Abreviaturas
AACE: American Association of Clinical Endocrinologist
ARA II Antagonista del receptor de angiotensina tipo II
C.HDL Colesterol de alta densidad
C-LDL Colesterol de baja densidad
RCV Riesgo Cardiovascular
DCCT Diabetes Control and Complications Trial
DM Diabetes mellitus
DM1 Diabetes mellitus tipo 1
DM2 Diabetes mellitus tipo 2
DDP-IV Dismetil dispepetidasa tipo IV
DRS Diabetes Risk Store
DU Dosis única
ECV Enfermedad cerebro vascular
ERC Enfermedad renal crónica
FAR Fluorangiografia
ALT Alanino aminotransferasa
AST Aspartato aminotransferasa
IMC Índice de masa muscular
PA Presión arterial
RD Retinopatía diabética
RDNP Retinopatía diabética no proliferativa
IECA Inhibidor de la enzima convertidora de angiotensina
UKPDS United Kingdom Prospective Diabetes
ETDRS Early Treatment Diabetic Retinopathy Study

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
133
8. Bibliografía.
1. AACE Diabetes Care Plan Guidedelines,Endocr Pract 2011;17 (Suppl 2).
2. Anderson J W, Randles K ,. Kendall W. C, and. Jenkins DJ. Carbohydrate and Fiber Recommendations for
Individuals with Diabetes: A Quantitative Assessment and Meta-Analysis of the Evidence Journal of the
American College of Nutrition, 2004; 23, (1), 5–17.
3. Arredondo A, Zúñiga A Economic Consequences of Epidemiological Changes in Middle Income Countries: the
Mexican Case. Diabetes Care 2004; 27:104-109.
4. Bacon CG, Hu FB, Giovannucci E, et al. Association of type and duration of diabetes with erectile dysfunction in a
large cohort of men. Diabetes Care. 2002;25:1458-1463.
5. Brenner BM. Retarding the progression of renal disease. Kidney Int. 2003; 64: 370-8.
6. Brian L. Mealey Periodontal desease and diabetes: A two-way street Street J Am Dent Assoc 2006;137;26S-31S.
7. Canadian Diabetes Association 2008 Clinical Practice Guidelines for the Prevention and Management of
Diabetes in Canada http://www.diabetes.ca/files/cpg2008/cpg-2008.pdf
8. Canadian Society of Nephrology (CSN), Guidelines for the Management of Chronic Kidney Disease. 2008.
9. Chodosh J, Morton SC, Mojica W, Maglione M, Suttorp MJ, Hilton L, et al. Metaanalysis: chronic disease self-
management programs for older adults. Ann Intern Med. 2005; 143(6):427-38.
10. Consensus statement Hyperglycemic Crises in Adult Patients With Diabetes. Abbas E. Kitabchi, Phd, Guillermo E.
Umpierrez, Md,John M. Miles, Md,Joseph N.Fisher. Diabetes Care, 2009;32,1335-1343 :
11. Davies M J, Heller S, Skinner T C, Campbell M J, Carey M E,Cradock S, et al On behalf of the Diabetes Education
and Self Management for Ongoing and Newly Diagnosed Collaborative Effectiveness of the diabetes education
and self management for ongoing and newly diagnosed (DESMOND) programme for people with newly
diagnosed type 2 diabetes: cluster randomised controlled trial bmj.com on 1 June 2009.
12. Diabetes Care 2011;34:1-596. http://www.diabetes.org/diabetes-statistics
13. Dirección de Prestaciones Médicas. Unidad de Atención Médica. Coordinación de Unidades de Medicas de Alta
Especialidad. División Institucional de Cuadros Básicos de Insumos para la Salud. Cuadro Básico de Medicamentos
Instituto Mexicano del Seguro Social. Edición 2010. Cuadro Básico y Catálogo de Medicamentos del Sector
Salud. DOF 13 de mayo de 2011
14. División de información en salud IMSS 2010.
15. Earl S. Ford, Guixiang Zhao, Chaoyang Li. Pre-Diabetes and the Risk for Cardiovascular Disease. A
Systematic Review of the Evidence J Am Coll Cardiol, 2010; 55:1310-1317
16. Estrategia Regional y plan de Acción para un enfoque Integrado. Sobre la Prevención y el control de las
enfermedades Crónicas. Organización Panamericana de la Salud, 2007.
17. Exercise and Type 2 Diabetes ACSM/ADA Diabetes Care 2010; 33:2692-96.
18. Fundamentos de Medicina Nefrología H. Vélez, W Rojas, J. Barrero, Restrepo J. 4º. Edición Ed corporación para
Investigaciones Biológicas. Reimpresión 2004.
19. Gerardo Perdigón-Villaseñor, Sonia B. Fernández-Cantón. Recent evolution of behavior of diabetes mellitus in
child and adolescency. Bol Med Hosp InfantMex 2009; 66:293-296 Mexico 1990-2007.
20. González-Guevara M, Linares-Vinegra C, Rodriguez- de Mendoza L. Prevalencia de trastornos bucales en
población con diabetes mellitus tipo 2. Rev IMSS 2008; 46 (3) 237-45.
21. GPC Detección y estratificación de factores de riesgo cardiovascular México: Instituto Mexicano del Seguro
Social, 2010.
22. GPC Prevención, Diagnóstico y Tratamiento de la Enfermedad Renal Crónica Temprana, México; Instituto
Mexicano del seguro social, 2009.
23. GPC Prevención, diagnóstico y tratamiento oportuno del pie diabético en el primer nivel de atención; México:
Secretaría de Salud; 2008.
24. Greenland P, Alpert ACCF/AHA Guideline for Assessment of Cardiovascular Risk in asymmptomatic Adults J Am
Coll Cardiol 2010; 56: e50-e103.
25. Guía de Asociación Latinoamericana de Diabetes, 2006

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
134
26. Guía de Práctica clínica Para el Diagnóstico, Tratamiento y Prevención de Sobrepeso y Obesidad en el Adulto.
México: Secretaria de Salud; 2008
27. Guía de práctica clínica sobre diabetes tipo 2 Ministerio de sanidad y consumo gobierno de España 2008.
http://www.euskadi.net/ejgvbiblioteka.
28. Guía para la atención de las personas diabéticas tipo 2. Caja Costarricense del Seguro Social. 2007
29. Guía Práctica en el Manejo De La Polineuropatía Diabética, NEURALAD 2010 Editores: Rosas Guzmán J,
Odriozola A, Davidson JA.
30. Guidelines for improving the care of the older person with diabetes mellitus American Geriatrics Society 2003;
51:S265–S280 JAGS.
31. Guidelines for the management of arterial hypertension, European Heart Journal 2007; 28: 14462-1536
32. Gutiérrez-Trujillo G, Flores-Huerta S, Fernández- Gárate I, Martínez Montañez O, Velazco Murillo V, Fernández-
Cantón S, Muñoz-Hernández O. Estrategia de prestación y evaluación de servicios preventivos. Rev Med IMSS
2006; 44 (supl 1):S3-S21.
33. Haneda M,Morikawa A.Which hypoglycaemia agents to use in type 2 subjects with CKD and how? Nephrol Dial
Transplant 2009; 24:338-341.
34. Hsu CY, McCuulloch CE, Iribarren C, Darbinian J, Go AS. Body mass index and risk for end-stage renal disease.
Ann Intern Med 2006;144:21-28.
35. IDSA 2005 Guidelines on the Diagnosis and Treatment of Diabetic Foot Infections Lipsky BA, Berendt AR, Deery
HG, Embil JM, Joseph WS, Kartchmer AW, et al. Clinical Infectious Diseases 2004; 39:885–910
36. Inter-Society Consensus for the Management of Peripheral Arterial Disease (TASC II) L. Norgren,1* W.R. Hiatt,2*
J.A. Dormandy, M.R. Nehler, K.A. Harris and F.G.R. Fowkes onbehalf of the TASC II Working Group, Eur J Vasc
Endovasc Surg 2007;33: S1- S70.
37. ISPAD Clinical Practice Consensus Guidelines Compendium Type 2 diabetes in children and adolescents, Pediatric
Diabetes 2009:10; 185-194.
38. J. Viadé Pie Diabético Ed. Panamericana 2006
39. Kattah W, Coral P, Mendez F. Evaluación del impacto de un programa de tratamiento y educación en la reducción
de los niveles de hemoglobina glucosilada en los pacientes con diagnóstico de diabetes. Acta Med Colom.
2007;32(4) pag 206-211.
40. Kidney Disease Outcomes Quality Initiative: K/DOQI Clinical Practice Guidelines for Chronic Kidney Disease:
Evaluation, Classification, and Stratification. Am J Kidney Dis 2002; 39 (Suppl 1): S1-S266.
41. Lesley A. Stevens, MD;Andrew S. Levey, MD Clinical Implications of Estimating Equations for Glomerular Filtration
Rate Ann Intern Med 2004; 141:959-961.
42. Levey A, Coresh J, Balk E, Kausz A, Levin A, Steffes M, Hogg R, Perrone R, Lau J, Eknoyan G: National Kidney
foundation practice guidelines for chronic kidney disease: evaluation, classification and stratification. Ann Intern
Med 2003;139 :137-47.
43. Levey AS, Bosch JP, Lewis JB, Greene T, Rogers N, Roth D. A more accurate method to estimate glomerular
filtration rate from serum creatinine: a new prediction equation. Modification of Diet in Renal Disease Study
Group. Ann Intern Med. 1999; 130:461–70.
44. Lipska KJ, Bailey CJ, Inzucchi SE, Use of Metformin in the Setting of Mild-to-Moderate Renal Insufficiency.
Diabetes Care 2011;34:1431-14
45. Man-chun W, Chug J WY, Wong T Ks Effects of treatments for syptomas of painful diabetic neuropathy:
systematic reviw BMJ 2007; 335:87.90.
46. Méndez D, Méndez B, et al. Epidemiología de la Insuficiencia Renal en México. Dial Traspl.2010; 31(1):7 11.
47. Ministerio de Salud. Guía clínica Diabetes Mellitus Tipo 2. Santiago: Chile, 2010.
48. Nathan DM. Initial management of glycemia in type 2 diabetes mellitus. N Engl J Med. 2002; 347: 1342-49.
49. Neurología Juan J. Zarranz, Elsevier España 3o.edición 2003.
50. NHMRC 2008 Guidelines for the Management of Diabetic Retinopathy. Prepared by the Australian Diabetes
Society for the Department of Health and Ageing
51. NICE CKD 2008 Chronic Kidney Disease. National Clinical Guideline for early identification and management in
adults in primary and secundary care. London Royal College of Physicians. National Institute for Health and
Clinical Excellence.
52. NICE clinical guidelines National Institute for Health and Clinical Excellence Hypertension: Management of
hypertension in adults in primary care, a partial update of 2006; 18:1-45.
53. NICE; 2008 National Collaborating Centre for Primary Care. Clinical guidelines for type 2 diabetes. Clinical
Guideline– prevention and early management. London (UK): National Institute for Clinical Excellence.

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
135
54. Norma Oficial Mexicana NOM-015-SSA2-1994, Para la prevención, tratamiento y control de la diabetes mellitus
en la atención primaria para quedar como Norma Oficial Mexicana NOM-015-SSA2-1994, Para la prevención,
tratamiento y control de la diabetes.
55.
Nota descriptiva 312 Enero 2011 OMS Salud
http://www.who.int/mediacentre/factsheets/fs312/es/index.html
56. Perna A, Remuzzi G. Abnormal permeability to proteins and glomerular lesions: A meta-analysis of experimental
and human studies. Am J Kidney Dis 1996; 27: 34-41.
57. Recomendaciones para el tratamiento farmacológico de la hiperglucemia en la diabetes tipo 2 Sociedad Española
de Diabetes 2010. Av Diabetol 2010;26:331-8
58. Recomendaciones Tratamiento de la diabetes mellitus con insulina. Actualización año Sociedad Argentina de
Diabetes, 2007.
59. Renders C, Wagner E, Valk G, Eijk Van J, Griffin S, Assendelft W Interventions to improve management of
diabetes in primary care, outpatient, and community settings: a systematic review. Diabetes Care 2001;
24:1821-1833.
60. Sigal RJ, Kenny GP, Boule NG, Wells GA, Prud’homme D, Fortier M, Reid RD, Tulloch H, Coyle D, Phillips P, Jennings
A, Jaffey J: Effects of aerobic training, resistance training, or both on glycemic control in type 2 diabetes: a
randomized trial. Ann Intern Med 2007;147:357–369.
61. SIGN 2008 Scottish Intercollegiate Guidelines Network. Diagnosis and management of chronic kdney disease, A
national clinical guideline 2008.
62. Soinio M, Laakso M, Lehto S, Hakala P, Ronnemaa T Dietary Fat Predicts Coronary Heart Disease Events in
Subjects With Type 2 Diabetes DIABETES CARE, 2003:26: 619–624.
63. Taylor GW, Burt BA, Becker MP, Genco RJ, Shlossman M, Knowler WC, et al. Severe periodontitis and risk for
poor glycemic control in patients with non-insulin-dependent diabetes mellitus. J Periodontol 1996; 67: 1085-
1093.
64. The Diabetes Control and Complications Trial Research Group. The effect of intensive treatment of diabetes on
the development and progression of long-term complications in insulin-dependient diabetes mellitus (DCCT). N
Engl J Med 1993; 329: 977-986 .
65. Tratamiento de Diabetes tipo 2 en el Primer y Segundo Nivel de Atención. Guía de Costa Rica, 2005
66. UKPDS 33. United Kingdom Prospective Diabetes Study Group. Intensive blood-glucose control with sulfonilureas
or insulin compared with conventional treatment and risk of complications in patients with type 2 diabetes
Lancet 1998; 352:837-852.
67. Wang Y , Chen X, Song y, Caballero B, Cheskin LJ. Association between obesity and kidney disease: A systemic
review and meta-analysis. Kidney Int 2008; 73:19-33.
68. Wild S et al. Global prevalence of diabetes: estimates for the year 2000 and projections for 2030. Diabetes Care,
2004, 27:1047-1053.

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
136
9. Agradecimientos.
Se agradece a las autoridades de Instituto Mexicano del Seguro Social las gestiones realizadas para
que el personal adscrito al centro o grupo de trabajo que desarrolló la presente guía asistiera a los
eventos de capacitación en Medicina Basada en la Evidencia y temas afines, coordinados por el
Instituto Mexicano del Seguro Social y el apoyo, en general, al trabajo de los expertos.
Instituto Mexicano de Seguro Social / IMSS
Srita. Luz María Manzanares Cruz
Secretaria
Coordinación Técnica de Excelencia Clínica.
Coordinación de UMAE
Sr. Carlos Hernández Bautista
Coordinación Técnica de Excelencia Clínica
.
Coordinación de UMAE

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
137
10. Comité académico.
Instituto Mexicano del Seguro Social, coordinación técnica de Excelencia Clínica,
Coordinación de Unidades Médicas de Alta Especialidad / CUMAE
Dr. Jaime Antonio Zaldívar Cervera
Coordinador de Unidades Médicas de Alta Especialidad
Dr. Arturo Viniegra Osorio
Coordinador Técnico de Excelencia Clínica
Dra. Laura del Pilar Torres Arreola
Jefa de Área de Desarrollo de Guías de Práctica Clínica
Dra. Adriana Abigail Valenzuela Flores
Jefa del Área de Implantación y Evaluación de Guías de
Práctica Clínica
Dra. Rita Delia Díaz Ramos
Jefa de Área de Proyectos y Programas Clínicos
Dra. Judith Gutiérrez Aguilar
Jefa de Área de Innovación de Procesos
Dr. Antonio Barrera Cruz
Coordinador de Programas Médicos
Dra. Virginia Rosario Cortés Casimiro
Coordinadora de Programas Médicos
Dra. Aidé María Sandoval Mex
Coordinadora de Programas Médicos
Dra. Yuribia Karina Millán Gámez
Coordinadora de Programas Médicos
Dra. María Antonia Basavilvazo Rodríguez
Coordinadora de Programas Médicos
Dr. Juan Humberto Medina Chávez
Coordinador de Programas Médicos
Dra. Adolfina Bergés García
Coordinadora de Programas Médicos
Lic. Ana Belem López Morales
Coordinadora de Programas de Enfermería
Lic. Héctor Dorantes Delgado
Coordinador de Programas
Lic. Abraham Ruiz López
Analista Coordinador
Lic. Ismael Lozada Camacho
Analista Coordinador

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
138
11. Directorio Sectorial y del Centro
Desarrollador
DIRECTORIO SECTORIAL
DIRECTORIO DEL CENTRO
DESARROLLADOR
Secretaría de Salud
Instituto Mexicano del Seguro Social
Dra. Mercedes Juan
Dr. Javier Dávila Torres
Secretaria de Salud
Director de Prestaciones Médicas
Instituto Mexicano del Seguro Social
Dr. José Antonio González Anaya
Dr. José de Jesús González Izquierdo
Directora General
Titular de la Unidad de Atención Médica
Instituto de Seguridad y Servicios
Sociales de los Trabajadores del Estado
Lic. Sebastián Lerdo de Tejada Covarrubias
Dr. Jaime Antonio
Zaldívar
Cervera
Director General
Coordinador de Unidades Médicas de Alta
Especialidad
Sistema Nacional para el Desarrollo
Integral de la Familia
Lic. Laura Vargas Carrillo
Dr. Roberto Aguli Ruiz Rosas
Titular del Organismo SNDIF
(Encargado) Coordinación Integral de Atención
en el Segundo Nivel
Petróleos Mexicanos
Dr. Emil
io Ricardo Lozoya Austín
Dr. Arturo Viniegra Osorio
Director General
Coordinador Técnico de Excelencia Clínica
Secretaría de Marina Armada de México
Almte. Vidal Francisco Soberón Sanz
Secretario de Marina
Secretaría de la Defensa Nacional
Gra
l. Salvador Cienfuegos Zepeda
Secretario de la Defensa Nacional
Consejo de Salubridad General
Dr. Leobardo Ruíz Pérez
Secretario del Consejo de Salubridad General

Tratamiento de la Diabetes Mellitus tipo 2 en el primer nivel de Atención
139
12. Comité Nacional de Guías de Práctica
Clínica
Dr. Eduardo González Pier Presidente
Subsecretario de Integración y Desarrollo del Sector Salud
Dr. Pablo Kuri Morales Titular
Subsecretario de Prevención y Promoción de la Salud
Dr. Guillermo Miguel Ruíz-Palacios y Santos Titular
Titular de la Comisión Coordinadora de Institutos Nacionales de Salud y Hospitales de Alta Especialidad
Dr. Gabriel Jaime O´Shea Cuevas Titular
Comisionado Nacional de Protección Social en Salud
Dr. Alfonso Petersen Farah Titular
Secretario Técnico del Consejo Nacional de Salud
Dr. Leobardo Ruíz Pérez Titular
Secretario del Consejo de Salubridad General
General de Brigada M. C. Rene Gutierrez Bastida Titular
Director General de Sanidad Militar de la Secretaría de la Defensa Nacional
Contraalmirante SSN, M.C. Pediatra Rafael Ortega Sánchez Titular
Director General Adjunto de Sanidad Naval de la Secretaría de Marina Armada de México
Dr. Javier Dávila Torres Titular
Director de Prestaciones Médicas del Instituto Mexicano del Seguro Social
Dr. José Rafael Castillo Arriaga Titular
Director Médico del Instituto de Seguridad y Servicios Sociales de los Trabajadores del Estado
Dr. Rodolfo Rojas Rubí Titular
Subdirector de Servicios de Salud de Petróleos Mexicanos
Lic. Mariela Amalia Padilla Hernández
Titular
Directora General de Integración del Sistema Nacional para el Desarrollo Integral de la Familia
Dr. Ricardo Camacho Sanciprian Titular
Director General de Rehabilitación del Sistema Nacional para el Desarrollo Integral de la Familia
Dr. José Meljem Moctezuma Titular
Comisionado Nacional de Arbitraje Médico
Dr. José Ignacio Santos Preciado Titular
Director General de Calidad y Educación en Salud
Dra. Laura Elena Gloria Hernández Titular
Directora General de Evaluación del Desempeño
Lic. Juan Carlos Reyes Oropeza Titular
Director General de Información en Salud
M en A María Luisa González Rétiz
Directora General del Centro Nacional de Excelencia Tecnológica en Salud
Titular y Suplente del
presidente del CNGPC
Dr. Sergio Leonardo Piña Marshall Titular 2014-2015
Secretario de Salud y Director General de Servicios de Salud de Chihuahua
Dr. Agustín Lara Esqueda Titular 2014-2015
Secretario de Salud y Bienestar Social y Presidente Ejecutivo de los Servicios de Salud en el Estado de Colima
Dr. Francisco Ignacio Ortíz Aldana Titular 2014-2015
Secretario de Salud y Director General del Instituto de Salud Pública del Estado de Guanajuato
Dr. Enrique Ruelas Barajas Titular
Presidente de la Academia Nacional de Medicina
Dr. Alejandro Reyes Fuentes Titular
Presidente de la Academia Mexicana de Cirugía
Asesor Permanente
Presidente Ejecutivo de la Fundación Mexicana para la Salud, A.C.
M. en C. Víctor Manuel García Acosta Asesor Permanente
Presidente de la Asociación Mexicana de Facultades y Escuelas de Medicina, A.C.
Dr. Francisco Pascual Navarro Reynoso
Asesor Permanente
Presidente de la Asociación Mexicana de Hospitales, A.C.
Lic. Alejandro Alfonso Díaz Asesor Permanente
Presidente de la Asociación Nacional de Hospitales Privados, A.C.
Dr. Sigfrido Rangel Frausto Asesor Permanente
Presidente de la Sociedad Mexicana de Calidad de Atención a la Salud
M. en C. Julio Cesár Ballesteros del Olmo Invitada
Presidente de la Academia Mexicana de Pediatría
Dr. Esteban Hernández San Román Secretario Técnico
Director de Evaluación de Tecnologías en Salud, CENETEC-Salud